Признак болезни поджелудочной железы: Диагностика и лечение патологий поджелудочной железы (Александров)
Панкреатит: воспаление поджелудочной железы — симптомы, лечение, диета
Панкреатит – это воспаление поджелудочной железы (органа, ответственного за выработку пищеварительного сока).
Поджелудочная железа в организме человека выполняет очень важную функцию: вырабатывает ферменты, которые, попадая в тонкий кишечник, активируются и участвуют в переваривании белков, жиров и углеводов. Орган вырабатывает гормон инсулин, который регулирует уровень глюкозы в крови.
Формы панкреатита
Острая – характеризуется острой опоясывающей болью в верхней части живота. Часто боль появляется после употребления жирной пищи или алкоголя. Неприятные ощущения могут быть как едва заметными, так и нестерпимыми с иррадиацией в лопатку или грудину. Наблюдается тошнота, рвота, нарушение стула. Из-за затрудненного оттока желчи кожа принимает желтоватую окраску.
Хроническая – основная локализация боли находится на верхней части брюшной стенки с иррадиацией в спину, грудную клетку (левую часть), нижнюю часть живота. Неприятные ощущения возникают после приема жирной тяжелой пищи, алкогольных напитков, постоянных стрессов.
Развитие хронического панкреатита характеризуется тошнотой, потерей аппетита, вздутием живота, нарушением стула, иногда рвотой.
Хроническая форма патологии отличается от острой периодами ремиссии и обострения. С течением заболевания периоды обострения становятся все чаще, возможно развитие кишечных расстройств, нарушения нормального пищеварения, снижение массы тела.
Хронический панкреатит часто дает осложнения (желудочные кровотечения, рак, кисты и абсцессы, поражение печени, сахарный диабет, энтероколит). Вот почему к заболеванию нужно относиться серьезно и при малейшем подозрении на развитие воспаления, обратиться к врачу.
Причины развития панкреатита
Болезнь развивается из-за поражения тканей поджелудочной железы. Это происходит по следующим причинам:
-
злоупотребление алкоголем и табаком -
травмы живота, хирургические вмешательства -
неконтролируемый и долговременный прием медикаментов: антибиотиков, гормональных препаратов, кортикостероидов, некоторых диуретиков -
интоксикация пищевыми продуктами, химическими веществами -
генетическая предрасположенность -
неправильный рацион питания с преобладанием острой и жирной еды и с большими перерывами между приемами пищи
Симптомы панкреатита
Проявления патологии различаются в зависимости от формы – острый или хронический панкреатит. При остром панкреатите наблюдаются:
При остром панкреатите наблюдаются:
-
Боль – интенсивная, постоянная, характер болевых ощущений описывается больными как режущий, тупой. -
Высокая температура тела, высокое или низкое давление – самочувствие пациента быстро ухудшается из-за стремительного развития воспалительного процесса. -
Бледный или желтоватый цвет лица. -
Тошнота и рвота – появляется сухость во рту и белый налёт, приступы рвоты не приносят облегчения. Самый правильный шаг в этот момент – голодать, любой приём пищи может только ухудшить ситуацию. -
Диарея или запор – стул при остром панкреатите чаще всего пенистый, частый со зловонным запахом, с частицами не переваренной пищи. Бывают и наоборот запоры, вздутие, затвердение мышц живота, что может быть самым первым сигналом начинающегося острого приступа панкреатита.
-
Вздутие живота – желудок и кишечник во время приступа не сокращаются. -
Одышка – появляется из-за потери электролитов при рвоте.
Хронический панкреатит характеризуется следующими признаками:
-
Боль в животе – может быть опоясывающей или иметь чёткую локализацию с иррадиацией в спину. Появляется после принятия пищи. -
Интоксикация организма – появляются общая слабость, снижение аппетита, тахикардия, повышение температуры тела, снижение артериального давления. -
Эндокринные нарушения – кетоацидоз, сахарный диабет, склонность к гипогликемии. Также могут появиться ярко-красные пятна в области живота, спины, груди, которые не исчезают при надавливании.
При длительном течении заболевания у больного постепенно возникает анемия, потеря массы тела, сухость кожи, ломкость волос и ногтей, симптомы авитаминоза, повышенная утомляемость.
Первая помощь при приступе панкреатита
Чтобы снизить болевые ощущения, можно использовать грелку, наполненную холодной водой. Её нужно приложить на область живота, а именно на эпигастральную область (область под мечевидным отростком, соответствующая проекции желудка на переднюю брюшную стенку). Это позволяет снизить интенсивность болей, немного убрать отек и воспаление.
Больному необходимо соблюдать больничный режим. Это позволит уменьшить приток крови к органу, а значит уменьшит воспаление.
Запрещено принимать пищу. Процесс переваривания может вызвать более сильные боли, появиться тошнота и рвота. А диета уменьшит выработку ферментов, усиливающих воспалительную реакцию и боли. Придерживаться голодания нужно 3 суток. Можно пить чистую воду без газов.
Нужно обязательно вызвать врача для осмотра, даже если больной точно не уверен, что это приступ острого панкреатита. Как мы уже знаем, эта патология может затихнуть, а затем стремительно рецидивировать. В это время можно выпить обезболивающий препарат, чтобы снизить неприятные ощущения.
В это время можно выпить обезболивающий препарат, чтобы снизить неприятные ощущения.
Диагностика заболевания к частной медицинской клинике «Медюнион»
Диагностировать это заболевание не составляет труда, так как первые признаки говорят сами за себя. Однако, чтобы назначить адекватное лечение, нужно обязательно определить форму заболевания. Для этого врач проводит лапароскопию – метод, позволяющий осмотреть с помощью специального инструмента брюшную полость изнутри.
При подозрении на острый панкреатит проводятся лабораторные анализы:
-
Общий анализ крови -
Биохимический анализ крови -
Анализ мочи -
Анализ кала -
УЗИ, МРТ или рентгенография органов брюшной полости -
Компьютерная томография по показаниям
При хронической форме проводятся те же исследования, однако анализы лучше брать в период обострения заболевания.
Лечение острого панкреатита
При обнаружении острого панкреатита пациента нужно немедленно госпитализировать. Лечение должно проходить в условиях стационара, так как это состояние является весьма опасным.
Для снятия боли принимают спазмолитики, в сложных случаях проводят откачивание содержимого желудка для снятия нагрузки на железу.
При обострении панкреатита больные нуждаются в госпитализации с ежедневным в течение первой недели контролем параметров крови, водного баланса, числа лейкоцитов, уровня ферментов в сыворотке крови. В первые 1–3 дня рекомендуются голод, прием щелочных растворов каждые 2 часа.
Во время обострения хронического панкреатита пациенту показана терапия, аналогичная острому процессу. Пациент должен на протяжении всей жизни соблюдать диету и принимать препараты из группы спазмолитиков и препараты, нормализирующие секреторную функцию органа.
Самое главное при хронической форме заболевания поддерживать диету, которая предполагает исключение из рациона жирной и жареной пищи. При малейшем нарушении режима у больного могут начаться неприятные ощущения и тошнота. При интенсивных болях врач назначает спазмолитики. Коротким курсом может применяться антисекреторная терапия.
При малейшем нарушении режима у больного могут начаться неприятные ощущения и тошнота. При интенсивных болях врач назначает спазмолитики. Коротким курсом может применяться антисекреторная терапия.
Диета при панкреатите
При любой форме заболевания пациенту назначается строгая диета «Стол №5п», согласно которой запрещено употреблять острую и жареную пищу. Все блюда готовятся на пару, отвариваются или запекаются. Запрещены также алкоголь и курение.
Также необходимо ограничить потребление соли, питаться небольшими порциями по 6 раз в день. Блюда всегда должны подаваться в тёплом виде. Необходимо исключить все продукты с высоким содержанием экстрактивных веществ или эфирных масел (рыбные, мясные бульоны, какао, кофе и др.), свежих ягод, овощей, зелени, фруктов, плодов, кислых соков, газированных напитков, маринадов.
Где пройти лечение панкреатита в Красноярске?
Если вы или ваши близкие страдаете от воспаления поджелудочной железы, обратитесь за помощью в медицинский центр «Медюнион». Мы занимаемся диагностикой и лечением любых заболеваний в Красноярске. Мощное оборудование для проведения КТ, МРТ и рентгена, опытные врачи, которые при необходимости проведут первичный осмотр на дому, ждут вас в «Медюнион». Чтобы узнать подробности или записаться на прием, позвоните по телефону 201-03-03.
Мы занимаемся диагностикой и лечением любых заболеваний в Красноярске. Мощное оборудование для проведения КТ, МРТ и рентгена, опытные врачи, которые при необходимости проведут первичный осмотр на дому, ждут вас в «Медюнион». Чтобы узнать подробности или записаться на прием, позвоните по телефону 201-03-03.
Как распознать рак поджелудочной железы
Почему рак поджелудочной железы настолько смертоносен, как не пропустить его первые симптомы и кто сильнее остальных рискует от него пострадать, рассказывает «Газета.Ru».
Рак поджелудочной железы поражает сам орган или его протоки. Он занимает шестое место по распространенности среди онкологических заболеваний среди взрослого населения, и заболеваемость им ежегодно растет. Так, в России с 2005 по 2015 год число случаев рака поджелудочной железы увеличилось среди мужчин на 9,39%, а среди женщин — на 14,95%. Прирост смертности составил 5,6% среди мужчин, среди женщин –- 7,61%.
Уровни заболеваемости и смертности при раке поджелудочной железы практически одинаковы — болезнь не дает о себе знать до тех пор, пока лечение становится практически невозможным.
Без своевременной диагностики справиться с раком поджелудочной железы не помогут никакие деньги — болезнь погубила много богатых и знаменитых людей, таких как основатель компании Apple Стив Джобс и «королева соула» Арета Франклин.
Средний возраст заболевших мужчин — 64,6 года, женщин — 70,3 года. У мужчин рак поджелудочной железы встречается чаще и занимает в структуре общей онкологической заболеваемости девятое место, у женщин — десятое.
Обычно опухоль поражает головку железы (50-60% случаев), тело (10%), хвост (5-8% случаев). Также наблюдается полное поражение поджелудочной железы — 20-35% случаев. Опухоль представляет собой плотный бугристый узел без четких границ, на разрезе — белый или светло-желтый.
Среди факторов риска развития рака поджелудочной железы — злоупотребление алкоголем, курение, обилие жирной и острой пищи, сахарный диабет, цирроз печени. К предраковым заболеваниям относятся аденома поджелудочной железы, хронический панкреатит, киста поджелудочной железы.
Особое место занимает наследственный хронический панкреатит, который, впрочем, встречается не чаще, чем у 2% больных всеми формами панкреатита. Наследственный хронический панкреатит в 50 раз увеличивает относительный риск развития рака поджелудочной железы. Как сообщают специалисты Союза онкологов России, считается, что у 40 % больных наследственным хроническим панкреатитом разовьется рак поджелудочной железы.
Кроме того, вероятность развития рака поджелудочной железы на 59% выше у тех пациентов, у которых в ротовой полости присутствует микроорганизм Porphyromonas gingivalis. Также риск заболевания в два раза выше, если у пациента будет обнаружен Aggregatibacter actinomycetemcomitans.
В развитии рака поджелудочной железы играет роль ген PKD1, контролирующий рост и метастазирование опухоли.
Лишний вес в подростковом возрасте повышает риск развития рака поджелудочной железы в будущем вчетверо у женщин и в 3,7 раза у мужчин.
Индекс массы тела на верхней границе нормы повышает риск развития рака примерно в полтора раза.
На раннем этапе рак поджелудочной железы проявляет симптомы, схожие с признаками многих других заболеваний. Среди них: запор – 13%, слабость – 23%, общее недомогание и вздутие живота – 31%. Развитие диабета часто маскирует эту болезнь. Иногда у человека подозревают язву желудка или заболевание желчного пузыря. Более определенные симптомы рака поджелудочной железы различают в зависимости от места опухоли в поджелудочной железе.
Главные симптомы рака поджелудочной железы — боль и желтуха. Их отмечают у 90% больных. Желтуха — это признак поражения поджелудочной железы злокачественной опухолью. Как правило, желтуху сопровождают светлый кал, темная моча, зуд.
Рак поджелудочной железы коварен — зачастую первые симптомы появляются только на поздних стадиях, когда опухоль сдавливает соседние органы, приводит к перекрытию протоков и интоксикации организма продуктами распада опухоли.
Для выявления опухоли используются УЗИ и компьютерная томография. Эти методы позволяют визуализировать не только распространенность первичной опухолевой массы, но и оценить наличие метастазов и сопутствующих патологий. Для уточнения диагноза используется биопсия опухоли.
Для уточнения диагноза используется биопсия опухоли.
При лечении рака поджелудочной железы хирургическое вмешательство имеет смысл лишь при отсутствии метастаз.
Также используется радиотерапия и химиотерапия. Прогноз неблагоприятный — даже после операции продолжительность жизни пациентов обычно не превышает двух лет.
Сегодня медицина не позволяет эффективно лечить рак поджелудочной железы на поздних стадиях, поэтому терапия является в основном симптоматической.
Примерно в 35% случаев рак поджелудочной железы выявляется на третьей стадии, когда метастазы еще не проросли в соседние органы, но уже затронули кровеносные сосуды, делая операцию невозможной. В таких случаях врачи обычно отказывают пациентам в операции, отводя им еще 12-18 месяцев жизни.
Онколог Марк Трути из американской клиники Мэйо и его коллеги выяснили, что грамотное сочетание химотерапии, радиотерапии и хирургии способно продлить жизнь пациента до пяти лет после постановки диагноза.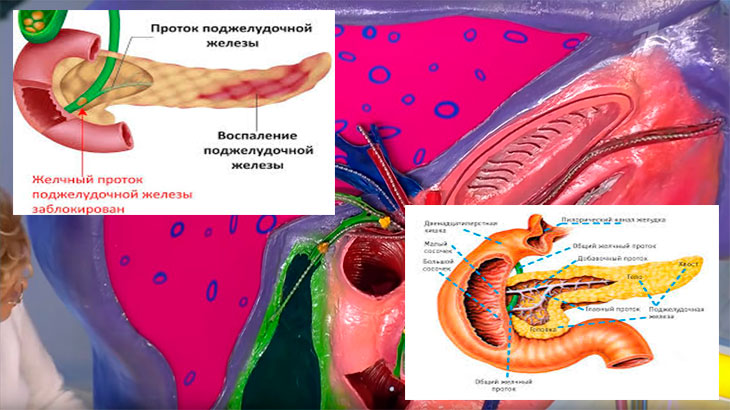
Врачи проводили химиотерапию до тех пор, пока уровень опухолевого маркера СА-19-9 не опускался до нормальных значений, и с помощью позитронно-эмиссионной томографии оценивали состояние опухоли. КТ позволяет определить лишь границы опухоли, поясняют специалисты, в то время как ПЭТ — установить, погибла она или нет. Если ткани опухоли оказывались омертвевшими, врачи приступали к радиотерапии, а затем удаляли опухоль хирургически.
89% пациентов прожили в несколько раз больше, чем им отводили в других клиниках.
Шансы значительно повышались при увеличении числа циклов химиотерапии (от шести циклов и более). Однако метод будет эффективен не для всех, предупреждают врачи — некоторые пациенты невосприимчивы к химиотерапии, а некоторые реагируют на нее настолько плохо, что лечение приходится прекратить.
Специалисты из Института биологических исследований Солка придумали, как победить рак поджелудочной железы даже на четвертой стадии. Звездчатые клетки поджелудочной железы при раке начинают вырабатывать белки, которые создают вокруг опухоли защитную оболочку. Также они вырабатывают сигнальный белок LIF, который стимулирует рост опухоли.
Звездчатые клетки поджелудочной железы при раке начинают вырабатывать белки, которые создают вокруг опухоли защитную оболочку. Также они вырабатывают сигнальный белок LIF, который стимулирует рост опухоли.
Эксперименты на мышах показали, что, если заблокировать работу LIF, опухоль растет гораздо медленнее, а химиотерапия действует на нее эффективнее. Ранее было установлено, что уничтожение звездчатых клеток улучшает прогноз при раке поджелудочной железы. Работа непосредственно с белком, который они вырабатывают, позволяет сохранить клетки.
Кроме того, LIF может стать более эффективным маркером рака поджелудочной железы, чем используемый сейчас СА-19-9, отмечают исследователи. Он точнее отражает и рост опухоли, и реакцию ее клеток на химиотерапию.
ᐈ Диагностика и лечение хронического панкреатита в Санкт-Петербурге
Хронический панкреатит – серьезная медико-социальная проблема современного общества. В последние десятилетия распространенность этой патологии неуклонно растет, причем в основном среди людей молодого и среднего возраста. И все чаще диагностируются осложненные формы, с множественным нарушением функций поджелудочной железы и развитием вторичных заболеваний.
И все чаще диагностируются осложненные формы, с множественным нарушением функций поджелудочной железы и развитием вторичных заболеваний.
Что это за болезнь
Хронический панкреатит – это длительно существующее и склонное к прогрессированию заболевание поджелудочной железы, которое характеризуется воспалением и последующим склерозированием ее тканей. Природа и выраженность таких процессов может быть различной, а последствия зависят от степени поражения, типа течения и грамотности проводимого лечения.
Панкреатит считают хроническим, если его признаки существуют у пациента в течение 3 и более месяцев. Средняя продолжительность этого заболевания у жителей РФ составляет более 15 лет, причем в последние десятилетия участились случаи его первичной диагностики уже в детско-юношеском возрасте.
Типичный панкреатит поджелудочной железы имеет определенные закономерности развития и протекает в несколько стадий:
- Начальный этап, с признаками активного воспаления и клинически выраженными периодами ухудшения.
 Обострение панкреатита обычно при этом протекает ярко и с выраженными болевыми проявлениями, а вне приступа практически нет признаков снижения функции поджелудочной железы. Начальный этап в среднем длится 5–7 лет, а грамотно подобранное лечение панкреатита у взрослых способно снизить риск дальнейшего прогрессирования заболевания
Обострение панкреатита обычно при этом протекает ярко и с выраженными болевыми проявлениями, а вне приступа практически нет признаков снижения функции поджелудочной железы. Начальный этап в среднем длится 5–7 лет, а грамотно подобранное лечение панкреатита у взрослых способно снизить риск дальнейшего прогрессирования заболевания - 2 этап, с появлением легкой или умеренной дисфункции поджелудочной железы и сохранением некоторых симптомов в межприступные периоды. Причем нарушается и внешнесекреторная (продукция пищеварительных ферментов), и внутрисекреторная (выработка гормона инсулина) активность пораженного органа. Обострений у большинства пациентов становится меньше, они субъективно легче переносятся, но приобретают склонность к затяжному течению.
- 3 этап, с угасанием клинических признаков воспаления и преобладанием картины выраженной дисфункции железы.
Почти в 2/3 случаев панкреатит протекает не изолированно, а комбинируется с патологией желчевыводящих путей и хроническим гастродуоденитом. Ведь желчный и панкреатический протоки в своих конечных отделах сообщаются друг с другом и обычно открываются в двенадцатиперстную кишку общим выводным отверстием. Поэтому холецистит и панкреатит тесно связаны друг с другом.
Основные причины
Панкреатит относится к многофакторным заболеваниям. Чаще всего поражение поджелудочной железы ассоциируется с погрешностями в питании, алкоголизацией, массивной лекарственной терапией или приемом определенных препаратов, а у женщин предрасполагающим фактором может выступать беременность. Определенное значение имеют травмы живота, анатомические особенности строения органов пищеварения, наследственные заболевания, эндокринная патология.
Что происходит в поджелудочной железе
Ключевым моментом в развитии панкреатита считают аутолиз – поражение ее ткани собственными пищеварительными ферментами. К этому могут приводить нарушение оттока образующегося панкреатического сока или его преждевременная активация, еще до выхода в просвет двенадцатиперстной кишки. Реже встречаются другие механизмы, но и они в итоге приводят к аутолизу.
Под действием панкреатических ферментов в толще поджелудочной железы и в стенках ее протоков начинается разрушение клеток. При этом запускается процесс асептического (неинфекционного) воспаления с последующим фиброзом (развитием соединительной ткани) на месте поражения. В толще поджелудочной железы появляются очаги склероза и кальцинаты (каменистоподобные отложения кальция), прогрессивно снижается масса функционально-активных клеток в паренхиме (основной ткани), становятся малопроходимыми протоки.
Первоначально изменения захватывают в основном железистые структуры, которые продуцируют пищеварительные ферменты. В последующем в процесс вовлекаются и островки Лангерганса – особые эндокринные образования поджелудочной железы, секретирующие гормон инсулин. Поэтому хронический панкреатит даже при отсутствии частых обострений является основным фактором риска развития сахарного диабета.
Как проявляется хронический панкреатит
Наиболее яркие симптомы при хроническом воспалении поджелудочной железы отмечаются в период обострения. Но у многих пациентов некоторые признаки заболевания сохраняются и в межприступный период.
Симптоматика заболевания включает:
- Болевой синдром. Обострение панкреатита поджелудочной железы сопровождается болями в левой околопупочной области, левом боку, под желудком. Они могут принимать опоясывающий характер, распространяясь до левой поясничной области. Их выраженность может быть различной, от тупой монотонно ноющей до почти нестерпимой. Боли в животе – самый явный симптом обострения болезни и основная причина обращения к врачу.
- Тошнота, нередко мучительная многократная рвота без явного облегчения.
- Признаки нарушения процесса переваривания пищи, связанные со снижением поступления в кишечник панкреатических пищеварительных ферментов. Возможны диарея с примесью непереваренных остатков или ее чередование с запорами, метеоризм, бурление в животе.
- Повышение температуры тела, признаки общей интоксикации.
- Обложенность языка, привкус во рту.
- Астеноневротические проявления: повышенная утомляемость, раздражительность, слабость, сниженное настроение, нарушения сна.
- Признаки дисфункции желчевыводящей системы с застоем желчи. Это может сопровождаться кожным зудом, пожелтением кожи, посветлением кала.
Количество и частота обострений могут различаться, но ошибочно судить о тяжести панкреатита только по этому критерию. Угасание болевого синдрома и уменьшение частоты приступов не всегда свидетельствуют об излечении пациента, это бывает признаком перехода процесса на качественно другой уровень. Поэтому диагностика заболевания должна проводиться не только во время обострения, но и при стабилизации состояния.
Какое обследование необходимо
Обследование при панкреатите должно давать информацию о структурном и функциональном состоянии поджелудочной железы. Необходимо оценивать степень фиброза, выраженность ферментной и эндокринной недостаточности. Очень важна также информация о состоянии желчевыводящей системы.
Комплексное обследование включает:
- Общий анализ крови с оценкой лейкоформулы для уточнения выраженности воспалительной реакции.
- Биохимический анализ крови с определением уровня фракций билирубина, глюкозы, щелочной фосфатазы и др. При этом ключевой тест – оценка в крови уровня амилазы (панкреатического фермента).
- Копрологическое исследование (анализ кала).
- УЗИ органов брюшной полости.
- Прямые и непрямые тесты для оценки внешнесекреторной функции поджелудочной железы.
- ФГДС, позволяющее оценить состояние и функционирование двенадцатиперстной кишки, характер изменений расположенного здесь устья выводного протока, выявить различные признаки поражения головки поджелудочной железы.
- Холецистохолангиография для оценки функционирования желчевыводящей системы и общего выводного протока. С ее помощью можно выявить также патологические забросы желчи в панкреатические протоки, что является важным патогенетическим моментом развития и поддержания панкреатита.
Как правильно лечить
Многие пациенты предпочитают лечить острый панкреатит в домашних условиях и обращаются к врачу лишь в периоды сильного обострения, после малорезультативных попыток самолечения. Такая тактика – это высокий риск прогрессирования заболевания с быстрым нарастанием ферментной недостаточности и предрасположенностью к развитию сахарного диабета.
Поздно начатое лечение воспаления в период обострений и отсутствие поддерживающей терапии между приступами создают предпосылки для массивного поражения поджелудочной железы с нарастанием в ней необратимых изменений.
Грамотное лечение панкреатита включает:
- Отказ от алкоголя и соблюдение диеты. В период обострения она достаточно строгая, в последующем носит рациональный ограничительный характер.
- Купирование обострений. Терапия направлена на купирование боли, ликвидацию воспаления, улучшение оттока желчи и панкреатического сока, нормализацию пищеварения. Для этого назначается диета (в том числе кратковременно лечебное голодание), используются противовоспалительные средства, анальгетики, спазмолитики, ферментные препараты.
- Хирургическое лечение. Обострение хронического заболевания может потребовать операции, если обследование выявит признаки нагноения, выраженного панкреонекроза, закупорки протока камнями. Но такое встречается нечасто, обычно достаточно комплексной консервативной терапии.
- Восполнение ферментной недостаточности в межприступный период. Это нормализует пищеварение, устраняет кишечные расстройства и метеоризм.
- Коррекция эндокринных нарушений. Внимания требует не только уже развившийся сахарный диабет, но и предшествующие ему состояния.
Лечащий врач подбирает схему лечения индивидуально, учитывая характер течения заболевания, данные обследования и текущее состояние пациента.
Куда обращаться
Лечением хронических заболеваний поджелудочной железы и других органов пищеварения нередко занимается терапевт (врач общей практики). Но все же это сфера профессиональной деятельности гастроэнтеролога, и предпочтение желательно отдавать именно этому специалисту.
Многопрофильный специализированный медицинский центр ICLINIC – современная клиника по лечению в СПб заболеваний пищеварительного тракта. Мы используем достоверные, безопасные и высокоинформативные способы обследования, отдавая предпочтение малоинвазивным технологиям.
Наши специалисты имеют высокую квалификацию и необходимые сертификаты, владеют современными лечебно-диагностическими методиками. Прием пациентов с панкреатитом и другими заболеваниями желудочно-кишечного тракта ведет грамотный гастроэнтеролог, при необходимости назначается консультация опытного терапевта и врача-эндоскописта.
Грамотный подход к диагностике и лечению, использование современных технологий и высокорезультативных проверенных лечебных схем позволяют нашим врачам успешно справляться с заболеваниями желудочно-кишечного тракта. Обращение ICLINIC – это верный шаг к здоровью.
Мы рекомендуем:
Прием врача-гастроэнтеролога
УЗИ органов брюшной полости
УЗИ органов брюшной полости и почек
ФГДС
ФГДС с консультацией ведущего специалиста
Тест на вероятность рака желудка
Ваш возраст более 45 лет?
Да Нет
У Ваших родственников были онкологические заболевания?
Да Нет
У Вас есть хронические заболеваний желудочно-кишечного тракта:
— хронический гастрит,
— язвенная болезнь,
— хронический колит и другие воспалительные заболевания кишечника,
— болезнь Крона,
— неспецифический язвенный колит,
— выявленные ранее полипы желудка и кишечника,
— выявленные подслизистые эпителиальные образования желудочно-кишечного тракта?
Да Нет
Вы переносили операции на желудке и кишечнике?
Да Нет
У Вас есть рубцово-спаечные изменения желудочно-кишечного тракта?
Да Нет
Вы курите (более 1 сигареты в день)?
Да Нет
Вы допускаете погрешности в диете (низкое потребление овощей и фруктов, высокое потребление мяса и животных жиров)?
Да Нет
У Вас есть хотя-бы один из перечисленных симптомов:
— лишний вес,
— затруднения при глотании,
— раздражительность,
— бледность кожи,
— боли за грудиной,
— немотивированная слабость,
— нарушение сна,
— снижение аппетита,
— неприятный запах изо рта,
— отрыжка,
— тошнота и/или рвота,
— чувство тяжести в животе,
— изменение стула (запоры и/или поносы),
— следы крови в стуле,
— боли в животе.
Да Нет
Запишитесь на прием
В чем преимущества ICLINIC?
-
Высочайший уровень специалистов: среди них доктора медицинских наук и члены мировых врачебных сообществ, а средний стаж врачей клиники – 16 лет безупречной работы.
-
Современное экспертное оборудование: диагностические аппараты медицинского центра выпущены в 2017 году ведущими мировыми производителями (Pentax и другими того же уровня).
-
Безупречная точность эндоскопической диагностики благодаря высокому разрешению изображения в 1,25 млн.пикселей.
-
Уникальные технологии ранней диагностики рака, среди которых i-scan – виртуальная хромоэндоскопия. С помощью данной технологии можно распознать даже самые мелкие, начальные опухолевые изменения.
-
Все для комфорта пациента: эффективное обезболивание, включая общий наркоз; тонкие эндоскопы менее 10мм в диаметре; быстрое и точное проведение манипуляций.
-
Безопасность: автоматизированная дезинфекция оборудования с контролем качества, мониторинг жизненно важных функций пациента в процессе исследований.
-
Узкая специализация: медцентр занимается заболеваниями пищеварительной системы, постоянно совершенствуясь именно в своей отрасли. Наши специалисты постоянно проходят повышение квалификации, участвуют в международных конференциях, тренингах и семинарах в России и Европе.
-
Удобное расположение: Петроградский район Санкт-Петербурга расположен недалеко от ценра. Сюда удобно добираться как на машине, так и на общественном транспорте. Совсем рядом с клиникой находится станция метро Чкаловская, также недалеко от медицинского центра станции СПб Спортивная, Петроградская и Горьковская.
Наш профессионализм всегда на страже вашего здоровья.
Американские ученые назвали главный симптом рака поджелудочной железы :: Общество :: РБК
Фото: Win McNamee / Getty Images
Главный симптом, по которому можно определить рак поджелудочной железы — желтуха, говорится в исследовании ученых Колумбийского университета.
При желтухе желтеет кожа и белки глаз, моча может принять темный цвет, а стул, наоборот, — светлый или «глиняный». Она возникает при накоплении в крови компонента желчи — билирубина. Билирубин обычно образуется в печени в результате распада эритроцитов и выводится из организма при выходе желчи из желчного пузыря. Но при желтухе желчный проток закупоривается, затрудняя выход желчи.
Ученые протестировали искусственную поджелудочную железу на человеке
Согласно выводам ученых, при раке поджелудочной железы наблюдаются аналогичные явления. Опухоль в головке железы сужается и закупоривает желчный проток, блокируя отток желчи и вызывая желтуху.
Среди других признаков рака поджелудочной ученые называют боли в верхней части живота, проблемы с пищеварением, необъяснимую потерю веса, внезапный диабет и асцит, или брюшную водянку, при которой свободная жидкость скапливается в брюшной полости. Внешне это проявляется в виде увеличения объема живота и нарастания веса.
Как определить, что болит поджелудочная железа?
Сегодняшний сумасшедший темп жизни нередко лишает нас, как нам самим кажется, возможности следить за своим здоровьем и вести правильный образ жизни. Мы питаемся фаст-фудом, готовим на скорую руку, часто едим жареное, а потом жалуемся, что болит поджелудочная железа. Мы питаемся фаст-фудом, готовим на скорую руку, часто едим жареное, а потом жалуемся, что болит поджелудочная железа. Эти боли могут быть ощутимы и в правом боку, и в левом, и даже на спине. Чаще всего панкреатиту сопутствуют и другие заболевания, возникшие на его фоне: сахарный диабет, гепатит, жировой гепатоз. Поэтому, при появлении болей поджелудочной железы проконсультируйтесь у врача-гастроэнтеролога и гепатолога, так как обязательно потребуется диагностика и лечение заболеваний печени. Сахарный диабет может стать причиной жирового гепатоза печени, что в запущенной форме может вызвать развитие цирроза.
Признаки болезни поджелудочной железы
Пока ничего не беспокоит, мы не задумываемся о том, где какой орган находится, какую он имеет форму, какие признаки свойственны какой болезни. Но все это становится актуальным, если появляются боли. Очень часто обычному человеку сложно распознать, какой орган нуждается в помощи, сигнализируя болью о своем бедственном положении. Однако есть признаки, помогающие сориентироваться в ситуации, несмотря на то, что иногда поджелудочная железа дает симптомы, похожие на остеохондроз и даже опоясывающий лишай.
Так как поджелудочная железа имеет вытянутую форму, то боли она может давать в различные места. При воспалении головки железы боли будут справа, в этом случае их нередко относят на счет печени, если воспалены остальные части поджелудочной, то боли в левом подреберье обеспечены. При остром панкреатите боли часто становятся опоясывающими и очень сильными. Перечислим основные симптомы, по которым можно определить, что болит именно поджелудочная:
- снижение или отсутствие аппетита, как следствие — резкое похудение;
- боли в левом подреберье либо опоясывающие, настолько сильные, что человек не может никак найди удобное положение, ни сидя, ни лежа, ни стоя;
- тошнота, сильная рвота с кислым привкусом;
- высокая температура (38°).
При этом, если сесть на стул и наклониться вперед, то боли постепенно стихают. Эти признаки свойственны острому течению болезни, но есть еще и хроническая форма. В левом подреберье появляется постоянное чувство распирания, по утрам и после еды эта область болит. Также больного мучают диарея, бессонница, тошнота, сильная жажда; во рту ощущается горечь.
Когда болит поджелудочная, это основные симптомы. Если заметили у себя несколько признаков из этого перечня, немедленно обращайтесь к врачу, ведь только он может назначить необходимое обследование и лечение. Если на то, что болит поджелудочная железа, не обращать внимания, то со временем болезнь переходит в хроническую. При этом железа перестает вырабатывать гормоны, от которых зависит процесс пищеварения, а также инсулин, что приводит к диабету.
И еще одна характерная особенность: при панкреатите боли активизируются после еды, а если не есть, то становится легче. У больных могут появиться и признаки токсикоза, например, отвращение по отношению к некоторым продуктам.
Лечение острого воспаления поджелудочной железы предполагает госпитализацию, хронический панкреатит лечат в домашних условиях под наблюдением врача.
Заболевания поджелудочной железы у детей: панкреатит или панкреатопатия?
Авторы:
Ю. В. Белоусов, д. м. н., профессор, заведующий кафедрой детской гастроэнтерологии ХМАПО
Своевременная диагностика и терапия заболеваний поджелудочной железы у детей являются одной из наиболее сложных проблем клинической гастроэнтерологии. Практика показывает, что, с одной стороны, отмечается определенная тенденция к нарастанию частоты этих заболеваний, с другой, распознавание их представляет значительные трудности и вне специализированных учреждений нередко сопровождается диагностическими ошибками.
Это касается и выявления патологии pancreas как основного заболевания, и дифференциальной диагностики воспалительных (панкреатит) и функциональных ее изменений (панкреатопатия). Необходимо также учитывать возможность аномалий и пороков развития поджелудочной железы, среди которых чаще встречается врожденная гипоплазия поджелудочной железы (синдром Швахмана). Достаточно сложен также вопрос адекватной терапии болезней поджелудочной железы, которая должна быть дифференцирована
в зависимости от наличия или отсутствия воспалительных изменений, периода заболевания и характера нарушения внешнесекреторной функции pancreas.
Ключевое заболевание поджелудочной железы у детей хронический панкреатит, который протекает в детском возрасте достаточно тяжело и требует дифференцированной поэтапной терапии в стационарных условиях. По современным представлениям, хронический панкреатит это прогрессирующее воспалительное заболевание, характеризующееся очаговыми или диффузными деструктивными и дегенеративными изменениями ацинарной ткани и протоковой системы с развитием различной функциональной недостаточности органа. Морфологические изменения ткани поджелудочной железы носят стойкий характер, сохраняются и прогрессируют даже после прекращения воздействия этиологических факторов и приводят к экзокринной и эндокринной недостаточности. Морфологическим субстратом хронического панкреатита являются отек, воспаление и очаговые некрозы поджелудочной железы, нарушающие отток панкреатического сока, способствующие внутрипротоковой гипертонии, прогрессированию некроза ацинарной ткани с последующими атрофией ацинусов, интралобулярным и перилобулярным фиброзом органа. В начальной стадии патологический процесс может носить ограниченный характер и локализоваться в каком-либо одном отделе поджелудочной железы, по мере развития заболевания диффузно поражается вся железа.
Этиологические факторы хронического панкреатита
Хронический панкреатит у детей чаще вторичен и развивается на фоне заболеваний органов пищеварения, прежде всего двенадцатиперстной кишки и желчевыводящих путей. Значительно реже встречается первичный хронический панкреатит, но именно эта форма протекает наиболее тяжело и имеет выраженную клиническую симптоматику.
Этиологические факторы хронического панкреатита многочисленны, обычно на организм ребенка действует не один, а комплекс факторов, обусловливающих развитие заболевания на фоне измененной реактивности организма. Наиболее частые причины развития панкреатита у взрослых алкогольное и токсическое воздействия, у детей эксквизитны. Значительно большее влияние в детском возрасте имеет травматическое повреждение поджелудочной железы с сотрясением органа, разрушением определенного количества ацинусов и высвобождением биологически активных веществ. Причиной повышения давления в протоках поджелудочной железы может стать их аномалия или обтурация камнем, что приводит к нарушению пассажа панкреатического сока с развитием воспалительных изменений и гиперферментемии. Прямое повреждающее действие на ткань поджелудочной железы оказывают инфекционные агенты, в частности велика роль вируса эпидемического паротита; нельзя исключить и участие иерсиний, влияние других бактериальных инфекций. Важное значение в развитии хронического панкреатита имеет активация ферментов панкреатического сока вследствие регургитации в протоки содержимого двенадцатиперстной кишки, в том числе желчи. К развитию заболевания может привести длительный прием лекарственных средств, прежде всего антибиотиков тетрациклинового ряда, сульфаниламидов, диуретиков, сульфасалазина, 6-меркаптопурина. Возможно возникновение наследственного панкреатита с аутосомно-доминантным типом наследования с неполной пенетрантностью патологического гена. Эта патология проявляется обычно у детей в возрасте 10-12 лет. Наконец, заболевание может носить аутоиммунный характер с образованием аутоантител к ткани поврежденного органа. Несмотря на многообразие этиологических факторов, у 10-40% больных установить причину хронического панкреатита не удается (идиопатическая форма заболевания).
Патогенетические механизмы хронического панкреатита
Патогенетические механизмы хронического панкреатита чрезвычайно сложны и во многом остаются неясными. Одним из ведущих факторов развития заболевания является активация панкреатических ферментов в протоках и паренхиме железы, что приводит к возникновению отека, некроза и последующему фиброзу с экзокринной и эндокринной недостаточностью. Развитию гиперферментемии способствуют факторы, приводящие к нарушению оттока панкреатического сока, существенную роль при этом играют нарушения микроциркуляции, в результате которых развиваются ишемия, отек, нарушение проницаемости клеточных мембран, деструкция ацинарных клеток. В системный кровоток выходят панкреатические ферменты и другие биологически активные вещества, в частности вазоактивные амины, что нарушает микроциркуляцию вне поджелудочной железы и вызывает повреждение других органов и систем. В последние годы обсуждается проблема окислительного стресса накопления в ацинарных клетках продуктов перекисного окисления липидов, свободных радикалов, вызывающих повреждение клеток, воспаление, синтез белков острой фазы. Предполагается также роль врожденного или приобретенного дефекта синтеза литостатина, приводящего к преципитации белка и кальция и обструкции мелких протоков с последующими перидуктальным воспалением и фиброзом.
Особенности клинического течения панкреатитов у детей
Хронический панкреатит обычно развивается постепенно и характеризуется наличием латентной (субклинической) стадии, во время которой отмечаются ухудшение самочувствия, аппетита, неинтенсивная боль в животе, признаки микроциркуляционных расстройств: акроцианоз, экхимозы, иногда геморрагическая сыпь, нарастает ферментемия. На этом фоне появляется наиболее характерный и постоянный признак хронического панкреатита боль в верхнем отделе живота (преимущественно в околопупочной области), прогрессивно нарастающая, усиливающаяся после приема пищи и физической нагрузки и ослабевающая в положении сидя при наклоне туловища вперед. У значительной части детей отмечается иррадиация боли в поясницу, нижнюю часть спины; опоясывающая боль в детском возрасте наблюдается редко. Продолжительность болевых приступов различна: от нескольких часов до нескольких суток, иногда они перемежаются достаточно длительными безболевыми периодами. Возникновение болевого синдрома при хроническом панкреатите обусловлено внутрипротоковой гипертонией за счет сохраняющейся секреции панкреатических ферментов воспаленной железой в условиях обструкции ее протоков, воспалением внутрипанкреатических нервных стволов с развитием перипанкреатического воспаления и вовлечением в процесс двенадцатиперстной кишки и ретроперитонеального пространства.
Болевой синдром при хроническом панкреатите обычно сопровождается диспептическим, наиболее характерные проявления которого тошнота, рвота, резкое снижение аппетита. Позднее присоединяются изменения со стороны кишечника, обусловленные развитием синдрома нарушенного всасывания с диареей и панкреатической стеатореей, о чем свидетельствует появление «жирного» блестящего кала, трудно смываемого со стенок унитаза. Кал, особенно в начальных стадиях и при легком течении заболевания, может оставаться оформленным, иногда отмечается склонность к запору. На фоне болевого и диспептического синдромов всегда наблюдаются признаки хронической интоксикации: общая слабость, повышенная утомляемость, головная боль, эмоциональная лабильность, реже повышение температуры тела.
У больных иногда снижается масса тела (у некоторых детей во время обострения заболевания потеря массы тела весьма значительна). Следует подчеркнуть, что клиническая картина хронического панкреатита у детей весьма вариабельна и во многом определяется периодом заболевания, тяжестью процесса, степенью гиперферментемии, наличием осложнений и сопутствующих заболеваний.
Обострение хронического панкреатита следует дифференцировать с острым панкреатитом, в основе которого лежит активация панкреатических ферментов, обусловливающая аутолиз железы с развитием реактивного воспаления и токсемии. Острый панкреатит у детей протекает по типу интерстициального, реже геморрагического, при наличии инфекции он может трансформироваться в гнойный панкреатит. Острый отек поджелудочной железы при интерстициальном панкреатите обусловливает развитие болевого синдрома, заставляющего ребенка принять вынужденное положение на левом боку или коленно-локтевое. При этом характерно несоответствие между интенсивным характером боли и результатами пальпации: живот остается мягким, доступным пальпации; характерные для заболевания болевые зоны и мышечная защита отсутствуют. В большинстве случаев процесс ограничивается воспалением без развития некроза.
В отличие от интерстициального, геморрагический панкреатит характеризуется не только выраженным болевым синдромом, но и типичными пальпаторными признаками: болезненность и мышечная защита в верхнем отделе живота, положительные симптомы Керте, Кача, Мейо-Робсона, прогрессирующее ухудшение состояния ребенка, нарастание болевого синдрома, резкое повышение температуры тела, развитие токсикоза с эксикозом; при гнойном процессе развивается септическое состояние с симптоматикой острого раздражения брюшины. При панкреонекрозе и гнойном процессе прибегают к хирургическому вмешательству, лечение при интерстициальном панкреатите консервативное. Цель инструментального исследования (ультразвукового, рентгенологического, томографического, а при необходимости лапароскопии) прежде всего определение показаний к операции: геморрагическая жидкость в брюшной полости, абсцедирование, очаги некроза и кисты поджелудочной железы.
Функциональные нарушения поджелудочной железы панкреатопатии
Значительно чаще хронический панкреатит у детей дифференцируют с функциональными нарушениями поджелудочной железы панкреатопатиями, при которых нарушается преимущественно внешнесекреторная функция органа (диспанкреатизм) со слабовыраженной клинической симптоматикой. Воспалительные изменения поджелудочной железы при этом отсутствуют, процесс развивается по типу висцеро-висцерального рефлекса и, по-видимому, ограничивается преходящим отеком. Панкреатопатия обычно сопутствует заболеваниям гастродуоденальной зоны и гепатобилиарной системы и проявляется кратковременной болью преимущественно в левом подреберье, снижением аппетита, иногда неустойчивым стулом, стеатореей, реже креатореей. Область левого реберно-позвоночного угла, куда проецируется и непосредственно прилежит забрюшинно расположенная поджелудочная железа, иногда слегка напряжена и чувствительна при пальпации. При ультразвуковом исследовании поджелудочная железа практически не отличается от нормальной и лишь динамическое наблюдение в некоторых случаях позволяет выявить незначительное ее увеличение.
Осложнения хронического панкреатита
Осложнения хронического панкреатита у детей встречаются значительно реже, чем у взрослых. На фоне обострения заболевания (и при остром панкреатите) возможно формирование ложной кисты, образующейся в результате аутолиза поджелудочной железы и реактивного воспаления брюшины. Внутренняя поверхность кисты не имеет эпителиального покрова, содержимое ее состоит из панкреатического секрета бурого цвета. Формирование ложной кисты обычно сопровождается усилением боли в области проекции тела и хвоста железы с иррадиацией в спину, температурной реакцией, периодической рвотой. При пальпации живота отмечается защитное напряжение мышц в верхнем отделе, чаще слева; при значительных размерах кисты может прощупываться плотное образование. Диагноз устанавливается с помощью ультразвукового исследования или ретроградной панкреатохолангиографии. Лечение консервативное, лишь при значительных по объему ложных кистах, а также при их осложнениях острой кишечной непроходимости, образовании свищей, нагноении, разрыве кисты проводится оперативное вмешательство. Ложная киста, в свою очередь, может служить одним из механизмов формирования стеноза дистального отдела общего желчного протока и стеноза двенадцатиперстной кишки, а при присоединении вторичной инфекции абсцесса поджелудочной железы. Однако такие случаи в детской практике исключительно редки.
Диагностика заболеваний поджелудочной железы у детей
Диагностика заболеваний поджелудочной железы основывается на данных анамнеза и характерных клинических симптомах, оценке экзокринной и эндокринной деятельности органа и результатах инструментальных исследований, способных определить наличие структурных изменений pancreas. К прямым методам исследования экзокринной (внешнесекреторной) функции поджелудочной железы относится изучение показателей секреторной деятельности органа натощак и после введения стимуляторов.
Для диагностики обострения хронического панкреатита важное значение имеет определение активности панкреатических ферментов амилазы, липазы и трипсина в крови, а также амилазы и липазы в моче. Однократного определения активности фермента может быть недостаточно, поскольку показатели амилазы и липазы в крови натощак обычно повышаются в 1,5-2 раза на короткий период времени (через 2-12 часов после обострения и достигает максимума к концу первых суток с последующим быстрым падением и нормализацией в течение 2-4 дней). Активность амилазы в моче возрастает примерно на 6 часов позже сывороточной. В то же время повышение активности сывороточной амилазы в два и более раз в сочетании с увеличением липазы и трипсина (или одного из них) является достаточно достоверным тестом обострения заболевания. Однако и нормальные показатели концентрации ферментов в крови и моче не дают основания исключить диагноз хронического панкреатита. В таких случаях применяется «провокационный» тест, при котором определяется активность ферментов до и после стимуляции. Наиболее широко используют определение амилазы в крови после стимуляции панкреозимином или глюкозой, а также уровень амилазы в моче на фоне стимуляции прозерином. После введения раздражителей наблюдается феномен «уклонения ферментов» (гиперферментемия), что свидетельствует о поражении ткани поджелудочной железы или препятствии для оттока панкреатического сока. Иногда провокационные тесты могут быть отрицательными (уровень ферментов не изменяется или даже снижается), что связано с уменьшением числа ацинарных клеток, продуцирующих эти ферменты при тяжелом панкреатите.
В последние годы альтернативой достаточно инвазивному секретин-панкреозиминовому тесту стало определение в кале эластазы-1. Этот фермент секретируется поджелудочной железой и не метаболизируется в кишечнике, его активность в кале объективно отражает состояние экзокринной функции органа, а органоспецифичность исключает возможность ошибки, связанной с активностью кишечных ферментов. В отличие от других тестов, определение эластазы-1 можно проводить, не отменяя препараты заместительной терапии. В норме активность эластазы-1 в кале более 200 мкг/г кала, снижение концентрации эластазы свидетельствует о панкреатической недостаточности.
Признаком внешнесекреторной недостаточности поджелудочной железы является полифекалия, когда кал имеет сальный вид, сероватого цвета, кашицеобразный, вязкий, с резким гнилостным запахом, плохо смывается со стенок унитаза. При микроскопическом исследовании могут обнаруживаться непереваренные мышечные волокна (креаторея) признак тяжелого течения панкреатита; наличие капель нейтрального жира (стеаторея) один из ранних симптомов панкреатической недостаточности.
Для оценки внутрисекреторной функции поджелудочной железы применяется метод определения гликемической кривой.
Из инструментальных методов диагностики хронического панкреатита наиболее доступным, но не всегда достаточно информативным, особенно в начальном периоде заболевания, является ультразвуковое исследование, позволяющее наблюдать больного в динамике. При ультразвуковом исследовании определяют размеры поджелудочной железы и степень эхогенности паренхимы. В норме толщина головки поджелудочной железы у детей колеблется от 8 до 18 мм, тела от 5 до 15 мм и хвоста от 5 до 16 мм, ширина главного протока не превышает 2 мм. В периоде обострения хронического панкреатита отмечается диффузное или локальное увеличение головки, тела или хвоста поджелудочной железы, нечеткость ее контуров, расширение протока, усиление эхогенности органа. В таких случаях необходимо провести повторные исследования, чтобы оценить динамику состояния железы. При длительном течении хронического панкреатита контуры железы становятся неровными, отмечается негомогенное усиление эхогенности, признаки фиброза, очаги обызвествления. Ультразвуковое исследование позволяет выявить калькулез в протоках железы, псевдокисты, гематому или разрыв поджелудочной железы при травме брюшной полости. Чувствительность метода (60-70%) и его специфичность (80-90%) позволяют использовать ультразвуковое исследование в качестве одного из основных диагностических методов верификации хронического панкреатита. Для уточнения диагноза панкреатита используют также компьютерную томографию (чувствительность ее около 90%, специфичность 85%). Метод дополняет и уточняет результаты ультразвукового исследования, позволяя выявить изменения контуров и размеров поджелудочной железы, очаги обызвествления и некроза, расширение панкреатического протока, псевдокисты и кисты, все это ставит компьютерную томографию в ряд наиболее информативных исследований при диагностике заболеваний pancreas.
Рентгенологическое исследование, включающее прицельный снимок брюшной полости в проекции поджелудочной железы, контроль пассажа бария по верхним отделам желудочно-кишечного тракта, дуоденографию в условиях гипотонии, в связи с большой лучевой нагрузкой и внедрением в практику более информативных методов диагностика хронического панкреатита в настоящее время применяется редко. Значительно более информативным методом исследования является эндоскопическая ретроградная панкреатохолангиография золотой стандарт в диагностике хронического панкреатита, позволяющая выявить стеноз протока и локализацию обструкции, обнаружить структурные изменения мелких протоков, внутрипротоковые кальцинаты и белковые пробки. На основании результатов исследования диагностируют вероятный хронический панкреатит (если изменены один-два мелких протока), легкий (более трех мелких протоков), умеренный (поражение главного протока и ответвлений) и выраженный (изменение главного протока и ответвлений, внутрипротоковые дефекты или камни, обструкция протока, стриктуры или значительная неравномерность поражения). В связи со сложностью исследования разработаны четкие показания: хронический панкреатит с выраженным болевым синдромом и повторными обострениями; вторичный панкреатит, развившийся на фоне калькулезного холецистита; рецидивирующая желтуха неясной этиологии; боль в верхних отделах брюшной полости, появившаяся после травмы живота; дуоденостаз с расширением петли двенадцатиперстной кишки на рентгенограмме.
Радионуклидное сканирование поджелудочной железы с метионином, меченным 75-Se обеспечивает возможность визуального контроля, определяет при хроническом панкреатите снижение накопления в поджелудочной железе радионуклида, нечеткость и размытость ее контуров, ускорение поступления меченного панкреатического содержимого в кишечник. Однако из-за значительной лучевой нагрузки в педиатрической практике метод применяется редко.
Термографические методы исследования (дистанционная и контактная жидкокристаллическая термография) используют на догоспитальном этапе в качестве скрининг-метода. Результаты термографического исследования с учетом клинических данных позволяют дифференцировать воспалительные и реактивные изменения железы (панкреатопатия) и наметить план исследования с использованием более сложных диагностических методов.
Лечение хронического панкреатита
Терапия при хроническом панкреатите предполагает устранение провоцирующих факторов, купирование болевого синдрома, коррекцию экзокринной и эндокринной функций поджелудочной железы, устранение сопутствующих расстройств со стороны пищеварительной системы.
В периоде обострения хронического панкреатита и при остром панкреатите больные должны находиться на стационарном лечении с ежедневным (до стихания острых явлений) контролем гемодинамических параметров (пульс, артериальное давление, центральное венозное давление), водного баланса, гематокрита, кислотно-основного состояния, содержания гемоглобина, лейкоцитов, амилазы, липазы, калия, кальция, глюкозы, мочевины в сыворотке крови.
Чрезвычайно важную роль на всех этапах лечения больного хроническим панкреатитом играет диетическое питание, которое должно обеспечивать физиологический покой поджелудочной железе, облегчать всасывание пищевых веществ и компенсировать энергетические затраты организма. При остром панкреатите и тяжело протекающем обострении хронического панкреатита в первые 2-3 дня назначается «голодная» пауза с одновременным обильным питьем (отвар шиповника, несладкий чай, щелочные минеральные воды без газа). В периоде голодания следует несколько раз в день проводить отсасывание желудочного секрета с помощью назогастрального зонда.
После стихания острых явлений ребенку назначают диету с физиологической нормой содержания белка от 80 до 120 г в сутки в виде легкоусвояемых продуктов ( молочные блюда, яйца, нежирные сорта мяса и рыбы), углеводов ( 250-300 г в сутки высокомолекулярных полисахаридов), ограничивая жиры до 55-60 г в сутки за счет уменьшения количества животных жиров и использования хорошо переносимых растительных, не вызывающих усиления панкреатической секреции. Необходимо соблюдать принцип частого питания небольшими порциями (диета №5-П). Диета должна быть максимально индивидуализирована с учетом личностных особенностей больного ребенка и соответствующей гастродуоденальной патологии. Диетическое лечение в период ремиссии предусматривает использование диеты №5-П в течение 5-6 месяцев, которая обеспечивает физиологическую потребность организма ребенка в основных пищевых ингредиентах и энергии.
Важнейший принцип лечения больных с хроническим панкреатитом в периоде обострения купирование болевого синдрома.
Основная причина боли внутрипротоковая гипертония, поэтому препаратами выбора являются средства, блокирующие стимулированную панкреатическую секрецию, Соматостатин (октреотид) и даларгин.
Являясь мощным ингибитором нейроэндокринных гормонов желудочно-кишечного тракта, окреотид угнетает стимулированную секрецию поджелудочной железы путем прямого действия на экзокринную ткань и уменьшения высвобождения секретина и холецистокинина. Препарат активен также при лечении больных с псевдокистами, быстро улучшается состояние больных, уменьшается боль в животе, ликвидируется парез кишечника, нормализуется активность панкреатических ферментов. Назначают октреотид детям 25-100 мкг 3 раза в день подкожно или внутривенно в течение 5-7 дней.
Даларгин синтетический аналог опиоидных пептидов также антагонист панкреатической секреции, его применяют по 1 мг 2-3 раза в день внутримышечно или внутривенно капельно в 100-200 мл изотонического раствора хлорида натрия.
Эффективность использования антипротеазных препаратов как ингибиторов протеолитических ферментов, прежде всего циркулирующего в крови трипсина, в настоящее время подвергается сомнению, поскольку они не влияют на активность липолитических ферментов, обладающих выраженным деструктивным действием, и не могут купировать некротические процессы в железе даже при высоких суточных дозах введения. В то же время, при условии применения антипротеазных препаратов в первые часы обострения панкреатита, удается получить обезболивающий эффект за счет подавления трипсиновой и кининовой активности.
В остром периоде заболевания могут быть использованы панкреатические ферменты в комбинации с блокаторами Н2-рецепторов гистамина или жидкими антацидами (Маалокс, Фосфалюгель) для предупреждения инактивации экзогенных панкреатических ферментов кислотой желудочного сока. Эффективность панкреатических ферментов в остром периоде заболевания основывается на их свойстве уменьшать болевой синдром за счет включения механизма обратной связи: повышение уровня протеаз в просвете двенадцатиперстной кишки вызывает уменьшение высвобождения и синтеза холецистокинина, что приводит к снижению стимуляции экзокринной функции поджелудочной железы, уменьшению внутрипротокового и тканевого давления, поскольку холецистокинин является основным стимулятором экзогенной функции поджелудочной железы. Назначают ферментные препараты, не содержащие желчных кислот (Панкреатин, Мезим Форте, трифермент, Креон).
При неосложненном панкреатите болевой синдром обычно купируют в течение 2-3 дней. Если болевой синдром сохраняется дольше, используют аналгезирующие препараты: 50% раствор Аналгина 1-2 мл или Баралгина 3-5 мл 2-3 раза в день. При отсутствии эффекта дополнительно назначают нейролептики: 0,25% раствор дроперидола по 1-2 мл (2,5-5мг) с 0,05-0,1 мг (1-2 мл 0,005% раствора) фентанила внутримышечно или внутривенно 1-2 раза в сутки. С первых суток обострения для профилактики развития септических осложнений применяют антибиотики.
Инфузионная терапия при обострении хронического панкреатита проводится с первых часов обострения заболевания (желательно под контролем центрального венозного давления). Внутривенно применяют 5% раствор глюкозы, изотонический раствор хлорида натрия, полиионный раствор, на основе которых вводят необходимые для интенсивной терапии при болевом синдроме препараты: октреотид, даларгин, антипротеазные препараты, аналгетики, нейролептики и другие.
При обострении заболевания минимальные исследования должны включать: определение амилазы мочи (ежедневно), биохимический нализ крови (уровни амилазы, аминотрансфераз, щелочной фосфатазы) один раз в 2 дня. В дальнейшем эти исследования проводятся не реже одного раза в неделю.
При уменьшении или ликвидации болевого синдрома и диспептических расстройств, стабилизации гемодинамических показателей, нормализации содержания в крови и моче панкреатических ферментов начинается следующий этап лечения больных с хроническим панкреатитом. Решают вопрос о необходимости коррекции внешнесекреторной функции поджелудочной железы путем компенсации ее недостаточности. Последняя проявляется в первую очередь стеатореей. Заместительная ферментативная терапия с общепринятой точки зрения необходима в тех случаях, когда ежедневное выделение жира превышает 15 г, и (или) больной теряет массу тела, и (или) имеют место диарея и диспептические симптомы. Во всех случаях, когда предполагается экзокринная недостаточность и решается вопрос о назначении панкреатических ферментов, целесообразно определение эластазы-1, это позволяет избежать необоснованного их назначения или, напротив, подтвердить необходимость. Из большого числа предлагаемых ферментных препаратов (табл.) при экзокринной недостаточности поджелудочной железы следует прежде всего предпочесть формы, не содержащие желчь и экстракты слизистой оболочки желудка. Важным условием успешной терапии является оптимальное содержание в препарате липазы, особенно учитывая ее нестабильность при транзите после приема пищи (сохраняется только около 8% липазной активности панкреатина в кишечнике). Максимальное количество липазы содержат (в порядке убывания) Панцитрат, Креон, Панзинорм и Фестал, однако последние два препарата малоприемлемы из-за наличия в них желчи. Наконец, ферментный препарат не должен инактивироваться в кислом содержимом желудка, хотя этого можно избежать дополнительным одновременным назначением жидких антацидов или блокаторов Н2-рецепторов гистамина. Большинство гастроэнтерологов отдают предпочтение при лечении больных с экзокринной недостаточностью поджелудочной железы Креону защищенному от воздействия соляной кислоты ферментному препарату.
При затяжном течении хронического панкреатита ферментные препараты принимают длительно, дозы подбирают индивидуально и корректируют в процессе лечения с учетом диетического питания (уменьшают при строгой диете, увеличивают при ее расширении). Принимая во внимание, что при хроническом панкреатите ферментные препараты используют в различные периоды заболевания, в остром периоде следует предпочесть препараты, содержащие высокие дозы трипсина и химотрипсина, а при внешнесекреторной недостаточности высокие дозы липазы.
Симптоматическая терапия при хроническом панкреатите чаще включает препараты, нормализующие нарушения моторики двенадцатиперстной кишки, желчного пузыря и сфинктеров большого дуоденального сосочка (холинолитики, прокинетики), гипосенсибилизирующие средства (Кларитин, Фенистил), пробиотики (бифидум- и лактобактерины, Симбитер).
В фазе ремиссии после выписки из стационара ребенка наблюдает гастроэнтеролог. Стабильное состояние больного поддерживается соблюдением диетического режима (диета №5-П в течение 6-12 месяцев, иногда и более) после обострения. Обязательным компонентом диспансеризации является противорецидивная терапия, которая на первом году наблюдения проводится 3-4 раза в год, через 2-3 года 1-2 курса в год. Продожительность курса противорецидивной терапии от 4 до 6 недель. В диспансерном периоде для профилактики широко используют лекарственные растения и сборы из них, основным показанием к назначению которых является недостаточность внешнесекреторной функции поджелудочной железы.
Благоприятные результаты в предупреждении рецидивов хронического панкреатита дает курортное лечение, которое следует проводить только в период ремиссии при нормальных показателях экзокринной и эндокринной функций поджелудочной железы.
Успех комплексной терапии хронического панкреатита состоит в тщательном соблюдении последовательности корригирующих мероприятий с учетом основных показателей функционирования поджелудочной железы в различные периоды заболевания.
СТАТТІ ЗА ТЕМОЮ
24.08.2021
Пульмонологія та оториноларингологія
Позагоспітальна бактеріальна пневмонія: вибір схеми емпіричної антибактеріальної терапії в разі амбулаторного лікування
Позагоспітальна пневмонія (ПП) – це гостре інфекційне захворювання, що характеризується ураженням паренхіми легень і набувається в громаді, тобто поза межами медичного закладу, на відміну від внутрішньогоспітальної (нозокоміальної) пневмонії. ПП є широко поширеним і потенційно серйозним захворюванням, яке асоціюється з високою смертністю, особливо серед осіб літнього віку, курців, людей із супутніми захворюваннями та імунодепресією. Клінічні прояви ПП варіабельні: від легкого перебігу з лихоманкою і продуктивним кашлем до дихального дистресу і сепсису. ПП є частиною диференційної діагностики практично всіх респіраторних захворювань, а також однією з основних причин захворюваності і смертності в усьому світі. Своєчасна діагностика, визначення режиму лікування і негайний початок антибіотикотерапії (АБТ) є ключовими ланками менеджменту ПП. У матеріалі висвітлені принципи ведення ПП в амбулаторних умовах згідно з рекомендаціями, опублікованими в UpToDate. Матеріал написаний на основі статті Julio A. Ramirez та співавт. «Overview of community-acquired pneumonia in adults», опублікованої 13 березня 2020 р.
…
24.08.2021
Пульмонологія та оториноларингологія
Синдром кашлю верхніх дихальних шляхів: сучасне визначення, концепції виникнення, можливості лікування
2006 року Американський коледж пульмонологів (ACCP) визначив синдром кашлю верхніх дихальних шляхів (СКВДШ), раніше – синдром постназального затікання (СПНЗ), як один із кількох найважливіших патогенних чинників хронічного кашлю (ХК). У хворих на СКВДШ кашель спричинений розладами ВДШ, зокрема захворюваннями носа й синусів. Він також може бути наслідком анатомічних відхилень, риніту фізичної або хімічної етіології, а також захворювань глотки [4-6]. …
24.08.2021
Пульмонологія та оториноларингологія
Ефективність застосування повідон-йоду для обробки носової і ротової порожнин: фокус на антисептичні засоби проти SARS-CoV‑2
Збудник тяжкого гострого респіраторного синдрому – SARS-CoV-2 – став причиною світової пандемії, що її було оголошено на початку 2020 року. У грудні 2019 року було зареєстровано лише декілька випадків COVID-19, але їх кількість згодом стрімко і невпинно зростала. Механізм передачі SARS-CoV‑2-інфекції переважно повітряно-крапельний. Інфікування також можливе при контакті з будь-якими контамінованими збудником поверхнями. Ключовим завданням у боротьбі з COVID‑19 є зменшення передачі вірусу, що можливе в тому числі за умови застосування антисептиків, які можна використовувати і в медицині, і в побуті. У представленому дослідженні вивчали застосування повідон-йоду (PVP-I) як антисептика (у концентраціях від 1 до 5%), якому притаманна віруліцидна активність проти збудника COVID-19, для полоскання носової і ротової порожнини.
…
24.08.2021
Пульмонологія та оториноларингологія
Хронічне обструктивне захворювання легень і рак легень
Хронічне обструктивне захворювання легень (ХОЗЛ) – це стан, якому можна запобігти і який можна вилікувати. Він характеризується стійкими респіраторними симптомами і посиленою запальною реакцією на дію шкідливих частинок і газів. Незважаючи на те що ХОЗЛ часто асоціюють з іншими хронічними захворюваннями, зокрема емфіземою і бронхітом, у значної частини пацієнтів розвиваються загострення, які часто потребують госпіталізації. Збільшення частоти тяжких загострень ХОЗЛ пов’язане із суттєвим погіршенням результатів виживаності. На ХОЗЛ страждає 8-10% дорослого населення країн із високим рівнем доходу і 15-20% курців. Всесвітня організація охорони здоров’я прогнозує, що якщо не вжити життєво важливих заходів для зменшення основних факторів ризику, здебільшого куріння тютюну і впливу забруднювачів довкілля, то до 2030 року ХОЗЛ стане третьою провідною причиною смерті у світі.
…
Панкреатит — причины, симптомы, диагностика и лечение в Астрахани | Болезни
Панкреатит представляет собой воспаление поджелудочной железы. Воспаление поджелудочной железы может быть вызвано желчными камнями, алкоголем, различными лекарственными препаратами, некоторыми вирусными инфекциями и другими менее распространенными причинами.
Панкреатит обычно быстро развивается и проходит в течение нескольких дней, но может продолжаться в течение нескольких недель. Это явление называется острый панкреатит. В некоторых случаях, однако, воспаление сохраняется и постепенно разрушает функцию поджелудочной железы (хронический панкреатит).
Панкреатит чаще всего вызывает сильную боль в верхней части живота, которая часто сопровождается тошнотой и рвотой. Панкреатит может нанести необратимые повреждения поджелудочной железе. Врачи различают три вида панкреатита. Каждая из форм этого заболевания имеет собственные причины развития, группу риска и методы лечения. Не все формы развиваются непосредственно в поджелудочной железе, но все они с ней связаны:
- Острый панкреатит – представляет собой осложнение, которое может развиться после отравления, злоупотребления алкоголем, эпидемического паротита. Главной характеристикой заболевания служит его резкое развитие. Состояние больного быстро ухудшается, а в поджелудочной железе происходят изменения, которые без должного лечения станут необратимыми.
-
Хронический панкреатит – развивается на фоне постоянных перееданий, неправильного питания, злоупотребления алкоголем, болезней двенадцатиперстной кишки и желчного пузыря, а также некоторых видов аутоиммунных заболеваний. Нередко хронический панкреатит наступает после отсутствия лечения при острой стадии этого заболевания. -
Реактивный панкреатит – может возникнуть по причине наличия острой формы заболевания одного из органов пищеварительной системы. Картина симптомов и развитие заболевания приближены к острой форме.
10 Симптомы и признаки рака поджелудочной железы, которые нельзя игнорировать
Рак поджелудочной железы часто остается незамеченным, пока не станет прогрессирующим и трудно поддающимся лечению. В подавляющем большинстве случаев симптомы развиваются только после того, как рак поджелудочной железы разросся и начал распространяться.
Поскольку более 95% рака поджелудочной железы является экзокринным типом, мы сначала опишем эти симптомы, а затем симптомы редких форм рака поджелудочной железы.
Симптомы рака поджелудочной железы: местоположение имеет значение
Изначально рак поджелудочной железы имеет тенденцию протекать бесследно и безболезненно по мере своего роста.К тому времени, когда он становится достаточно большим, чтобы вызывать симптомы, рак поджелудочной железы обычно вырастает за пределы поджелудочной железы. Из-за расположения поджелудочной железы в организме симптомы включают:
- Желтуха. Поскольку рак поджелудочной железы блокирует проток, по которому желчь попадает в кишечник (общий желчный проток), компоненты желчи накапливаются в крови. В результате кожа и глаза становятся желтыми — это состояние называется желтухой. Такая же закупорка вызывает темную мочу, светлый стул и зуд.
- Боль в животе.Рак поджелудочной железы может вызвать тупую боль в верхней части живота с иррадиацией в спину. Боль может приходить и уходить.
- Боль в спине.
- Вздутие живота. Некоторые люди с раком поджелудочной железы испытывают чувство преждевременного насыщения во время еды (сытости) или дискомфортного вздутия живота.
- Тошнота.
- Рвота.
Обычно симптомы рака головки поджелудочной железы появляются раньше, чем симптомы рака тела и хвоста. Имейте в виду, что наличие любого или всех этих симптомов не означает, что у человека рак поджелудочной железы.Есть много других причин для таких симптомов.
Рак поджелудочной железы: симптомы всего тела
По мере своего роста и распространения рак поджелудочной железы поражает все тело. К таким симптомам могут относиться:
- Потеря веса
- Недомогание
- Потеря аппетита
- Повышенный уровень сахара в крови. У некоторых людей с раком поджелудочной железы развивается диабет, поскольку рак снижает способность поджелудочной железы вырабатывать инсулин. (Однако у подавляющего большинства людей с новым диагнозом диабет нет рака поджелудочной железы.)
Симптомы редкого рака поджелудочной железы
Опухоли островковых клеток, также называемые нейроэндокринными опухолями, возникают из клеток поджелудочной железы, вырабатывающих гормоны. Опухоли островковых клеток составляют менее 5% всех опухолей поджелудочной железы.
Подобно аденокарциноме поджелудочной железы, опухоли островковых клеток могут вызывать боль в животе, потерю веса, тошноту и рвоту. Гормоны, выделяемые островковой опухолью, также могут вызывать симптомы: к ним относятся
- Инсулиномы (избыток инсулина): потливость, беспокойство, головокружение и обмороки из-за низкого уровня сахара в крови
- Глюкагономы (избыток глюкагона): диарея, чрезмерная жажда или мочеиспускание, потеря веса
- Гастриномы (избыток гастрина): боль в животе, язвы желудка, которые могут кровоточить, рефлюкс, потеря веса
- Соматостатиномы (избыток соматостатина): диарея, потеря веса, боли в животе, жирный стул с неприятным запахом
- VIPomas (избыток вазоактивных кишечного пептида): водянистая диарея, спазмы в животе, покраснение лица
Скрытые симптомы рака поджелудочной железы
У очень небольшого числа людей с раком поджелудочной железы могут присутствовать ранние симптомы, которые могут привести к более раннему диагнозу.К сожалению, исследователи не смогли выявить какой-либо предсказуемой закономерности.
Редкость и неопределенность этих ситуаций указывают на сложность использования ранних симптомов для выявления рака поджелудочной железы.
При этом такие симптомы, как непреднамеренная потеря веса, стойкая потеря аппетита, пожелтение глаз или кожи, темная моча или светлый стул, всегда должны вызывать беспокойство. Постоянный или усиливающийся дискомфорт, тошнота, рвота или диарея также сбивают с толку. Если вы чувствуете, что что-то не так, обратитесь к врачу.
Причины и факторы риска рака поджелудочной железы
Рак поджелудочной железы возникает, когда опухоль образуется в поджелудочной железе, органе за желудком, который помогает пищеварению.
Около 57 600 человек в США ежегодно диагностируют рак поджелудочной железы. Как и в случае со многими другими видами рака, причины рака поджелудочной железы остаются загадочными. Определены некоторые факторы риска, но история еще далека от завершения.
Причины рака поджелудочной железы
Рак поджелудочной железы возникает, когда ДНК в клетке поджелудочной железы повреждена.Одна раковая клетка быстро растет и делится, превращаясь в опухоль, выходящую за рамки обычных границ вашего тела. Без лечения клетки опухоли распространяются по вашей крови или лимфатической системе.
Никто точно не знает, как повреждается ДНК клетки. Когда врачи удаляют рак поджелудочной железы и анализируют его, они обычно обнаруживают определенные изменения в генах, называемые мутациями. В других случаях мутации у разных людей различаются.
Наследственные мутации генов
Ваши родители могут передавать мутации, которые повышают вероятность заболевания раком поджелудочной железы.Врачи связали это заболевание с генами BRCA1 и BRCA2, а также с генами, вызывающими колоректальный рак и другие проблемы со здоровьем. Эти мутации вызывают до 10% случаев рака поджелудочной железы.
Приобретенные мутации генов
Многие генные изменения происходят после вашего рождения. Иногда они меняются, потому что вы вступаете в контакт с химическими веществами, такими как табачный дым. Другие мутации происходят случайно, когда ваши клетки копируют вашу ДНК и делятся.
Факторы риска рака поджелудочной железы
Примерно у 1 из 64 человек разовьется рак поджелудочной железы.Это средний риск. Любая из этих вещей может увеличить ваш риск:
- Возраст. Ваш риск возрастает с возрастом. Более 80% случаев приходится на людей в возрасте от 60 до 80 лет.
- Генетика. От 5 до 10% людей с раком поджелудочной железы имеют близких родственников, у которых он тоже был.
- Диабет . Наибольший риск приходится на людей с диабетом 2 типа.
- Курение . Чем больше вы курите, тем выше риск.Но через 10 лет после того, как вы бросите курить, вы подвергаетесь такому же риску, как и человек, который никогда не курил.
- Ожирение и бездействие. В исследовании, проведенном с участием 88 000 медсестер, у тех, у кого индекс массы тела (ИМТ, показатель вашего роста по сравнению с вашим весом) был выше 30, вероятность развития рака поджелудочной железы была выше. У тех, кто часто тренировался, вероятность заболеть раком поджелудочной железы была примерно вдвое ниже, чем у тех, кто вообще не тренировался.
- Гонка. У афроамериканцев больше шансов заболеть раком поджелудочной железы, чем у белых.Это может быть связано с более высоким уровнем других факторов риска, таких как диабет и курение.
- Пол. Мужчины имеют более высокий риск рака поджелудочной железы, чем женщины, возможно, потому, что они также чаще курят.
- Хронический панкреатит . Чрезмерное употребление алкоголя и табака часто вызывает это длительное воспаление.
- Диета с высоким содержанием жиров. Некоторые исследования связывают рак поджелудочной железы с диетой с высоким содержанием жиров и мяса (особенно копченого или обработанного мяса).Согласно другому исследованию, люди снижали свой риск, соблюдая здоровую диету с большим количеством фруктов и овощей.
- ликопин и селен . Исследования показали, что у некоторых людей с раком поджелудочной железы уровень этих питательных веществ низкий. Но однозначной связи нет. Вы можете получить ликопин и селен, употребляя в пищу нежирное мясо и красные или желтые овощи.
- Химическое воздействие. Ваш риск может быть выше, если вы работаете в сфере металлообработки или химической чистки и имеете дело с большим количеством химикатов.
Избавление от факторов риска рака поджелудочной железы не означает, что вы никогда этого не добьетесь. Но правильное питание, поддержание здорового веса и частые упражнения улучшат ваше общее состояние здоровья и снизят риск возникновения других проблем.
Что такое нейроэндокринные опухоли (НЕТ)? Какие симптомы?
Что такое нейроэндокринные опухоли (НЕТ)?
Когда вы впервые услышите, что у вас нейроэндокринная опухоль, у вас возникнет множество вопросов о том, что это такое и как это повлияет на вас.Существует довольно много типов этого заболевания, и оно может проявляться во многих частях вашего тела.
Ваши симптомы могут зависеть от того, где растет ваша опухоль и какого она типа. Узнайте как можно больше о своем собственном типе NET, чтобы вы могли быть надежным партнером своего врача при принятии решений по плану лечения.
Пока все это происходит, не пренебрегайте своими эмоциональными потребностями. Ваш врач может рассказать вам, как найти группу поддержки, где вы можете поговорить с другими людьми, которые проходят через то же самое, что и вы.И не стесняйтесь рассказывать друзьям и семье о том, как у вас дела. Они знают вас лучше всех и могут быть для вас огромным источником поддержки.
Первое, что вы хотите узнать о своем состоянии, — это место расположения опухоли. Сети растут в клетках, вырабатывающих гормоны — химические вещества, которые помогают контролировать различные действия в вашем теле, такие как рост волос, сексуальное влечение и даже ваше настроение. Нейроэндокринная опухоль может расти в таких местах, как поджелудочная железа, железа в животе. Это также может произойти в желудке, кишечнике или легких.
Продолжение
Некоторые СЕТИ являются раком, что означает, что они могут стать злокачественными и распространиться на другие части вашего тела. Многие из этих опухолей также вырабатывают собственные гормоны, которые могут вызывать определенные симптомы. Другие виды нейроэндокринных опухолей являются доброкачественными, что означает, что они не перемещаются с исходного места.
Большинство нейроэндокринных опухолей растут медленно — годами, а не месяцами — по сравнению с другими типами опухолей. Часто врачи могут удалить или уменьшить их с помощью различных методов лечения.Другие методы лечения могут облегчить симптомы.
Существует много типов NET. Их обычно называют в честь типа клеток, в которых они растут, или гормона, который они производят.
Карциноидные опухоли могут образовываться во многих областях вашего тела, но чаще всего они встречаются в клетках пищеварительной системы — желудке, тонком кишечнике, аппендиксе и прямой кишке. Они также могут образовываться в легких или небольшом органе за грудиной, называемом тимусом. Реже они растут в поджелудочной железе, почках, яичниках или яичках.
Продолжение
Эти опухоли могут выделять различные типы гормонов, которые могут влиять на ваше самочувствие. Врачи называют эти группы симптомов карциноидным синдромом.
Панкреатические сети растут в вашей поджелудочной железе. Их несколько видов:
Инсулиномы являются наиболее распространенным типом. Их клетки производят инсулин — гормон, контролирующий уровень сахара в крови. В большинстве случаев они не являются злокачественными.
Глюкагономы производят глюкагон, гормон, повышающий уровень сахара в крови.Около половины из них являются злокачественными, и они часто распространяются на другие части вашего тела.
Гастриномы вырабатывают гормон гастрин, который помогает переваривать пищу. Эти опухоли могут возникнуть, если у вас редкое заболевание, называемое синдромом Золлингера-Эллисона. Около половины этих гастрином являются злокачественными и часто легко распространяются по телу.
Соматостатиномы производят слишком много химического вещества, называемого соматостатин, которое влияет на то, как ваше тело вырабатывает другие гормоны.
VIPomas производят гормон, который запускает высвобождение других гормонов, называемых вазоактивными кишечными пептидами (VIP).Большинство VIPomas являются злокачественными.
Продолжение
Некоторые другие типы сетей включают:
Медуллярная карцинома. Он обнаруживается в вашей щитовидной железе, органе у основания шеи. Эта опухоль растет в клетках, вырабатывающих гормон, влияющий на уровень кальция в организме.
Феохромоцитома . Он растет в клетках надпочечников, которые располагаются над почками. Он вырабатывает гормоны адреналин и норадреналин, которые могут увеличить частоту сердечных сокращений и кровяное давление.Обычно эти опухоли не являются злокачественными.
Причины
В большинстве случаев врачи не знают, что вызывает НЭО. Но у вас больше шансов получить их, если у вас есть определенные заболевания, которые есть в вашей семье, например:
Множественная эндокринная неоплазия 1 типа. Это вызывает рост опухолей в поджелудочной железе и других органах.
Нейрофиброматоз 1 типа. Может вызвать опухоль в надпочечниках.
Синдром фон Хиппеля-Линдау .Это вызывает образование опухолей и мешочков, заполненных жидкостью, во многих частях вашего тела.
Симптомы
То, как вы себя чувствуете при нейроэндокринной опухоли, зависит от того, какой у вас тип опухоли и где она находится в вашем теле.
Продолжение
При СЕТИ поджелудочной железы у вас могут быть:
- Затуманенное зрение или двоение в глазах
- Путаница
- Диарея
- Головокружение
- Учащенное сердцебиение
- Головная боль
- Голод сильнее обычного
- Сыпь
- Дрожь
- Боль в животе
- Потоотделение
- Слабость
- Потеря веса без попыток
Карциноидные опухоли могут вызвать:
- Диарею
- Красная, теплая, зудящая кожа, часто на лице и шее
- Кашель
- Боль в груди
- Боль в животе
- Чувство усталости или тошноты
- Проблемы с дыханием
- Увеличение или потеря веса без попыток
Другие типы НЕТ могут вызвать:
- Потеря аппетита
- Кровотечение
- Кашель
- Диарея
- Лихорадка
- Головная боль
- Хриплый голос
- Учащенное сердцебиение
- Тошнота или рвота
- Ночная потливость
- Боль
- Сыпь
- Потоотделение
- Увеличение или потеря веса без попытки
- Желтоватость кожи или глаз
Диагноз
Когда вы обратитесь к врачу , они проведут медицинский осмотр и захотят узнать, как вы себя чувствуете.Они могут задать вам такие вопросы, как:
- Как давно вы так себя чувствуете?
- Есть ли у вас боль? Где?
- Как твой аппетит?
- Вы набрали или похудели?
- Вы чувствуете себя слабее или более уставшим, чем обычно?
- Есть ли у вас высыпания на коже?
- Есть ли у вас какие-либо заболевания?
- Есть ли в вашей семье какие-либо болезни?
Продолжение
Ваш врач может использовать несколько различных тестов, чтобы проверить наличие опухоли в вашем теле.Вы можете получить:
Анализы крови и мочи. Они проверяют уровень гормонов в организме, чтобы узнать, слишком ли он высокий или слишком низкий.
Компьютерная томография. Это мощный рентгеновский снимок, который делает детальные снимки внутри вашего тела.
МРТ. Он использует мощные магниты и радиоволны, чтобы делать снимки ваших органов.
Октреотидное сканирование. В больнице вам сделают инъекцию небольшого количества радиоактивной жидкости через капельницу. Затем вы лягте в сканер, который сделает изображения ваших внутренностей.В жидкости есть лекарство под названием октреотид, которое будет прилипать к клеткам на поверхности большинства СЕТЕЙ. Излучение в жидкости помогает врачам видеть эти клетки на снимке со сканера. Вы получите два сканирования за 2 дня, но вам не придется ночевать в больнице. Каждое сканирование может занять до 3 часов, но это не повредит.
Продолжение
Рентген. Он использует радиацию в малых дозах, чтобы показать ваше тело изнутри.
Биопсия. Ваш врач возьмет небольшой кусочек ткани вашего тела и рассмотрит его под микроскопом, чтобы проверить наличие опухолевых клеток.Они могут использовать компьютерную томографию, чтобы найти нужную область. Или они могут использовать тонкую гибкую трубку с небольшой камерой, называемой эндоскопом, чтобы посмотреть на слизистую оболочку пищеварительного тракта. Вы можете спать или бодрствовать во время процедуры, но вы получите лекарство, чтобы вам было комфортнее.
Молекулярное тестирование . Ваш врач проверяет образец опухоли при биопсии на наличие определенных генов, белков и других веществ. Результаты помогают им решить, какое лечение вам нужно.
Вопросы для врача
- Какой тип сети у меня есть и где она находится? Это злокачественная опухоль?
- Что это значит для меня?
- Вы раньше лечили людей этим видом NET?
- Подходит ли мне операция?
- Какие еще процедуры вы порекомендуете?
- Что они заставят меня чувствовать?
- Как мы узнаем, работает ли он?
- Каких изменений мне следует ожидать в повседневной жизни?
- Получат ли мои дети СЕТЬ?
Лечение
Врачи могут лечить НЕТ с помощью хирургии, лучевой терапии, химиотерапии и лекарств.Лечение, которое вы получите, будет зависеть от:
- Какой у вас опухоль и сколько их
- Злокачественная ли она
- Распространена ли она на другие части вашего тела
Операция. Это одно из наиболее распространенных методов лечения многих СЕТЕЙ. Он может полностью удалить некоторые опухоли, особенно те, которые не являются раком и не распространились.
Хирург может удалить только опухоль. Или они могут удалить часть или все органы, у которых есть СЕТЬ, например, поджелудочная железа, желудок или печень.
Врачи могут также использовать другие виды хирургических вмешательств для людей, которые не могут перенести традиционную операцию или у которых много небольших опухолей.
В одном из типов, называемом радиочастотной абляцией, ваш врач вводит зонд в опухоль, который излучает высокоэнергетические радиоволны, которые убивают раковые клетки в определенной области.
Продолжение
Другой тип, называемый криохирургией, направляет сильный холод прямо в опухоль с помощью тонкой полой трубки. Для этих операций ваш врач может использовать МРТ или ультразвук, чтобы определить, куда должен идти зонд.
Продолжение
Гормональная терапия . Это обычное лечение карциноидных сетей. Он использует искусственную версию гормона соматостатина. Эти препараты препятствуют выработке опухолью гормонов, которые могут вызвать диарею и другие симптомы карциноидного синдрома. Они также могут уменьшить опухоль.
Радиация. Этот метод использует высокоэнергетические рентгеновские лучи для уничтожения раковых клеток. Вы можете получить это лечение, если ваша опухоль распространилась или находится в месте, недоступном для хирургического вмешательства.
В большинстве случаев вы будете получать это лечение от аппарата вне вашего тела. В некоторых случаях ваш врач может установить радиационные имплантаты рядом с опухолями внутри вашего тела.
Химиотерапия. Он использует лекарства, чтобы убить раковые клетки или остановить их распространение. Вы принимаете их внутрь, или врач вводит их в одну из ваших вен. Вы можете принимать одно лекарство или смесь разных в течение нескольких недель.
Они могут вызывать побочные эффекты, такие как усталость, тошнота, рвота и выпадение волос, но они прекращаются после окончания лечения.Химиопрепараты влияют на всех по-разному. Ваш врач может сказать вам, что вы можете сделать, чтобы почувствовать себя лучше во время лечения.
Продолжение
Эмболизирующая терапия. Это может помочь в лечении сеток, распространяющихся на печень, которые врачи не могут удалить хирургическим путем. Цель состоит в том, чтобы заблокировать кровоток, который помогает им развиваться.
В больнице ваш врач вставит тонкую гибкую трубку, называемую катетером, в артерию, ведущую к печени. Затем они введут вещество, чтобы закупорить артерию.Во время процедуры вы также можете пройти курс химиотерапии или лучевой терапии.
Таргетная терапия. Он использует лекарства, которые атакуют определенные гены или белки опухолевых клеток, чтобы убить рак. Это лечение ограничивает повреждение здоровых клеток вашего тела, которое может произойти при лучевой или химиотерапии.
Ваш врач решит, какое лекарство лучше для вас, сначала проверив клетки вашей опухоли.
Продолжение
Вы также можете принимать другие лекарства для предотвращения роста NET, в том числе гормоны, и лекарства, замедляющие частоту сердечных сокращений и снижающие кислотность желудка.
Ученые также ищут новые способы лечения NET в исследованиях, называемых клиническими испытаниями. Они тестируют новые лекарства, чтобы узнать, безопасны ли они и работают ли они. Это может быть способ попробовать новое лекарство, доступное не каждому. Поговорите со своим врачом о том, стоит ли вам к нему присоединиться.
Забота о себе
Помимо лечения, вы можете попробовать и другие способы облегчения симптомов. Поговорите со своим врачом о том, что вас беспокоит, и спросите, что вы можете сделать, чтобы почувствовать себя лучше.
NET могут затруднить поддержание здорового веса, поэтому сосредоточьтесь на правильном питании.
- Получайте дополнительный белок из рыбы, яиц, сыра и бобов.
- Если вы чувствуете тошноту в желудке, старайтесь есть чаще небольшими порциями вместо трех больших. Имбирный эль может успокоить желудок.
- Избегайте продуктов с высоким содержанием жира, сладостей и сладких напитков.
Возможно, вы захотите попробовать иглоукалывание, массаж или йогу, чтобы расслабиться и справиться с симптомами во время лечения.Однако посоветуйтесь со своим врачом, прежде чем начинать какие-либо новые занятия.
Посоветуйтесь с семьей и друзьями и попросите их вмешаться, когда вам понадобится дополнительная помощь.
Чего ожидать
Как NET влияет на вас, зависит от типа опухоли, злокачественной ли она и степени распространения. Но при правильном лечении врачи могут уменьшить опухоли или полностью избавиться от них.
Получение поддержки
Для получения информации о NET и группах поддержки обращайтесь в NET Patient Foundation или Carcinoid Cancer Foundation.
7 симптомов и признаков рака поджелудочной железы, о которых вы должны знать — Сеть действий по борьбе с раком поджелудочной железы
Рак поджелудочной железы иногда называют «тихой» болезнью, потому что симптомы редко заметны на ранних стадиях. Если симптомы присутствуют, они часто расплывчаты, и их легко игнорировать.
Ниже приводится список из семи распространенных симптомов. Хотя они могут быть вызваны другими заболеваниями, Сеть действий по борьбе с раком поджелудочной железы рекомендует всем, у кого есть один или несколько из этих симптомов, поговорить с врачом.
1) У вас болит спина или живот
Боль в животе или в средней части спины может быть вызвана опухолью. В зависимости от своего местоположения опухоль может давить на нервы или органы около поджелудочной железы или блокировать пищеварительный тракт.
2) Ты раздулся
Рак поджелудочной железы может вызвать проблемы с пищеварением, которые могут вызвать газы и вздутие живота.Рак поджелудочной железы также может вызывать асцит — скопление лишней жидкости в брюшной полости. Это заставляет живот набухать и растягиваться.
3) У вас проблемы с перевариванием пищи
У людей с раком поджелудочной железы часто наблюдаются потеря аппетита, несварение желудка и тошнота. Эти симптомы часто возникают, когда болезнь влияет на способность человека переваривать пищу и усваивать питательные вещества. Они также могут возникать, когда опухоль блокирует или замедляет обычные процессы пищеварения.
4) Вы худеете и не знаете, почему
Потеря веса может быть вызвана неполноценным пищеварением из-за рака или самим раком.Потеря веса, вызванная раком, — это проблема, которая влияет на то, как организм использует калории и белок. Это может заставить организм сжигать больше калорий, чем обычно, разрушать мышцы и снижать аппетит.
5) Ваша кожа и глаза выглядят желтыми
Желтуха — это пожелтение кожи и глаз, вызванное накоплением билирубина, компонента желчи. Это накопление может произойти, если опухоль блокирует поступление желчи из желчного пузыря в тонкий кишечник.
Люди с желтухой могут также иметь зуд кожи, темную мочу и светлый или глиняный стул.
6) Ваши стулья меняются
Многие пациенты с раком поджелудочной железы страдают диареей, запором или и тем, и другим. Диарея, состоящая из жидкого, водянистого, маслянистого стула или стула с неприятным запахом, может быть вызвана недостаточным количеством ферментов поджелудочной железы в кишечнике. Запор — тоже частая проблема. Если пищеварительная система работает слишком медленно, стул может стать сухим, твердым и затрудненным.
7) Вам недавно поставили диагноз диабет, или ваш хорошо контролируемый диабет меняется
Исследования показывают, что внезапное начало диабета 2 типа у людей в возрасте 50 лет и старше может быть ранним симптомом рака поджелудочной железы, особенно у тех, кто имеет низкий индекс массы тела, постоянно теряет вес или не имеет семейного анамнеза диабета. .
Внезапное изменение уровня сахара в крови у диабетиков, у которых ранее был хорошо контролируемый диабет, также может быть признаком рака поджелудочной железы. Узнайте больше о диабете и раке поджелудочной железы.
Просмотрите инфографику, чтобы подробнее узнать о симптомах и факторах риска рака поджелудочной железы.
Для получения дополнительной информации о симптомах рака поджелудочной железы, факторах риска или любой другой информации, связанной с заболеванием, свяжитесь с Центром пациентов.
Связанные темы:
Каковы симптомы и признаки рака поджелудочной железы?
Когда дело доходит до явных признаков, рак поджелудочной железы представляет собой особую проблему.Заболевание, которое часто называют тихим, обычно не проявляет каких-либо явных признаков и симптомов на начальной стадии. Врачи обычно не могут почувствовать или обнаружить опухоль на ранней стадии во время обычного медицинского осмотра.
Похороненная глубоко в брюшной полости, поджелудочная железа скрыта за многими органами, включая желудок, тонкий кишечник, печень, селезенку, желчный пузырь и желчные протоки. Итак, если в поджелудочной железе развивается злокачественная опухоль, вы можете не заметить ее, пока она не станет слишком большой.
К моменту появления симптомов рак, возможно, распространился за пределы поджелудочной железы на другие части тела.
Обследования на рак поджелудочной железы
Пациенты с другими видами рака, такими как рак груди или толстой кишки, могут проходить плановые обследования, включая маммографию и колоноскопию, независимо от того, испытывают ли они симптомы. Но эти типы тестов недоступны при раке поджелудочной железы.
Чаще всего врачи не сканировали бы вас на рак поджелудочной железы, если у вас не проявлялись симптомы. Когда симптомы действительно появляются, их легко спутать с симптомами других болезней.
Другие, более распространенные состояния, такие как язвы или панкреатит, имеют схожие симптомы.
Ниже приведены некоторые симптомы рака поджелудочной железы. Наличие одного или нескольких из этих симптомов не означает, что у вас рак поджелудочной железы, но если вы заметите что-либо из следующего, а особенно более одного, сообщите об этом своему врачу.
Знаки раннего предупреждения
Когда впервые появляются симптомы опухоли поджелудочной железы, они чаще всего включают желтуху или пожелтение кожи и белков глаз, которое вызвано избытком билирубина — темного желто-коричневого вещества, вырабатываемого печенью.Внезапная потеря веса также является частым ранним признаком рака поджелудочной железы. Другие симптомы рака поджелудочной железы включают:
Симптомы рака поджелудочной железы
Желтуха
Желтуха — это пожелтение кожи и глаз, которое также может вызывать кожный зуд, темную мочу и светлый или жирный стул. Чаще всего это результат таких заболеваний, как гепатит или камни в желчном пузыре.
Так почему же желтуха потенциально указывает на рак поджелудочной железы?
Потому что, хотя желтуха чаще всего не вызывается раком поджелудочной железы, обычно это один из первых симптомов рака поджелудочной железы, и почти всегда с ним сталкиваются пациенты с раком поджелудочной железы.
Обычно печень выделяет желчь, содержащую билирубин (темно-желто-коричневое вещество, вырабатываемое в печени). Во время пищеварения желчь проходит через общий желчный проток в кишечник, чтобы облегчить расщепление жиров, а затем в конечном итоге выводится с калом.
Но если общий желчный проток заблокирован (например, из-за опухоли, которая начинается в головке поджелудочной железы), может накапливаться билирубин, вызывая желтуху. В некоторых случаях даже небольшие опухоли могут давить на проток, что позволяет врачам обнаружить рак на более ранней стадии.При этом рак, который начинается в теле или хвосте поджелудочной железы, не начинает давить на проток, пока не распространился через поджелудочную железу и, в некоторых случаях, на другие органы — обычно печень, что также усугубляет желтуху.
Боль в верхней или средней части живота / спины
Боль в животе — частый симптом рака поджелудочной железы, поскольку опухоли, которые стали достаточно большими, начинают давить на соседние органы, вызывая дискомфорт и боль.
Эти виды рака также часто вызывают боль в спине пациента, обычно в результате распространения на нервы, окружающие поджелудочную железу.
Однако боль в спине и животе может также указывать на другие заболевания, помимо рака поджелудочной железы, поэтому важно поговорить с врачом, если вы испытываете боль.
Тошнота и рвота
Пациенты с опухолями, выросшими в конце желудка, которые могут частично блокировать нормальный путь еды через пищеварительную систему, могут испытывать тошноту, рвоту и усиление боли после еды.
Набухание желчного пузыря или печени
Когда опухоль блокирует желчный проток, желчный пузырь может заполняться избытком желчи и разрастаться.В этом случае врач может обнаружить опухоль (большая шишка под правой грудной клеткой) во время обычного осмотра. В противном случае эти опухоли могут появиться при визуализирующих исследованиях, таких как компьютерная томография (КТ) или магнитно-резонансная томография (МРТ).
Печень также может опухать, особенно если рак распространился на нее. Это также можно обнаружить с помощью изображений.
Другие симптомы
Другие симптомы рака поджелудочной железы могут включать:
- Сгустки крови
- Необъяснимая потеря веса
- Потеря аппетита
- Усталость
- Лихорадка
- Озноб и пот
Диабет и рак поджелудочной железы
Хотя диабет встречается реже, он может быть признаком рака поджелудочной железы, особенно у пожилых пациентов, у которых диабет возникает внезапно.
Иногда рак поджелудочной железы может повредить клетки поджелудочной железы, которые помогают вырабатывать инсулин (гормон, регулирующий уровень сахара в крови, который вырабатывается в поджелудочной железе), что приводит к высокому уровню сахара в крови и диабету.
Рак не всегда может изменить уровень сахара в крови в достаточной степени, чтобы появились признаки диабета, но если это так, симптомы могут включать повышенную жажду, голод и мочеиспускание.
Диабет как фактор риска
Наличие диабета также может увеличить риск развития рака поджелудочной железы.
По данным Американского онкологического общества, если у вас диабет 2 типа или диабет в течение нескольких лет, вы можете подвергаться большему риску, чем люди с диабетом 1 типа. Ученые не знают, почему рак поджелудочной железы чаще встречается у диабетиков в целом. Но важно помнить, что диабет не является верным признаком того, что у вас разовьется рак поджелудочной железы.
Хронический панкреатит | Сидарс-Синай
Не то, что вы ищете?
Что такое хронический панкреатит?
Ваш
поджелудочная железа — орган, выполняющий множество важных функций.Он вырабатывает ферменты, которые помогают вам
переваривать пищу. Он также вырабатывает инсулин, чтобы держать уровень сахара в крови под контролем.
Кратковременный (острый) панкреатит — это внезапное воспаление поджелудочной железы. Это может
быть
очень болезненный. У вас могут быть тошнота, рвота и жар. Если у вас острый панкреатит
не поправляется, а постепенно ухудшается, возможно, у вас хронический панкреатит.
Что вызывает хронический панкреатит?
Если
у вас хронический панкреатит, пищеварительные ферменты, которые обычно проходят через
трубы
внутри поджелудочной железы и опорожняются в верхний кишечник, попадают в ловушку внутри вашего
поджелудочная железа.Это вызывает боль и рубцы. Захваченные ферменты медленно вызывают тяжелые
повреждать
в поджелудочную железу.
наиболее частой причиной хронического панкреатита является употребление большого количества алкоголя в течение длительного времени.
период времени .. Другие причины включают:
- Приступ острого панкреатита с поражением протоков поджелудочной железы
- Закупорка главного протока поджелудочной железы, вызванная раком
- Некоторые аутоиммунные расстройства
- Кистозный
фиброз - Наследственные болезни поджелудочной железы
- Курение
- Неизвестно
причина в некоторых случаях
Каковы симптомы хронического панкреатита?
Ранние симптомы хронического панкреатита похожи на симптомы острого панкреатита.Симптомы
находятся
случайные и включают:
- Боль в
верхняя часть живота, переходящая в спину - Боль в
живот, который становится хуже, когда вы едите или пьете алкоголь - Диарея или жирный стул
- Тошнота и рвота
- Тяжелая
боль в животе (брюшной полости), которая может быть постоянной или которая возвращается - Похудание
Хронический панкреатит вызывает серьезные повреждения поджелудочной железы.Это означает, что ваш
тело
не сможет производить необходимые ферменты и гормоны. Это может привести к недоеданию,
потому что вы не сможете переваривать пищу. Хронический панкреатит также может вызвать диабет.
Это происходит потому, что ваша поджелудочная железа не может вырабатывать инсулин. Инсулин контролирует уровень сахара в крови.
Как диагностируется хронический панкреатит?
Ваш лечащий врач поставит вам диагноз хронического панкреатита, если:
- У вас в анамнезе острый панкреатит, который возвращается или не поправляется
- У вас симптомы хронического панкреатита
Ваш
врач осмотрит ваш живот.Вас также спросят о том, как вы пьете
история болезни и любой семейный анамнез заболевания поджелудочной железы или муковисцидоза. Кровь и
Визуализирующие обследования — важная часть вашего диагноза. Они могут включать:
-
Кровь
тесты.
Они будут искать высокий уровень двух ферментов поджелудочной железы, амилазы и
липаза. Они могут попасть в вашу кровь. Другие тесты могут показать блокировку или повреждение
ваш желчный пузырь.Их также можно использовать для проверки определенных унаследованных условий.
Вам могут потребоваться уровни витамина и другие лабораторные тесты. -
Компьютерная томография.
Этот тест создает трехмерное изображение вашей поджелудочной железы с использованием рентгеновских лучей и
компьютер. - УЗИ брюшной полости. В этом тесте используются звуковые волны для создания изображения поджелудочной железы.
-
Эндоскопический
УЗИ.
В этом тесте используется длинная тонкая трубка (эндоскоп), через которую
ваш рот и в желудок и верхний отдел кишечника. УЗИ на прицеле
делает изображения протоков поджелудочной железы и желчного пузыря. -
ERCP. В этом тесте используется длинная тонкая трубка (эндоскоп),
поместите в область дренажа поджелудочной железы, если необходимо провести лечение. -
Магнитный
резонансная холангиопанкреатография.
Этот тест делает изображения с помощью радио
волны, сильный магнит и компьютер. В некоторых исследованиях МРТ вам понадобится краситель.
введен, чтобы показать более подробное изображение вашей поджелудочной железы и протоков вашего
желчного пузыря.
Как лечится хронический панкреатит?
Ежедневное лечение включает:
- Лекарство от боли
- Добавки ферментов поджелудочной железы при каждом приеме пищи
- Инсулин при диабете
- Витамин
добавки, если необходимо
Для
острый панкреатит или обострение, возможно, вам придется остаться в больнице для лечения.Ваше точное лечение будет зависеть от причины вашего хронического панкреатита, насколько серьезной.
симптомы есть, и ваше физическое состояние. Острые методы лечения могут включать:
- Питание через зонд через нос в желудок
- Пост
- IV
жидкости - Боль
лекарства
Какие возможные осложнения
хронический панкреатит?
Хронический панкреатит поражает инсулин-продуцирующие клетки поджелудочной железы.Это может
вызывают эти осложнения:
- Кальцификация поджелудочной железы. Это означает, что ткань поджелудочной железы затвердевает от
отложения солей кальция. - Длительная (хроническая) боль
- Диабет
- Камни в желчном пузыре
- Почечная недостаточность
- Наращивание
жидкости и тканевого мусора (псевдокисты) - Рак поджелудочной железы
- Острый
вспышки, которые продолжают возвращаться
Как помочь предотвратить хроническое
панкреатит?
лучший способ предотвратить хронический панкреатит — пить только в умеренных количествах или без
все.Умеренное употребление алкоголя считается для женщин не более 1 порции в день.
а также
2 напитка в день для мужчин. Бросить курить тоже очень полезно. Облегчает боль и
припухлость.
Люди с хроническим панкреатитом
Если вам поставили диагноз хронического панкреатита, ваш лечащий врач может:
предложить эти изменения образа жизни:
- Не употребляйте спиртные напитки.
- Пейте много воды.
- Не курите.
- Управлять
очистить от кофеина. - Придерживайтесь здоровой диеты с низким содержанием жиров и белков.
- Ешьте меньше и чаще.
Когда мне следует позвонить в медицинское учреждение
провайдер?
Позвонить
Ваш лечащий врач, когда у вас начнутся краткосрочные (острые) симптомы, в том числе:
- Сильная боль, которую невозможно облегчить дома
- Рвота и неспособность удерживать жидкость
Основные сведения о хронических
панкреатит
- Острый панкреатит — это внезапное воспаление поджелудочной железы.Если
ваш острый панкреатит не проходит и постепенно ухудшается, у вас хронический
панкреатит. - Если у вас хронический панкреатит, пищеварительные ферменты, которые
обычно проходит по трубкам внутри поджелудочной железы и попадает в верхнюю часть
кишечник, застряли внутри поджелудочной железы. - Ваш лечащий врач осмотрит ваш живот. Ты будешь
спросили о вашем анамнезе употребления алкоголя и любом семейном анамнезе заболевания поджелудочной железы или
муковисцидоз. -
Ежедневное лечение включает
обезболивающее, добавки с ферментами поджелудочной железы при каждом приеме пищи, инсулин, если вы
заболеть диабетом и при необходимости принимать витаминные добавки. - Если вам поставили диагноз хронический панкреатит, ваш
врач может посоветовать изменить образ жизни.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от визита к врачу:
- Знайте причину вашего визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- Возьмите с собой кого-нибудь, кто поможет вам задать вопросы и вспомнить, что вы лечите.
провайдер вам говорит. - Во время посещения запишите название нового диагноза и любые новые лекарства, методы лечения,
или тесты. Также запишите все новые инструкции, которые дает вам врач. - Знать
почему прописано новое лекарство или лечение и как они вам помогут.Также знать
каковы побочные эффекты. - Спросите, можно ли вылечить ваше состояние другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если вы не примете лекарство, не пройдете тест или процедуру.
- Если у вас назначена повторная встреча, запишите дату, время и цель для этого
визит. - Узнайте, как вы можете связаться с вашим лечащим врачом, если у вас возникнут вопросы.
Медицинский обозреватель: Jen Lehrer MD
Медицинский обозреватель: Рита Сатер RN
Медицинский обозреватель: Раймонд Кент Терли BSN MSN RN
© 2000-2021 Компания StayWell, LLC. Все права защищены. Эта информация не предназначена для замены профессиональной медицинской помощи. Всегда следуйте инструкциям лечащего врача.
Не то, что вы ищете?
Симптомов рака поджелудочной железы | Колумбийский университет, хирургический факультет
Обзор | Причины | Симптомы | Генетика | Диагностика | Постановка | Лечение | Прогноз | Копинг
Рак поджелудочной железы известен как «скрытая болезнь», потому что идентифицируемые симптомы обычно не проявляются на ранних стадиях заболевания. Многие симптомы рака поджелудочной железы поначалу незначительны, поэтому пациенты часто могут не осознавать их потенциальную серьезность.Во многом из-за расположения поджелудочной железы глубоко в брюшной полости опухоль поджелудочной железы может расти годами, прежде чем вызвать давление, боль или другие признаки болезни. Это может затруднить распознавание проблемы пациентом или врачом.
Есть несколько симптомов, обычно связанных с раком поджелудочной железы. Однако эти или подобные симптомы могут вызывать другие заболевания. Наличие одного или любого сочетания этих симптомов не всегда означает, что у вас рак поджелудочной железы. Если вы испытываете какие-либо из этих симптомов, вам следует проконсультироваться с врачом, чтобы обсудить возможные диагнозы.
Желтуха
Желтуха определяется в первую очередь по вашей коже и желтому или зеленовато-желтому белку глаз. Темная моча и светлый или глиняный стул также могут быть связаны с желтухой.
Желтуха возникает, когда в крови накапливается билирубин, компонент желчи. Билирубин образуется в печени как продукт распада изношенных эритроцитов и обычно выводится из организма, когда желчь выходит из желчного пузыря. Желчь выходит из желчного пузыря через общий желчный проток и проходит через поджелудочную железу непосредственно перед тем, как попасть в двенадцатиперстную кишку.Однако при закупорке желчного протока по любой причине может возникнуть желтуха.
Глубокий зуд часто сопровождает механическую желтуху. Это состояние, известное как зуд.
При раке поджелудочной железы : желтуха обычно возникает при раке поджелудочной железы, когда опухоль в головке поджелудочной железы сначала сужается, а затем закупоривает общий желчный проток, блокируя отток желчи.
Другие причины : Камни в желчном пузыре, которые в основном состоят из холестерина, являются частой причиной желтухи.Желчные камни также могут блокировать желчный проток. Другие причины желтухи, которые не являются обструктивными, включают заболевания печени, такие как гепатит и цирроз, а также другие состояния, которые вызывают слишком быстрое разрушение красных кровяных телец.
Боль в верхней части живота
При раке поджелудочной железы : боль в животе — частый симптом. Часто иррадиирует в середину или верхнюю часть спины и ухудшается после еды или в положении лежа. Боль в верхней части живота обычно возникает при запущенном раке поджелудочной железы.Боль может возникать, когда опухоль, обычно возникающая в теле или хвосте поджелудочной железы, разрастается, оказывая давление на окружающие органы брюшной полости или вторгаясь в окружающие нервы.
Другие причины : Многие другие состояния могут вызывать боль в верхней части живота. Если вы испытываете боль в животе, внимательно обсудите симптомы со своим врачом.
Проблемы с пищеварением
При раке поджелудочной железы : Проблемы с пищеварением, включая несварение желудка, тошноту, потерю веса, плохой аппетит и диарею, могут возникнуть в результате давления кисты поджелудочной железы или опухоли на желудке или тонком кишечнике, которая вызывает блокаду пищеварительный тракт.Когда опухоль растет, она может охватить дальний конец желудка, вызывая частичную блокировку. Это может вызвать тошноту, рвоту и боль, которые могут усиливаться после еды.
Диарея возникает, когда питательные вещества из пищи не усваиваются должным образом. Когда это происходит, стул может стать жидким, водянистым, маслянистым и иметь неприятный запах. Ферменты поджелудочной железы отвечают за переваривание жирной пищи. Если опухоль блокирует проток поджелудочной железы, недостаточное количество сока поджелудочной железы в кишечнике может привести к плохому всасыванию и диарее, поскольку непереваренная пища быстро проходит через пищеварительный тракт.В этом случае стул может плавать из-за повышенного содержания жира, казаться объемным, жирным и необычно бледным.
Другие причины : Боль в желудке, тошнота, рвота и диарея могут быть вызваны рядом состояний. Если вы испытываете эти симптомы, проконсультируйтесь с врачом. Жирный стул также может быть вызван аутоиммунными заболеваниями, такими как глютеновая болезнь, при которой нарушается всасывание в кишечнике.
Необъяснимая потеря веса
Это частый симптом многих видов рака.Часто сопровождается общей потерей аппетита и утомляемостью. Потеря веса может быть вызвана раковыми клетками, которые лишают здоровые клетки необходимых питательных веществ.
При раке поджелудочной железы : потеря веса из-за рака поджелудочной железы может быть вызвана нехваткой функциональных ферментов поджелудочной железы, как обсуждалось выше в разделе о проблемах с пищеварением. Однако нет никаких отличительных характеристик, связанных с раком поджелудочной железы, когда потеря веса происходит из-за того, что злокачественные раковые клетки монополизируют питательные вещества организма.
Другие причины : Необъяснимая потеря веса также может быть вызвана некоторыми инфекциями или паразитами пищеварительного тракта.
Асцит
Асцит — это состояние, при котором в брюшной полости скапливается чрезмерное количество жидкости, вызывая отек и вздутие живота. Брюшная полость образована пространством между вашими органами и брюшной стенкой и окружена слизистой оболочкой, называемой брюшиной. В тяжелых случаях асцита в брюшной полости могут оставаться галлоны жидкости.Асцит может вызывать сильную боль и затруднение дыхания. Если вы страдаете асцитом, врач может прописать вам диуретики или водные таблетки, чтобы замедлить накопление жидкости. В тяжелых случаях жидкость можно слить во время процедуры, называемой парацентезом.
При раке поджелудочной железы : Асцит может возникать на любой стадии рака поджелудочной железы, но обычно связан с метастатическим раком поджелудочной железы на поздней стадии. Если рак распространяется на брюшину, это может вызвать раздражение и вызвать скопление жидкости.
Другие причины : Асцит поджелудочной железы также может возникнуть, если киста или псевдокиста в поджелудочной железе лопаются, позволяя соку поджелудочной железы просачиваться в брюшную полость. Однако цирроз печени, особенно алкогольный цирроз, является наиболее частой причиной асцита. Цирроз вызывает ряд изменений в почках, которые не позволяют организму избавляться от избытка удерживающего воду натрия.
Внезапный диабет
Диабет — это заболевание, которое характеризуется высоким уровнем сахара в крови и непереносимостью глюкозы.Это происходит, когда организм не вырабатывает достаточно инсулина для правильного метаболизма или расщепления глюкозы в системе, или когда организм не может должным образом использовать существующий инсулин. Поскольку инсулин — это гормон, вырабатываемый поджелудочной железой, развитие диабета связано с проблемами в поджелудочной железе.
При раке поджелудочной железы : Внезапное начало диабета у людей с нормальным индексом массы тела часто является предупреждающим признаком патологии поджелудочной железы и может быть симптомом рака поджелудочной железы.Кроме того, когда хорошо контролируемый диабет внезапно становится хрупким или плохо контролируемым, это изменение также может быть предупреждающим знаком для рака поджелудочной железы.
Другие причины : Люди с избыточным весом и высоким индексом массы тела часто заболевают диабетом, особенно когда они становятся старше. Это не редкость и связано с нормальными метаболическими изменениями в организме.
Если вы испытываете какие-либо из этих симптомов и хотите связаться с нами для консультации, пожалуйста, Запросите встречу или позвоните нам по телефону (212) 305-9467.
Следующие шаги
Если вы или кто-то, о ком вы заботитесь, страдаете заболеванием поджелудочной железы, Центр поджелудочной железы здесь для вас. Если вам нужен диагноз, лечение или другое мнение, у нас есть целая команда экспертов, готовых помочь.
Позвоните нам по телефону (212) 305-9467 или воспользуйтесь нашей онлайн-формой, чтобы связаться с нами сегодня.
Чтобы узнать больше о раке поджелудочной железы:
Обзор | Причины | Симптомы | Генетика | Диагностика | Постановка | Лечение | Прогноз | Копинг
Сопутствующие услуги
Связанные темы
.


