Официальный сайт ORLETT | Пациентам
Почему болит спина.
Статистика говорит о том, что боли в спине – самые распространенные боли, которые испытывает человек. По мнению специалистов, боли в спине – своеобразная расплата человечества за прямохождение, когда наибольшая нагрузка ложится на поясничный отдел позвоночника. Пагубное влияние оказывают также гиподинамия, неправильное питание, ожирение, стрессы.
Существуют 5 самых распространенных причин болей в пояснице:
- Остеохондроз (дорсопатия) – наиболее частый источник боли в нижней части спины. Это комплекс симптомов, который наблюдается при дегенеративных заболеваниях позвоночника – остеоартрит, остеоартроз, остеопороз. Связан с ухудшением питания межпозвонковых дисков, что приводит к уменьшению их высоты и к нарушениям механического баланса между структурами позвоночного столба – отсюда и постоянная, вполне терпимая, но периодически усиливающаяся боль в пояснице.

- Мышечный спазм. Причиной может стать длительное статическое неправильное положение тела (за компьютером, на корточках, согнувшись пополам во время дачных работ). В результате развивается мышечный спазм, ограничивающий подвижность определенного отдела позвоночника. Зажатые мышцы запускают порочный круг “боль в пояснице – мышечный спазм – боль”.
- Грыжа межпозвонкового диска особенно часто встречается у мужчин старше 40 лет. Первый симптом – люмбалгия (боль в позвоночнике). Может сочетаться с болью в ноге (по ходу корешка от ягодицы до стопы), при кашле, чихании и смехе, трудностями при наклонах и разгибании позвоночника в поясничном отделе (особенно наглядно это проявляется при надевании носков и обуви), усилением неприятных ощущений при поднятии прямой ноги лежа на спине. Эту боль в пояснице часто называют устаревшим термином “радикулит” или просторечным словом “прострел”. Боль усиливается в вертикальном положении и утихает в горизонтальном.

- Нестабильность позвоночника – типичная проблема женщин среднего возраста. Проявляется болью в спине, усиливающейся при длительной физической нагрузке и стоянии. При этом возникает ощущение усталости и желание прилечь. Заболевание обусловлено поражением диска или межпозвоночного сустава и часто протекает на фоне умеренного ожирения. Таким больным тяжело не согнуться, а разогнуться, делать “лишние” движения.
- Узкий позвоночный канал. Самый частый симптом – боль в покое в сочетании с болью при ходьбе. Она распространяется по ходу корешка от ягодицы до стопы, при этом больно всегда, даже лежа или сидя, вплоть до того, что сидеть на “больной” ягодице невозможно. Синдром узкого позвоночного канала – следствие дегенеративных изменений, разрастания костных и суставных структур позвоночника, что приводит к ущемлению корешков спинномозговых нервов.
Дополнительный риск возникновения болей в спине для женщин:
- Беременность или недавние роды
- Постменопаузальный период, когда повышается риск развития остеопороза
Что делать при боли в пояснице:
Внимание! При постоянной боли в пояснице, особенно если она начинает быстро и остро, обязательно обратитесь к врачу, чтобы выявить вызвавшие её заболевания и разработать современное и правильное лечение.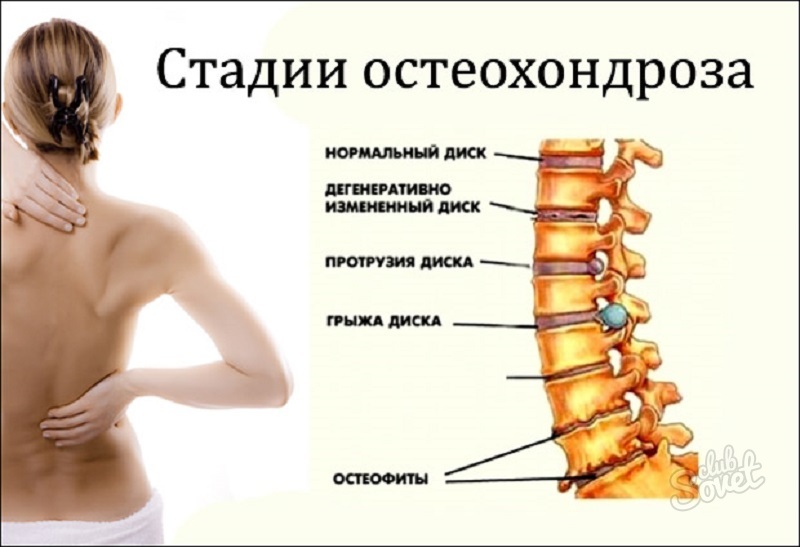
Для профилактики появления болей несколько советов от специалистов:
- Старайтесь меньше времени проводить в положении сидя. А если все же приходится, то сидите в правильном положении. Сохранить правильное положение помогут корсеты ORLETT на пояснично-крестцовый отдел, IBS-3006.
- Если Вы сидите подолгу, обязательно делайте перерывы для того, чтобы сделать несколько движений (разгибания, наклоны, простая ходьба и т.д.).
- Не поднимайте тяжелые вещи. Если поднимать их все же приходиться, пользуйтесь корсетом ORLETT LumboStat серии Silver Line для профилактики возникновения болей в пояснице.
- Регулярно выполняйте упражнения для укрепления мышечного корсета. Сильные мышцы помогут Вам снимать избыточную нагрузку с поясницы при любом положении тела.
Какова бы ни была причина боли в пояснице, определить ее самому с точностью невозможно. Если спина не дает покоя ни днем, ни ночью, лучше своевременно обратиться к специалисту, который подскажет тактику лечения. Все эти советы позволят Вам предотвратить и уменьшить дискомфорт в поясничном отделе позвоночника. Но если у вас появились острые боли в пояснице и крестце, не откладывайте обращение к врачу. Окончательный диагноз предоставьте специалисту! У боли в нижней части спины множество причин, не обязательно связанных с патологией позвоночника.
Если спина не дает покоя ни днем, ни ночью, лучше своевременно обратиться к специалисту, который подскажет тактику лечения. Все эти советы позволят Вам предотвратить и уменьшить дискомфорт в поясничном отделе позвоночника. Но если у вас появились острые боли в пояснице и крестце, не откладывайте обращение к врачу. Окончательный диагноз предоставьте специалисту! У боли в нижней части спины множество причин, не обязательно связанных с патологией позвоночника.
Поясничный отдел позвоночника — Медицинский центр «Мирт»
Поясничный отдел позвоночника – основа большинства движений человека, часто становится причиной болевых ощущений: острых и хронических. Боли в спине возникают в любом возрасте, связаны как с патологией самого позвоночного столба и окружающих его тканей, так и с проблемами внутренних органов.
Симптомы поражения поясничного отдела
- Боль. Основная жалоба пациента на приемеу врачу. В зависимости от длительности, остроты, типа неприятных явлений назначают комплекс обследований для уточнения причины заболевания.
 Локализуется в месте патологии или проводится по задетому корешку
Локализуется в месте патологии или проводится по задетому корешку - Изменение в характере чувствительности кожи на ногах. Наблюдается в виде снижения восприятия тепловых, тактильных, глубоких ощущений или слишком сильной реакции на слабые раздражители. Довольно часто больных беспокоят парестезии – чувство бегающих мурашек
- Двигательные нарушения в ногах. Частичные – парезы и полные – параличи
- Нарушение функционирования органов малого таза. Эти изменения очень болезненны и чувствительны для пациентов. Затрудняется работа мочевого пузыря, анального сфинктера. Вначале беспокоит невозможность самостоятельного опорожнения, в дальнейшем развивается недержание
- Поскольку нормальное функционирование тканей возможно только при полноценном проведении нервных импульсов, страдает трофика. Появляется отечность нижних конечностей, снижается местная защита – быстрее развиваются гнойно-воспалительные процессы, язвы, гангрены
Боль при заболеваниях поясничного отдела позвоночника
Острая боль. Длится до 3 месяцев (12 недель). После ликвидации, самостоятельно или в результате лечения, возможны эпизоды повторного ухудшения состояния. В этих случаях стоит задуматься о более серьезных методах воздействия. По характеру острая боль чаще сильная: жгучая или жалящая. Причины острых болей:
Длится до 3 месяцев (12 недель). После ликвидации, самостоятельно или в результате лечения, возможны эпизоды повторного ухудшения состояния. В этих случаях стоит задуматься о более серьезных методах воздействия. По характеру острая боль чаще сильная: жгучая или жалящая. Причины острых болей:
- Травматическое повреждение позвонков, мышц, связочного аппарата – переломы, растяжения, надрывы
- Резким «прострелом» отзывается момент образования грыжи – разрыв фиброзного кольца, выпадение части межпозвонкового диска и защемление корешка спинномозгового нерва
- Гнойные заболевания позвоночника, межмышечные и межфасциальные абсцессы и флегмоны, менингомиелит (воспаление мозговой оболочки вокруг спинного мозга и вещества мозга)
- Часто отдают в поясничный отдел позвоночника заболевания, развивающиеся в брюшной полости и забрюшинном пространстве – почечная и печеночная колика, аппендицит, прободение язвы желудка и вызванные ими перитонит, гнойное расплавление околопочечной клетчатки
Чтобы выяснить истинную причину болей и своевременно начать лечение требуется осмотр квалифицированного специалиста-невролога и возможность консультации врачей смежных специальностей – терапевта, травматолога, уролога, гинеколога.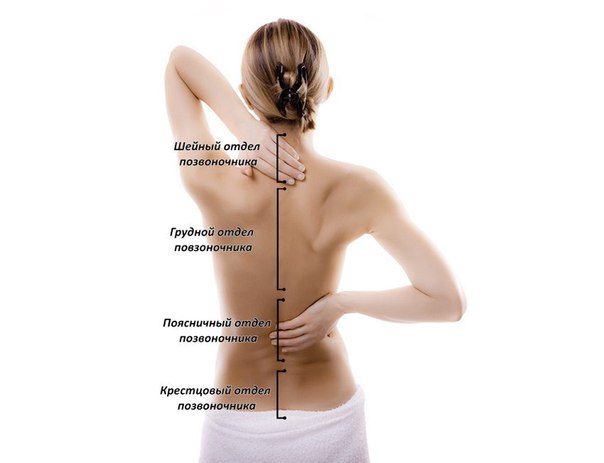 Все это можно найти в медицинском центре “Мирт”. Правильная терапия острой боли предотвратит прогрессирование заболевания и переход в хроническую форму, при которой лечение более длительное и сложное.
Все это можно найти в медицинском центре “Мирт”. Правильная терапия острой боли предотвратит прогрессирование заболевания и переход в хроническую форму, при которой лечение более длительное и сложное.
Хроническая боль. Длится более 3 месяцев подряд. В зависимости от заболевания характер боли – тупой, ноющий, при некоторых состояния – сильная, трудно купируемая. Причины хронических болей:
- Остеохондроз поясничного отдела позвоночника. Занимает первое место среди всех причин. Болевые ощущения возникают и распространяются из следующих образований:
- Фиброзное кольцо. Болевые рецепторы обнаружены в его наружной трети
- Позвонки. Чувствительностью обладают кровеносные сосуды, питающие их, и надкостница. Костные разрастания их краев, появляющиеся как адаптация к нагрузке, травмируют окружающие ткани и усиливают боль
- Капсула мелких суставов позвоночника
- Связочный аппарат, фасции
- Мышцы.
 Хроническое напряжение усиливает боль, боль вызывает еще больший спазм мышц. Без ликвидации этого порочного круга эффективно помочь пациенту невозможно
Хроническое напряжение усиливает боль, боль вызывает еще больший спазм мышц. Без ликвидации этого порочного круга эффективно помочь пациенту невозможно
- Болезнь Бехтерева. Другое название патологии – анкилозирующий спондилоартрит. В этих словах заключена суть – аутоиммунное воспаление позвонков и суставов, приводящее к срастанию смежных поверхностей между собой. В результате теряется подвижность пораженных структур. Позвоночник превращается в дугу, выпуклой частью обращенную назад. Болезнь часто захватывает поясничный отдел позвоночника, симптомы этого – естественный прогиб позвоночника вперед сначала сглаживается, затем переходит в свою противоположность. Человек постепенно сгибается, появляется «поза просителя». Сопровождается сильной длительной болью, характерный момент – ощущения усиливаются в покое, под утро, ослабевают после горячего душа или ванны и физической нагрузки
- Воспаление мышц спины, поясницы. Острые и хронические миозиты способны доставить много неприятных моментов.
 При прощупывании пораженная мышца или ее часть ощущается как плотное веретенообразное образование. Мышечные боли беспокоят при неравномерной нагрузке на них из-за дефектов в костной структуре – сколиотического искривления позвоночника, асимметрии таза, разной длины ног
При прощупывании пораженная мышца или ее часть ощущается как плотное веретенообразное образование. Мышечные боли беспокоят при неравномерной нагрузке на них из-за дефектов в костной структуре – сколиотического искривления позвоночника, асимметрии таза, разной длины ног - Злокачественные опухоли, расположенные в позвоночнике, почках и надпочечниках, метастазы рака простаты, запущенные формы хронического лейкоза, лимфомы
- Опухоли спинного мозга и элементов, его окружающих. Диагностике помогает МРТ поясничного отдела позвоночника
- Отраженная боль при хронической патологии желудочно-кишечного тракта, мочеполовой системы у женщин и мужчин, заболеваниях крупных сосудов (расслоение стенки брюшной аорты)
Методы выявления патологии поясничного отдела позвоночника
- Выяснение жалоб, начало и течение болезни, сведения о предыдущем лечении, особенностях жизни, физической активности
- Общий осмотр с уточнением патологии, измерение длины конечностей, симметричности расположения элементов таза, позвонков относительно средней линии тела
- Неврологический статус – определение рефлексов, их равномерности с обеих сторон, проявлений патологических знаков, симптомов натяжения.
 Обязательно исследуется поверхностная чувствительность – болевая, тактильная, сравниваются результаты с симметричных участков. При поражении волокон, отвечающих за глубокую чувствительность, пациент не в состоянии определить с закрытыми глазами направления движения пальцев
Обязательно исследуется поверхностная чувствительность – болевая, тактильная, сравниваются результаты с симметричных участков. При поражении волокон, отвечающих за глубокую чувствительность, пациент не в состоянии определить с закрытыми глазами направления движения пальцев - Методы визуализации. К ним относятся МСКТ и МРТ поясничного отдела позвоночника. Компьютерная томография использует рентгеновские лучи, лучше показывает патологию костных структур, магнитно-резонансная томография не дает лучевой нагрузки, четко указывает поврежденные мягкие ткани – диски, связки, мышцы. Выбор метода исследования и их разновидности (с контрастированием или без, предпочтительный режим) зависит от патологии и полностью является прерогативой лечащего врача клиники “Мирт”. Только получив качественные снимки с необходимой информацией можно поставить точный диагноз и начать правильное лечение
- Общеклинические, биохимические данные, определение онкомаркеров и обнаружение генов, отвечающих за заболевания.
 Выявляют инфекционную патологию, аутоиммунные болезни, анкилозирующий спондилоартрит
Выявляют инфекционную патологию, аутоиммунные болезни, анкилозирующий спондилоартрит - Электронейромиография. Разграничивает повреждения нервной, мышечной, спинномозговой природы
Лечение заболеваний поясничного отдела позвоночника
Лечение поясничного отдела позвоночника зависит от типа патологии, стадии заболевания, наличия осложнений, сопутствующих заболеваний. Основные методы терапии:
-
Лекарственные:- Назначаются препараты, обладающие противовоспалительной и противоболевой активностью
- При микробном происхождении — антибиотики
- Дистрофические процессы требуют присоединения витаминов, хондропротекторов
- Аутоиммунные болезни лечат цитостатиками, гормональными препаратами, из новых методов – моноклональные антитела
- Физиотерапия и кинезитерапия:
- Занимают большую нишу в лечении патологий поясничного отдела. Используют согревающие и охлаждающие методы, введение лекарственных препаратов с помощью электрического тока – ионофорез.
 Расслаблению мышц и снятию симптомов помогают лечебные ванны, грязи
Расслаблению мышц и снятию симптомов помогают лечебные ванны, грязи - Методы вытяжения способствуют восстановлению нормального расстояния между телами позвонков и освобождению зажатых корешков спинно-мозговых нервов. Массаж, акупунктура, точечные воздействия на рефлексогенные зоны давлением, высокой и низкой температурой снимает мышечный спазм, улучшает проводимость по нервным волокнам, восстанавливает кровоток вокруг поврежденной зоны
- Лечебная физкультура. Врачи центра “Мирт” пропишут вам режим движений, упражнения, которые будут способствовать формированию мышечного каркаса, поддержат позвоночник, сбалансируют мышечную нагрузку с обеих сторон
- Занимают большую нишу в лечении патологий поясничного отдела. Используют согревающие и охлаждающие методы, введение лекарственных препаратов с помощью электрического тока – ионофорез.
- Хирургическое лечение необходимо при:
- Острых травмах, некоторых видах опухолей
- При стенозе позвоночного канала
- При спондилолистезе
- Инфекционных процессах с расплавлением костных структур, со скоплением гноя в мышечных и фасциальных пространствах, что невозможно вылечить без удаления абсцессов и некротических тканей
- При грыжах дисков операции проводятся при неэффективности других методов, частых рецидивах
Не терпите боль, обращайтесь в медицинский центр “Мирт”, наши высококлассные специалисты, с использованием новейшего оборудования, обязательно вам помогут!
лечение и диагностика причин, симптомов в Москве
Общее описание
Крестец представляет собой костное образование, состоящее из пяти неподвижно соединенных позвонков и соединяющее поясничный отдел позвоночника, копчик и тазовые кости. Крестец имеет пирамидообразную форму, основание которой обращено вверх и образует сустав с пятым поясничным позвонком, боковые стороны формируют крестцово-подвздошные сочленения, а вершина смотрит вниз и соединяется с копчиком. Передняя поверхность крестца имеет вогнутую форму и обращена в полость таза, а задняя обращена наружу и выгнута. Крестец играет значительную роль в процессе родоразрешения, поэтому у женщин он короче, шире и менее изогнутый.
Крестец имеет пирамидообразную форму, основание которой обращено вверх и образует сустав с пятым поясничным позвонком, боковые стороны формируют крестцово-подвздошные сочленения, а вершина смотрит вниз и соединяется с копчиком. Передняя поверхность крестца имеет вогнутую форму и обращена в полость таза, а задняя обращена наружу и выгнута. Крестец играет значительную роль в процессе родоразрешения, поэтому у женщин он короче, шире и менее изогнутый.
Основные причины болей в крестце
- Остеохондроз поясничного отдела позвоночника;
- Грыжи межпозвоночных дисков;
- Сакроилеит – воспаление крестцово-подвздошного сочленения;
- Травмы и ушибы крестца и копчика;
- Новообразования;
- Гинекологические заболевания;
- Послеоперационная боль.
Диагностика боли в крестце
- рентгенография (позволяет оценить состояние костных структур, суставов, суставных хрящей по ширине суставное щели)
- КТ/МРТ (позволяет более детально оценить состояние костных структур и суставов в случаях, когда рентгенографии оказывается недостаточно, МРТ хорошо визуализирует мягкие ткани)
- лабораторная диагностика (выявляет патологические изменения в крови, в том числе маркеры ревматических заболеваний)
- УЗИ (диагностика органов брюшной полости и малого таза)
Лечение боли в крестце в ФНКЦ
Лечение боли в крестце направлено на диагностику и устранение причины боли. Как правило, это длительный процесс, поэтому параллельно проводится симптоматическое лечение, то есть обезболивание сустава.
Как правило, это длительный процесс, поэтому параллельно проводится симптоматическое лечение, то есть обезболивание сустава.
Подход к лечению боли в крестце комплексный и включает в себя работу мультидисциплинарной команды врачей, в том числе которых ортопед-травматолог, реабилитолог, специалист по лечению боли, физиотерапевт и другие специалисты.
Ключевые методы лечения боли в крестце
- консервативная терапия (подбор эффективной и безопасной схемы обезболивающих препаратов)
- малоинвазивные методики (лечебно-диагностические блокады, радиочастотная денервация — РЧД)
- хирургические методики
- вспомогательные методики (лечебная физкультура, физиотерапия, мануальная терапия)
Консервативная терапия
Для каждого пациента подбирается индивидуальная схема обезболивающей терапии, исходя из причин заболевания, особенностей болевого синдрома, возможных противопоказаний и лекарственного взаимодействия. На протяжении всего лечения схема консервативной терапии корректируется в зависимости от клинической ситуации.
Малоинвазивные методики
Лечебная блокада
Лечебные блокады производятся путем введения анестетика в область периферического нерва или спазмированной мышцы. Блокада не только снимает боль, но и способствует расслаблению мышц, нормализации кровотока и улучшению трофики тканей.
Радиочастотная денервация (РЧД)
Радиочастотная денервация (РЧД) — современный и безопасный нехирургический метод, подходящий пациентам, для которых малоэффективны или невозможны другие методы лечения.
Когда используется эта методика
- При неэффективности лекарственной консервативной терапии — когда обезболивающие препараты, даже самые мощные, помогают недостаточно или не могут быть назначены из-за побочных действий;
- При длительном ожидании операции — часто пациент оказывается в ситуации, когда операцию приходится ждать больше нескольких месяцев. В этом случае проведение РЧД позволяет уменьшить интенсивность боли и сделать ожидание операции более комфортным;
- При невозможности провести операцию — когда наличие тяжелых сопутствующих заболеваний или иные причины не позволяют выполнить радикальную хирургическую операцию, РЧД является самой эффективной и безопасной альтернативой;
Как проводится радиочастотная денервация — РЧД
После стандартного осмотра специалистом-альгологом, дополнительного обследования и диагностики в случае необходимости, принимается решение о проведении радиочастотной денервации.
- Процедура выполняется амбулаторно. В стерильных условиях врач под контролем рентгена проводит специальные иглы в область, на которую требуется оказать терапевтическое воздействие. После того, как врач убеждается, что кончик иглы находится строго в нужном месте, вводится местный анестетик, чтобы денервация прошла безболезненно. После этого через канал иглы вводится тонкий электрод, который подключается к радиочастотному генератору и кончик иглы нагревается до заданной температуры. Пациент, как правило, не испытывает при этом дискомфорта, самым болезненным моментом процедуры является обычный укол.
В некоторых случаях сначала выполняется лечебно-диагностическая блокада для того чтобы определить, насколько методика будет эффективна для данного конкретного случая. В стерильных условиях под контролем рентгенографической системы иглы прецизионно устанавливаются в область, на которую требуется оказать терапевтическое воздействие. Для уменьшения дискомфорта все манипуляции проводятся с применением местной анестезии. После установки игл вводят небольшое количество анестетика, прерывая проведение болевого импульса.
После установки игл вводят небольшое количество анестетика, прерывая проведение болевого импульса.
Преимущества лечения боли в ФНКЦ ФМБА
Клиника лечения боли является одним из ключевых направлений деятельности крупнейшего многопрофильного медицинского Центра федерального уровня ФНКЦ ФМБА России. Мы совмещаем в одном месте все этапы лечения боли, начиная от профильной диагностики, выявления причин и купирования болевого синдрома, заканчивая полным избавлением от боли и причин, вызвавших её.
Вы можете быть уверены в том, что с вами будут работать настоящие профессионалы. Наши врачи проходили подготовку в области лечения болевых синдромов в ведущих клиниках Израиля.
С болью можно и нужно бороться. Мы знаем как и умеем это делать!
Многопрофильный центр
врачи разных специальностей в одном месте
Командная работа
консилиум из нескольких врачей оперативно решает вашу проблему
Международный уровень лечения
наши врачи учились и работали в Израиле
Точный диагноз
мы используем самые современные методики, оборудование ведущих мировых производителей
Лечение хронической боли любого уровня
Снимаем боль за 30 минут в день обращения
Вызов скорой помощи при необходимости в любое время суток
Персональный консультант, который сопровождает вас во время диагностики, прохождения консультаций
Школа лечения боли
мы проводим семинары и вебинары для пациентов Клиники
После лечения у нас вы возвращаетесь к нормальной жизни!
Остеохондроз пояснично-крестцового отдела
Остеохондроз пояснично-крестцового отдела
World Travel
Real Estate
Остеохондроз пояснично-крестцового отдела
Он встречается чрезвычайно часто, как у мужчин, занятых тяжелым физическим трудом, так и у женщин, сидящих за столом или за компьютером.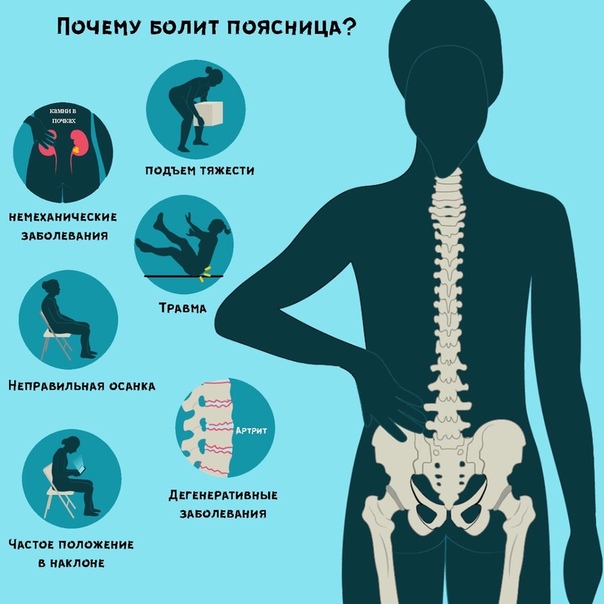 Особенность этого заболевания возраст пациентов от 30 до 50 лет.
Особенность этого заболевания возраст пациентов от 30 до 50 лет.
Прежде всего, пациентов беспокоят боли в области поясницы, крестца, нижних конечностей. Боль в пояснице называется люмбалгия, боль в пояснице и конечностях — люмбоишиалгия, боль только в конечностях — ишиалгия. Вне периода обострения боль ноющая, тупая. Она усиливается при движениях в позвоночнике, при длительном вынужденном положении туловища. После отдыха в положении лежа боль уменьшается и стихает. Если пациент поднимает тяжесть, а иногда просто после неловкого движения, переохлаждения, стрессовой ситуации боли обостряются, становятся сильными.
В области поясницы возникает мышечное напряжение. Организм пытается с помощью напряжения мышц удержать пораженный сегмент позвоночника в неподвижном состоянии. Иногда в области поясницы возникает искривление позвоночника (сколиоз). Это тоже следствие напряжения мышц. Движения в поясничном отделе позвоночника резко ограничиваются. Иногда больной не может сидеть из-за боли, поворачиваться в постели.
При обострении заболевания пациент сохраняет вынужденную позу, которая уменьшает боль. В зависимости от пораженного нервного корешка обнаруживаются снижение чувствительности в тех областях кожи, которые иннервирует этот корешок. Появляется сухость кожи больной конечности, шелушение, кожа может быть синюшного оттенка.
При осмотре обнаруживается сколиоз в поясничной области или уменьшение поясничного лордоза (изгиба позвоночника в поясничной области дугой назад), напряжение мышц в поясничной области в виде валика, болезненность при надавливании на остистые отростки пораженных позвонков. Если надавить на голову или плечи пациента, боль возникает в области поясничного отдела позвоночника.
Для уточнения диагноза проводят рентгеновские снимки поясничного отдела позвоночника в двух проекциях. Грыжи диска на рентгенограмме не видны, поскольку это мягкая ткань и она прозрачна для рентгеновского излучения, поэтому в таких случаях проводится компьютерная и магниторезонансная томография.
Среди некорешковых (рефлекторных) проявлений поясничного остеохондроза выделяют люмбаго, люмбалгию и люмбоишалгию.
Люмбаго («прострел») — острая интенсивная боль в поясничной области, возникающая внезапно во время подъема тяжести, кашля, чиханья. Многие больные могут показать болевую точку. При осмотре обнаруживают резкое ограничение движений поясничной области, сглаженность лордоза, умеренное напряжение и болезненность мышц в этой области.
Люмбалгия — подострая или хроническая тупая ноющая боль в поясничной области. Возникает после физической нагрузки, длительного пребывания в неудобной позе, охлаждения, ОРВИ и т. д. Боль носит тупой характер и усиливается при физической нагрузке, наклонах, поворотах туловища, после длительного пребывания в положении стоя, сидя или ходьбе. Выявляют уплощение поясничного лордоза или рефлекторный поясничный кифоз («сгорбленность»), ограничение движений, легкую болезненность паравертебральных (околопозвоночных) точек в поясничной области.
Люмбоишиалгия — боль в поясничной области, отдающая в одну или обе ноги.
Различают следующие ее формы:
— мышечно-тоническая. Преобладают напряжение (спазм) поясничных мышц,
— изменение поясничного изгиба, резкое ограничение движений в поясничном отделе;
— вегетативно-сосудистая. Характерно сочетание боли жгучего характера с онемением ноги, особенно стопы, ощущением жара, холода или зябкости в ней. Неприятные болевые ощущения возникают при переходе из горизонтального положения в вертикальное;
— нейродистрофическая. Боль носит жгучий характер и обычно усиливается в ночное время. На ноге проявляются истончение кожи, гиперкератоз стоп (утолщение кожи на ступнях), иногда язвы;
при дискогенной люмбоишиалгии возможны сочетания мышечно-тонической формы с нейродистрофической или вегетативно-сосудистой с нейродистрофической.
Люмбоишиалгия проявляется рядом клинических синдромов:
синдром грушевидной мышцы. Она находится под большой ягодичной мышцей, осуществляет отвод бедра в сторону и поворот стопы носком наружу. Рефлекторное напряжение в мышце вызвано обычно раздражением первого крестцового корешка. При ее спазме зажимается седалищный нерв, и больного беспокоят боли по задней поверхности ягодичной области, обязательно отдающие по задней поверхности бедра и, в зависимости от тяжести, могущие достигать подколенной области. После сидения боли, как правило, усиливаются (особенно при сидении за рулем) и уменьшаются после вставания и непродолжительной ходьбы. Кроме этого, боли могут усиливаться при долгом стоянии или долгой ходьбе. При спазме грушевидной мышцы больной обычно не хромает, это может начинаться только при выраженном болевом синдроме, когда просто больно двигать ногой;
Рефлекторное напряжение в мышце вызвано обычно раздражением первого крестцового корешка. При ее спазме зажимается седалищный нерв, и больного беспокоят боли по задней поверхности ягодичной области, обязательно отдающие по задней поверхности бедра и, в зависимости от тяжести, могущие достигать подколенной области. После сидения боли, как правило, усиливаются (особенно при сидении за рулем) и уменьшаются после вставания и непродолжительной ходьбы. Кроме этого, боли могут усиливаться при долгом стоянии или долгой ходьбе. При спазме грушевидной мышцы больной обычно не хромает, это может начинаться только при выраженном болевом синдроме, когда просто больно двигать ногой;
синдром крестцово-подвздошного периартроза проявляется болью в нижнепоясничном отделе спины (не только позвоночника) обычно как поперечная «болевая полоса», включающая верхнюю половину крестца. Боль ноющая, иногда напоминает суставную;
кокцигодиния характеризуется периодически возникающей ноющей болью, которая локализуется в области копчика. Боль усиливается при длительном сидении (особенно на жестком стуле), при тяжелой физической работе и во время менструации. Более чем в половине случаев боль отдает в крестец, прямую кишку, промежность, а также в правое или левое бедро. Иногда затруднено разведение ног. У женщин наблюдается в 2,5 раза чаще, чем у мужчин;
синдром тазобедренного периартрита (перикоксартрит) развивается сначала в соединительной ткани около тазобедренных суставов, а затем и в самом суставе. В начальный период боль проецируется в поясницу, крестец или паховую область, а иногда в голеностопный сустав или пятку. Некоторые больные жалуются на повышенную утомляемость при ходьбе, они не могут бегать. В дальнейшем не удается присесть на корточки из-за боли в бедре, появляется затруднение при подъеме на высокую ступеньку;
синдром канала малоберцового нерва. Больных беспокоит ноющая нерезкая боль в середине и нижней части голени и по наружно-верхнему краю стопы. Чаще отмечается онемение кожи на наружной поверхности голени, реже по наружному краю стопы. Боль носит глубинный характер и иногда переходит в зуд. При осмотре определяются уплотнения и гипотрофия мышц на голени, очаги нейрофибриоза в верхней части мышцы (плотные бляшки размером до копеечной монеты). При обострении поясничнокрестцового радикулита боль локализуется в передне-наружной части голени, анев пояснице;
Боль носит глубинный характер и иногда переходит в зуд. При осмотре определяются уплотнения и гипотрофия мышц на голени, очаги нейрофибриоза в верхней части мышцы (плотные бляшки размером до копеечной монеты). При обострении поясничнокрестцового радикулита боль локализуется в передне-наружной части голени, анев пояснице;
калькано-ахиллодиния развивается при сдавлении грыжей корешков пятого
поясничного и первого крестцового позвонков. Больные жалуются на боль в пятке, изредка — на боль в ахилловом сухожилии. Иногда боль усиливается ночью. При осмотре определяются нерезкая болезненность в пяточной кости, небольшое утолщение (отечность) и болезненность ахиллова сухожилия. Этот синдром может быть похож на пяточные шпоры.
Чаще всего проявляется остеохондроз четвертого и пятого поясничных межпозвонковых дисков. Для проведения правильного лечения необходима точная диагностика пораженного нервного корешка, частичного или полного поражения тех нервов, которые образуются из корешков пояснично-крестцового сплетения.
Дальнейшее развитие нелеченного остеохондроза приводит к сдавлению и воспалению корешков — начинается радикулит пояснично-крестцового отдела. Корешковые синдромы при поражении корешков определенных позвонков см. в разделе «Пояснично-крестцовый радикулит».
При обострении болей в поясничной области назначается постельный режим в течение 3 дней. Для уменьшения боли назначаются обезболивающие и нестероидные противовоспалительные препараты (диклофенак, вольтарен, окситен, ксефокам, нимесулид и др.), мочегонные (фуросемид), венотоники (эуфиллин, троксевазин, анавенол), витамины группы В, никотиновая кислота, трентал. Затем может быть назначена ходьба с помощью костылей для разгрузки позвоночника, сухое и подводное вытяжение грузами. Проводятся паравертебральные новокаиновые блокады и блокады с глюкокортикоидами длительного действия (обезболивание вокруг болезненных позвонков).
Назначается физиотерапевтическое лечение (ультрафиолетовое облучение, диадинамические и синусоидальные токи, электрофорез лекарственных веществ, лазеротерапия).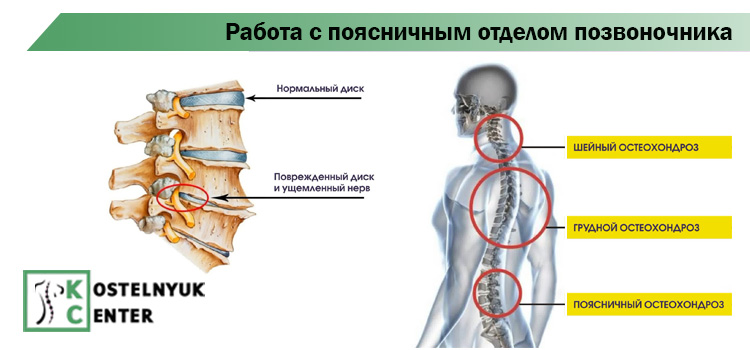 Обязательно назначается лечебная физкультура, причем разработаны комплексы как для стадии обострения, так и после стихания острых болей.
Обязательно назначается лечебная физкультура, причем разработаны комплексы как для стадии обострения, так и после стихания острых болей.
Хороший эффект дает санаторно-курортное лечение (радоновые, сероводородные, йодобромные ванны в условиях климатических курортов).
Операции назначаются, если у пациента не удается снять боль консервативными методами в течение длительного времени, при развитии нарушений мочеиспускания и дефекации, при парезах (ослабленной функции) мышц нижних конечностей. Грыжу диска удаляют, позвоночный сегмент укрепляют.
Занятия физической культурой должны быть систематическими и регулярными. Только в этом случае можно рассчитывать на максимальный положительный эффект. При этом необходимо учитывать свои возможности, состояние здоровья, уровня тренированности и рекомендации лечащего врача.
Упражнения для восстановления подвижности пояснично-крестцового отдела:
— Стоя на коленях, упереться ладонями в пол. Вдохнуть и медленно одновременно поднимать выпрямленную правую руку и левую ногу. Держать эту позу 5-7 секунд. Дыхание произвольное. Выполнить то же самое для левой руки и правой ноги.
Держать эту позу 5-7 секунд. Дыхание произвольное. Выполнить то же самое для левой руки и правой ноги.
Цель упражнения: продержаться в этой позе как можно дольше, постепенно доведя время до 1-2 минут.
— Встать на колени у стула, положить вытянутые руки на сиденье. Сделать глубокий вдох, втянуть мышцы живота и выгнуть спину. Выдохнуть, расслабиться, прогнуть спину. Выполнять 8-10 раз.
— Встать на колени, упереться ладонями в пол. Вдохнуть и медленно, не отрывая рук от
пола, повернуть корпус вправо. Выдохнуть, вернуться в исходную позицию. Повторить это упражнение для левой стороны. По мере уменьшения скованности увеличивать амплитуду наклонов в стороны.
Все эти упражнения помогают только в том случае, если их выполняют систематически, а не раз от раза!
Transport
Самарская городская поликлиника №6 Промышленного района Новости
Анатомия позвоночника
Чтобы понимать проявления остеохондроза, его причины и меры профилактики, рассмотрим общее строение позвоночника.
Он состоит из позвонков, межпозвонковых дисков, связок и коротких мышц, удерживающих позвонки вместе и осуществляющих движение позвоночного столба.
В позвоночнике находится спинной мозг, от него отходят нервные корешки (нервы), которые через межпозвоночные отверстия выходят ко всем частям тела.
Анатомически позвоночник делится на шейный отдел, грудной и поясничный отдел, крестцовую и копчиковую кости.
В связи с вертикальным положением тела, у человека, в отличие от животных, позвоночный столб испытывает значительные перегрузки. Особенно большое давление выпадает на поясничный и шейный отделы позвоночника. Объясняется это тем, что шея и поясница выполняют не только поддерживающую, но и амортизирующую функцию при любых движениях. Поэтому рано, начиная уже со 2-3-го десятилетия жизни, начинается изнашивание шейной и поясничной зон позвоночника. Изнашивание заключается в потере эластичности тканей позвоночника — межпозвонкового диска, связок, фасций и мышц, — а так же в изменении нормальной костной структуры позвоночного столба. Так, из-за статических и динамических нагрузок на позвоночник происходит деформация межпозвоночного диска, межпозвонковых мышц и фиброзных тяжей. Это, в свою очередь, приводит к раздражению рецепторов тканей позвоночника.
Так, из-за статических и динамических нагрузок на позвоночник происходит деформация межпозвоночного диска, межпозвонковых мышц и фиброзных тяжей. Это, в свою очередь, приводит к раздражению рецепторов тканей позвоночника.
Для того, чтобы компенсировать деформацию диска или излишнее напряжение мышцы, в позвоночнике начинается разрастание костной и фиброзной ткани: позвоночник как бы пытается снова «выпрямиться», стать более устойчивым и перераспределить нагрузку. Разрастание кости проявляется в утолщении отростков позвонков, с помощью которых они соединяются друг с другом; а разрастание фиброзной ткани — в утолщении и потери эластичности связок, идущих вдоль позвоночника. В итоге позвоночный столб становится более ригидным, менее подвижным. Это вторично может приводить к защемлению спинного мозга, находящегося внутри позвоночника, а так же нервных стволов, отходящих от спинного мозга. В результате мы имеем тупые ноющие боли в спине или шее (при деформации позвонковых сегментов и утолщении кости и связок) или же простреливающие боли в каких-либо частях тела — так называемые, радикулиты (при защемлении нервных корешков спинного мозга). Развитие таких изменений, как уже говорилось, происходит в первую очередь в поясничном и шейном отделах. Однако, если процесс уже запущен, то в него так или иначе вовлекается весь позвоночный столб.
Если вам поставили диагноз «остеохондроз«, не пугайтесь. От этой болезни еще никто не умирал. Хотя, конечно, когда ни с того, ни с сего начинают болеть шея, плечи и спина, немеют руки-ноги, появляется шум в ушах и головокружения — приятного мало. Сегодня, когда остеохондрозом болеет каждый второй житель Земли, медики всерьез задумались: «Может, это и не болезнь вовсе, а приспособительная реакция организма?»
Несмотря на то, что «хондрос» по-гречески значит «хрящ», под остеохондрозом чаще всего понимают не все повреждения хрящевой ткани, а только проблемы с хрящами позвоночника. При остеохондрозе межпозвоночные диски — особые хрящевые структуры, которые обеспечивают нашему позвоночнику гибкость и подвижность, становятся дефектными. С этого все и начинается. Когда остеохондроз прогрессирует, необратимые изменения возникают уже и в самих позвонках.
Когда остеохондроз прогрессирует, необратимые изменения возникают уже и в самих позвонках.
Основная причина остеохондроза — неправильное распределение нагрузки на позвоночник, которое и приводит к изменению хрящевой ткани в местах избыточного давления. Спровоцировать болезнь может все, что угодно: «выбитые» в результате травмы позвонки, ослабленные мышцы спины, сутулость и боковое S-образное искривление позвоночника, перетаскивание тяжестей и просто длительное удержание неудобной позы. Остеохондроз может развиться не только у людей с неправильной осанкой, занятых умственным трудом, но и тех, кто хорошо тренирован физически — например, у спортсменов и грузчиков.
Кроме чисто механических причин, к развитию остеохондроза также приводят нарушения обмена веществ (например, кальция и фосфора), недостаток микроэлементов и витаминов (магния, марганца, цинка, витаминов D и F). Не исключено, что не последнюю роль в этом играет наследственная предрасположенность.
При подъеме тяжестей, прыжках, падениях и тому подобных воздействиях на межпозвоночные диски падает максимальная нагрузка.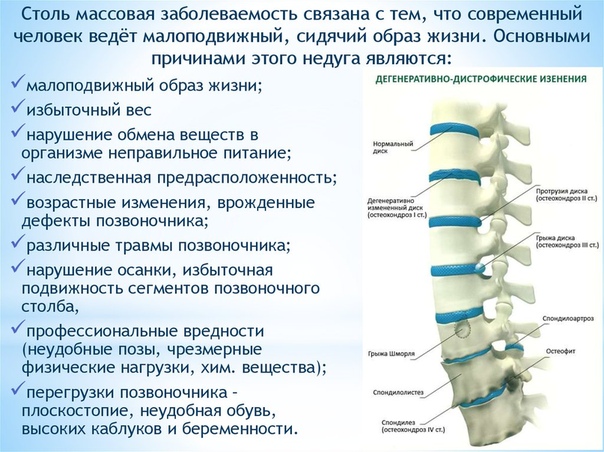 В результате эти хрящевые диски постоянно травмируются, а вылечиться самим им не под силу. Как известно, хрящевая ткань, как и нервная, практически не восстанавливается. Поврежденные межпозвоночные диски со временем теряют свои эластичные свойства, уплощаются, и расстояние между позвонками уменьшается. А это, значит, что отходящие от спинного мозга нервные корешки зажимаются, возникает боль. Одновременно в области зажима нервно-сосудистого пучка появляется отек, что приводит к еще большему его ущемлению и усилению боли.
В результате эти хрящевые диски постоянно травмируются, а вылечиться самим им не под силу. Как известно, хрящевая ткань, как и нервная, практически не восстанавливается. Поврежденные межпозвоночные диски со временем теряют свои эластичные свойства, уплощаются, и расстояние между позвонками уменьшается. А это, значит, что отходящие от спинного мозга нервные корешки зажимаются, возникает боль. Одновременно в области зажима нервно-сосудистого пучка появляется отек, что приводит к еще большему его ущемлению и усилению боли.
Если межпозвоночный диск уже начал разрушаться, он перестает амортизировать, еще больше травмируется, и постепенно позвоночник теряет свою гибкость. В 95% случаев причиной пояснично-крестцового радикулита является остеохондроз межпозвонкового диска.
Для каждого отдела позвоночника существуют собственные клинические синдромы, вызванные остеохондрозом. Так, общеизвестными являются такие названия, как «ишиас», «люмбаго»,»поясничный радикулит» или «межреберная невралгия». Менее известные проявления — «синдром плечо-кисть», «синдром грушевидной мышцы» или «шейный компрессионный синдром». Каждый из этих синдромов складывается не только из болевых проявлений в позвоночнике, но и вторичных воспалительных изменений в мышцах вблизи пораженного отдела позвоночного столба, а так же симптомов нарушения кровообращения и отека внутренних органов.
Менее известные проявления — «синдром плечо-кисть», «синдром грушевидной мышцы» или «шейный компрессионный синдром». Каждый из этих синдромов складывается не только из болевых проявлений в позвоночнике, но и вторичных воспалительных изменений в мышцах вблизи пораженного отдела позвоночного столба, а так же симптомов нарушения кровообращения и отека внутренних органов.
Главный признак остеохондроза — боль. В зависимости от того, где находятся поврежденные межпозвоночные диски, болеть могут: шея, плечо, рука, спина и даже грудная клетка. Иногда человек думает, что у него проблемы с сердцем, а на самом деле, это ноет нерв, пережатый в результате остеохондроза. Одновременно с болью человек часто ощущает перенапряжение и онемение мышц. Если сдавлены кровеносные сосуды, питающие мозг, появляется головная боль, головокружения, шум в ушах, двоение в глазах, тошнота и рвота.
Возможно возникновение грудного радикулита, проявляющегося симптомами воспаления или ущемления межреберных нервов. Внезапно появляется пронизывающая боль по ходу ребер, усиливающаяся при чихании и кашле; боль может синхронно усиливаться и ослабевать с дыхательными движениями. Еще одним проявлением остеохондроза грудного отдела может быть боль в области передней брюшной стенки. Боль в этих случаях сопровождается напряжением мышц пресса, усиливается при любом движении и имитирует поражение органов живота. Такой синдром встречается довольно редко.
Внезапно появляется пронизывающая боль по ходу ребер, усиливающаяся при чихании и кашле; боль может синхронно усиливаться и ослабевать с дыхательными движениями. Еще одним проявлением остеохондроза грудного отдела может быть боль в области передней брюшной стенки. Боль в этих случаях сопровождается напряжением мышц пресса, усиливается при любом движении и имитирует поражение органов живота. Такой синдром встречается довольно редко.
Заболевание проявляется приступами по 1-2 недели, иногда дольше. В последующем, после ремиссии, которая может оказаться короткой, или, напротив, длиться годами, очередные обострения начинают обрастать все новыми и новыми синдромами — присоединяются радикулиты, наряду с поражением грудного отдела, часто появляются симптомы остеохондроза в смежных зонах позвоночника — шейном или поясничном отделах. Последующие обострения, как правило, протекают более остро и длительно, что характерно для остеохондроза во всех отделах. Как первый приступ, так и последующие провоцируются чаще всего неблагоприятными нагрузками на скелет (неловкое движение. подъем тяжести, продолжительное пребывание в неудобной позе). Несомненная провоцирующая роль и таких факторов, как холод и эмоциональные волнения.
Поясничные боли могут быть различного характера — ноющие, возникающие после длительного сидения или ночного сна, или же острые стреляющие, которые застают в самой неудобной позе и не дают возможности разогнуться. Все они связаны с защемлением нервных корешков, раздражением собственных нервов позвоночного столба, а так же отеком и раздражением мышц и связок в зоне иннервации поясничного отдела позвоночника.
Поясничные боли могут усиливаться при кашле и чихании, при любых движениях, особенно при наклонах туловища вперед. Наряду с болью в пояснице, поясничный остеохондроз может проявляться нарушением чувствительности отдельных участков кожи или мышц нижней половины туловища и ног, ослаблением или исчезновением сухожильных рефлексов ног. Как правило, при остеохондрозе наблюдается искривление поясничного отдела позвоночника. В зависимости от плоскости, в которой происходит искривление, различают сколиозы (искривление вправо или влево), лордозы (выгнутость вперед) и кифозы (сглаживание поясничного отдела или даже выгнутость его назад ). В том случае, если при остеохондрозе происходит защемление спинного мозга, наблюдается нарушение мочеиспускания или дефекации, а так же нарушение чувствительности мочевого пузыря или половых органов.
В зависимости от плоскости, в которой происходит искривление, различают сколиозы (искривление вправо или влево), лордозы (выгнутость вперед) и кифозы (сглаживание поясничного отдела или даже выгнутость его назад ). В том случае, если при остеохондрозе происходит защемление спинного мозга, наблюдается нарушение мочеиспускания или дефекации, а так же нарушение чувствительности мочевого пузыря или половых органов.
Однако, наиболее часто поясничный остеохондроз проявляется радикулярными болями — т.е. развивающимися в результате защемления нервных корешков, отходящих от спинного мозга на том или ином уровне. Так, один из широко известных поясничных синдромов — люмбаго. Возникает он в момент физического напряжения или в неловком положении тела, а иногда и без видимой причины. Внезапно в течение нескольких минут или часов появляется резкая простреливающая боль («прострел»), часто она жгучая и распирающая («как будто кол воткнули в поясницу»). Больной застывает в неудобном положении, не может разогнуться, если приступ возник в момент поднятия тяжести. Попытки спуститься с кровати, кашлянуть или согнуть ногу сопровождаются резким усилением боли в пояснице и крестце. Если больного попросить встать на ноги. то выявляется резкая обездвиженность всей поясничной области за счет напряжения мышц. Вторым известным синдромом является ишиас, или люмбоишиалгия. Он развивается в результате ущемления корешка, расположенного несколько ниже, чем при люмбаго. Поэтому простреливающие боли возникают в ягодице и по задней поверхности ноги, как правило на одной стороне тела. Как и при люмбаго, они усиливаются при перемене положения тела. На ноге выявляются особо болезненные для прикосновения участки — это костные выступы по нижнему краю ягодицы и в области колена. Наряду с этим обнаруживаются болезненные узелки в самих мышцах бедра и голени. Приступы люмбаго и ишиаса склонны повторяться в течение жизни. Поэтому очень важно выявить тип нагрузки или положения тела, которые провоцируют их появление. Это позволит предотвращать развитие приступов. Острые проявления заболеваний купируются анальгетиками, обезболивающими блокадами в область позвоночника, а так же специальными приемами по растяжению позвоночника и ягодичной области. Лечение синдрома должно быть комплексным.
Остеохондроз шейного отдела позвоночника несколько отличается в своих проявлениях от остеохондроза других отделов. Объясняется это особенностью анатомического строения позвоночника в этой зоне.
Во-первых в области шеи очень много сосудов и нервов, питающих и иннервирующих ткани шеи, черепа, лица. Одна из крупных артерий — позвоночная, — проходит именно в отверстиях отростков позвонков. Поэтому, патологические изменения в них — разрастание костной и фиброзной ткани, смещение позвонка, — неизменно приводят к нарушению нормального хода данной артерии. Проявляться это может стойкими головными болями и повышенной усталостью.
Во-вторых, само строение различно у разных позвонков шейного отдела, в результате чего они более плотно прилегают друг к другу. Поэтому, при любом, даже незначительном патологическом изменении в позвоночнике или повышенной нагрузке на него, происходит нарушение нормального функционирования всего отдела со вдавлением или смещением нервов и сосудов, а так же более частым, чем в поясничном или грудном отделах, сдавление спинного мозга. Причиной его появления является, как правило, грыжа диска позвонка — т.е. ее смешение внутрь, в сторону позвоночного канала, где находится мозг. Отличительной чертой сдавления спинного мозга в шейном отделе является очень большой объем поражения тканей и значительное выпадение функций. Так, наблюдается расстройство чувствительности кожи и мышц не только шеи и лица, но и рук и ног. В руках и ногах так же развивается парез мышц, со слабостью или даже полной невозможностью движения. При этом может возникать чувство свербения или «прохождения электрического тока» вдоль рук и ног при сгибании шеи, что указывает на первичную причину пареза. Расстройства эти возникают внезапно, что отличает их от опухолей позвоночника и спинного мозга.
Другими симптомами шейного остеохондроза могут быть чувство онемения или припухлости в языке, нарушения его движения, боль в области ключицы, слабость и снижение тонуса мышц шеи и плеч. Головные боли и боли в области шеи могут усиливаться при движениях в шее, или наоборот, при длительном однообразном ее положении (перед экраном телевизора, после продолжительного сна, особенно на плотной и высокой подушке). Эти проявления могут быть как односторонние, так и симметрично двухсторонние.
Еще одним частым симптомом шейного остеохондроза является тянущая или давящая боль в левой половине грудной клетки и в левой руке. Она имитирует стенокардию, однако, в отличие от нее, не проходит после приема нитроглицерина. Осложнениями остеохондроза могут быть артрозы плечевых, локтевых или ключичных суставов, с нарушением подвижности в них и болью при движениях руки и плеча.
Грудной отдел позвоночника, в отличие от шейного и поясничного, малоподвижен, в нем нет условий для значительной травматизации позвонковых дисков. Поэтому, физическая нагрузка или другие значительные влияния на позвоночный столб очень редко вызывают смещение позвонков или образование грыж дисков. Типичные проявления остеохондроза грудного отдела — это болезненность по ходу ребер, особенно ближе к местам их прикрепления к позвоночнику. Одновременно с болью, возможно появление скованности и болезненных узелков в межреберных мышцах.
С подобными жалобами обращаться нужно к неврологу или травматологу. Он проведет осмотр позвоночника, а при необходимости назначит рентгенографию, компьютерную или магнитно-резонансную томографию. Проверит, как обстоят дела с мозговым кровообращением.
Лечение остеохондроза — процесс длительный, требующий от человека большой силы воли и свободного времени. Методов борьбы с болезнью достаточно много: лекарственные средства (таблетки), мануальная терапия, массаж и лечебная гимнастика. Кто-то предпочитает лечиться средствами народной медицины — баночным массажем, гирудотерапией (пиявками), вытяжением, иглорефлексотерапией, металотерапией и пчелиным ядом. В тех случаях, когда остеохондроз осложнен грыжей межпозвонкового диска, человека отправляют на операцию.
Наиболее актуальным является снятие болевого синдрома. Для лечения применяется комплексный подход с сочетанием лекарственных и нелекарственных средств.
1) Лекарственные препараты являются основой для комплексной терапии боли в спине. Учитывая широчайший диапазон лекарств и их побочные действия, подбор препаратов должен осуществляться только специалистом.
— Для снятия боли используются нестероидные противовоспалительные средства, выпускаемые в виде таблеток, ампульных форм для инъекций, кремов и гелей. и др.
— При острой боли, связанной с напряжением мышц применяют миорелаксанты. Эти препараты, расслабляя напряженные мышцы спины существенно снижают боль. При необходимости врач может рекомендовать комбинацию препаратов. Назначаются препараты обычно на 7-14 дней.
— Для борьбы с болью широко используют компрессы с лекарственными средствами, медикаментозные блокады, а также новые комбинированные витаминные препараты, обладающие отчетливым антиболевым эффектом.
— Новым способом лечения является применение трансдермальных пластин (пластырей) с обезболивающим средством.
2) Физиотерапевтические процедуры: гидромассаж, лечение в специальной капсуле, в которой, благодаря комплексу физиотерапевтических процедур, можно достичь максимального расслабления напряженных мышц.
3) Мануальная терапия и лечебный массаж благодаря воздействию на все структуры спины — суставы позвоночника, связки и мышцы, позволяют корректировать не только локальную проблему, приведшую к боли, но и исправить осанку, улучшить стереотип движения, т.е. провести профилактику обострений. Следует, однако, помнить, что при острых болях мануальную терапию проводить не следует. Курс мануальной терапии состоит из 10-15 сеансов.
4) Акупунктура (иглоукалывание) с высокой эффективностью уменьшает боль и способствует глубокому мышечному расслаблению. Проводится обычно 10-15 сеансов
Использование корсетов, шейных воротников, поясов позволяет разгрузить позвоночник и обеспечить ему состояние покоя.
5) Лечебная физкультура и наиболее подходящие комплексы упражнения должны быть рекомендованы врачом. Начинать занятия следует лишь по прохождении острого периода.
6) Польза от лечебных мероприятий может сказаться не сразу, поэтому необходимо запастись терпением и выдержкой. Основная цель лечения заключается не только в том, чтобы снять острую боль, но и в предотвращении обострения заболевания в будущем.
Для профилактики радикулита и остеохондроза специалисты советуют следующее:
1. Своевременно проводить коррекцию искривлений позвоночника и нарушений осанки в раннем школьном возрасте.
2. Активно заниматься спортом, что позволит сформировать мышечный корсет. Никакие «стояния» возле стенки и «старания» сидеть прямо не заменят вам мышцы, которые сами должны заботиться о вашей осанке, даже когда вы о ней не думаете.
3. Придерживаться диеты, употребляя продукты с достаточным содержанием кальция и магния (рыба и другие дары моря, капуста, шпинат, бобы, орехи, семечки, горох, хлеб грубого помола и молоко здоровых коров) и полного набора витаминов.
4. Бороться с лишним весом.
5. При переноске тяжестей обеспечить равномерную нагрузку на обе руки, ношение рюкзаков вместо сумок. Поднимать тяжести только с использованием ног, а не позвоночника, как это делают штангисты. Избегать закрута позвоночника при перемещении груза. И — висеть, висеть, висеть на турнике, не только вытягивая позвоночник, но и укрепляя руки.
Профилактика и лечение остеохондроза
Главное — убрать причину стойкого напряжения мышц.
Профилактика и лечение шейного остеохондроза, грудного или поясничного по сути неразделимы.
Задача не в том, чтобы разработать суставы — они придут в норму, если убрать напряжение мышц, стягивающих и искривляющих позвоночник и сформировать правильный «мышечный корсет».
- Первое лечение позвоночника — устраняем причину мышечных зажимов. Убираем беспокойство, страхи, умственное и эмоциональное напряжение.
Наполняем себя состоянием легкости, улыбки, уверенности и свободы. - Второе — устраняем мышечное напряжение: убираем лишний вес и пивной живот, учимся расслабляться.
- Третье — лечебная гимнастика для сохранения гибкости позвоночника и укрепления мышц.
- Четвертое — активный и здоровый образ жизни.
- Пятое — осознанный контроль за осанкой во время работы и в быту.
Начнём с утра. Проснулись, повернитесь на спину, выпрямите ноги, потяните стопы на себя, напрягая все мышцы ног. Расслабьтесь. Повторите несколько раз.
Затем стопы на себя и одна нога вытягивается вниз, расслабились. То же другой ногой. Повторить несколько раз.
Спокойно встаём, потягиваемся, приподнимаясь на носки и вытягивая руки в потолок, опускаемся, наклоняемся вперед, касаясь руками пола, ноги не сгибать. Встаём, спина ровная, плечи расправлены, низ живота подтянут, на лице улыбка и гордой уверенной походкой шествуем в туалет.
Это не шутка — правильная осанка и хорошее настроение весь день (а он начинается с утра) — это 91% успеха; 8% — упражнения, 1% — всё остальное!
Осанку контролируйте вначале перед зеркалом, потому что внутренние ощущения могут не соответствовать реальному положению. При правильной осанке позвоночник сохраняет свои физиологические изгибы, голова должна быть немного вперёд, макушка тянется вверх, шея расслаблена.
При плохой осанке нагрузка на отдельные участки позвоночника увеличивается, что вызывает там стойкое мышечное напряжение со всеми последствиями.
Старайтесь как можно меньше перегружать поясничный отдел позвоночника.
Если приходится долго стоять, поставьте одну ногу позади другой, стопы образуют угол в 40о–45о, вес тела больше приходится на «заднюю» ногу, обе ноги прямые. Эта поза особенно полезна для профилактики боли в пояснице.
Поднимая тяжести, надо приседать, а не наклоняться, спину и голову держать ровно. Груз брать двумя руками и спокойно подниматься за счёт усилий ног.
Введите практику приседания в повседневную жизнь — это хорошее упражнение.
Высота стула, на котором сидите, должна соответствовать длине голени — чтобы нога упиралась в пол, а спина была ровной. Наклоняясь вперёд (читая, печатая и др.), сгибайтесь в тазобедренном суставе, чтобы спина оставалась прямой.
За рулем автомобиля сидите без напряжения, голову держите прямо, спина опирается на спинку сиденья. Если вы подолгу за рулем, периодически выходите из машины, хорошо потянитесь, затем сделайте упражнения: наклоны, приседания, повороты. Если есть возможность, после упражнений полежите на спине 5–10 мин., согнув ноги в коленях.
При просмотре телевизора чаще меняйте позу, вставайте и потягивайтесь. Вообще возьмите за правило, через каждые 40–50 мин. сидения вставать и потягиваться, вытягивая руки вверх, а потом наклон вперед с касанием пола руками (поднимаясь из наклона, поочередно выпрямляйте поясницу, грудной отдел, шею и голову).
Напряжение глаз вызывает рефлекторное напряжение мышц шеи и далее по цепочке всех отделов позвоночника. Поэтому, особенно при работе за компьютером, давайте глазам отдых, делайте специальные упражнения для глаз.
Домашние дела делайте с оптимальным положением тела, чтобы не перегружать позвоночник.
Тяжелую ношу носите в обеих руках, равномерно разделив груз (но лучше, чтобы руки были свободными, а груз в рюкзаке).
Нельзя, держа тяжесть, делать резкие движения. Для переноски тяжестей на большие расстояния используйте рюкзак с лямками на поясе.
Спать лучше на полужесткой постели, чтобы тело сохраняло физиологические изгибы.
Будьте здоровы!!!
Внимание! Имеются противопоказания!
Проконсультируйтесь с врачом!
Эффективность применения эпидуральных инъекций гормональных препаратов в лечении боли пояснично-крестцового отдела позвоночника
Эпидуральные инъекции стероидов являются распространённым вариантом лечения для многих форм поясничной боли и иррадиирущей боли в ногах.
Эпидуральные инъекции стероидов являются распространённым вариантом лечения для многих форм поясничной боли и иррадиирущей боли в ногах. Данный вид лечения впервые был применён в 1952 году и до сих пор является неотъемлемой частью нехирургического метода лечения радикулита и боли в пояснице. Иногда для избавления от боли достаточно проведение одной эпидуральной инъекции, однако довольно часто медикаментозная терапия используется в сочетании с комплексной реабилитационной программой,для достижения оптимального результата.
Большинство врачей согласятся, что эффективность действия инъекции, как правило, носит временный характер, обеспечивая облегчение от боли в течение отодной недели до одного года. В то же время эпидуральная инъекция может быть очень полезна для снятия острого болевого синдрома в пояснице и/или боли в ноге. Важно отметить, что инъекция может обеспечить достаточное облегчение боли, что позволит пациенту быстрее приступить к программе реабилитации, в частности, к выполнению физических упражнений. Если инъекция применяется впервые, то её эффективность может быть более длительной от трёх месяцев до одного года.
Следует отметить, что эпидуральные инъекции стероидов проводятся не только в пояснично-крестцовом отделе позвоночника, но также довольно часто они используются для облегчения боли в области шеи и грудном отделе.
Эффективность эпидуральных инъекций
Многие исследования свидетельствуют о краткосрочных преимуществах эпидуральной инъекции стероидов. Что касается данных о долгосрочной эффективности эпидуральных инъекций стероидных препаратов при поясничной боли, то вопрос продолжает оставаться предметом дискуссий. Это усугубляется отсутствием должным образом проведённых исследований.
Например, многие исследования не включают в себя обязательного использование рентгенологического контроля (флюроскопа) самой инъекции, который позволяет проверить правильность введения лекарства. Кроме того, во многих проводимых исследованиях пациенты не классифицируются в соответствии с диагнозом, что не позволяет чётко проследить эффективность метода лечения при различных патологиях позвоночника, которые симптоматически проявляются болями в пояснице.Эти методологические недостатки, как правило, затрудняют оценку результатов лечения, или делают это практически невозможным.
Несмотря на это, в большинстве исследований указывается, что более чем у 50% пациентов применение эпидуральной инъекции стероидов оказывает обезболивающий эффект и позволяет решить проблему. Исследователи также подчёркивают, что эффективность процедуры во многом зависит от профессионализма врача, выполняющего манипуляции, а также от необходимости всегда использовать рентгеноскопию для обеспечения точного размещения иглы.
Эпидуральные инъекции стероидов под рентгенологическим контролем позволяют вводить лекарство непосредственно (или очень близко) к источнику генерации боли. В отличие от этого, пероральные стероиды и обезболивающие препараты в малой концентрации попадают к месту поражения, и имеют менее сфокусированное воздействие, что, в последствии, может проявляться побочными эффектами.
Поскольку подавляющее большинство боли появляетсяв результате воспаления, эпидуральная инъекция может помочь контролировать местное воспаление способствуя «вымыванию» химических компонентов, вызывающих воспаление (белки и химические вещества)в области поражения,которые усугубляют боль.
Как работает эпидуральная блокада
Эпидуральной инъекции поставляет гормональный препарат непосредственно в эпидуральное пространство позвоночника. Чаще всего используются дополнительные компоненты – местные анестетики.
Эпидуральное пространство содержит эпидуральный жир и мелкие кровеносные сосуды, и окружает дуральный мешок. Дуральный мешок вмещает спинной мозг, нервные корешки и спинномозговую жидкость (жидкость, в которой расположены нервные корешки).
Как правило, при введении инъекции используют раствор, содержащий гормон (кортизон) с местным анестетиком (лидокаином или бупивакаин) и/или физиологический раствор.
- Гормон, как правило, вводят в качестве противовоспалительного средства. Воспаление является общим компонентом проявления болей в поясничном отделе. Гормон уменьшает воспаление, и таким образом, помогает уменьшить боль. Триамцинолона ацетонид, дексаметазон, метилпреднизолон ацетат, бетаметазон используются в качестве основных стероидных препаратов.
- Лидокаин является быстродействующим местным анестетиком, который используется для временного облегчения боли. Также может быть использован бупивакаин.
- Физиологический раствор используется для разбавления местного анестетика или как «промывочный» агент для разбавления химических или иммунологических агентов, которые способствуют развитию воспаления.
Эпидуральные инъекции часто используются для лечения корешковой боли, которая также называется ишиасом (это боль, которая исходит от места защемления нерва в поясничном отделе, иррадиируя по задней поверхности ноги или отдавая в ступню).
Медиаторы воспаления(например, вещество PLA2, арахидоновая кислота, TNF-α, IL-1, и простагландин Е2) и иммунологические посредники могут генерировать боль и связанные с этим проблемы спины, такими как грыжа межпозвонкового диска или артрит с поражением фасеточных суставов. Эти заболевания, а также многие другие, вызывают воспаление, что в свою очередь может вызвать значительное раздражение нервных корешков, ихотёчность и болезненность.
Гормоны подавляют воспалительные реакции, вызванные химическими и механическими источниками боли. Они также снижают способность иммунной системы реагировать на воспаление, связанное с повреждением нерва или ткани. Типичный иммунный ответ организма – это выработка лейкоцитов и химических веществ, чтобы защитить его от инфекций и посторонних веществ, таких как бактерии и вирусы. Ингибирование иммунного ответа с помощью эпидуральной стероидной инъекции может уменьшить боль, связанную с воспалением.
Показания к назначению эпидуральной инъекции поясничного отдела позвоночника
К основным показаниям можно отнести:
- Протрузии межпозвонковых дисков.
- Грыжа межпозвонкового диска;
- Спондилоартроз;
- Дегенеративный стеноз позвоночного канала;
- Компрессионные переломы позвонков;
При этих и многих других поражениях, которые могут вызвать боль в пояснице и/или в ногах (ишиас), эпидуральная инъекция стероидных препаратов может быть эффективным вариантом консервативного лечения.
Кто должен избегать процедуры эпидуральной инъекции стероидов
Несколько условий может помешать пациенту в проведении процедуры:
- Местные или системные инфекции
- Беременность (если используется рентгеноскопия)
- Склонность к кровотечению – пациентам, страдающим гемофилией;
- Эпидуральные инъекции гормональных препаратов также не выполняются пациентам, у которых боль может быть связана с онкологическими заболеваниями. При подозрении на опухоль, должно быть обязательно выполнено МРТ (КТ).
Инъекции можно выполнять, но с осторожностью, для пациентов с другими потенциально проблемными состояниями, такими как:
- Аллергия на вводимый раствор;
- Неконтролируемые медицинские проблемы, такие как болезнь почек, сердечная недостаточность и декомпенсированный диабет, поскольку они могут быть осложнены задержкой жидкости в организме;
- Применение высоких доз аспирина или других антитромбоцитарных препаратов (например, Кардиомагнил), поскольку они могут вызвать кровотечение во время процедуры. Эти препараты следует прекратить принимать на период проведения инъекции.
Проведение процедуры эпидуральной инъекции
Процедура эпидуральной инъекции обычно занимает от 15 до 30 минут и проводится по стандартному протоколу:
- Пациент лежит на столе с небольшой подушкой под животом. Если это положение вызывает боль, пациенту может быть позволено сидеть или лежать на боку в слегка согнутом положении.
- Участок кожи в поясничной области обрабатывается антисептиком, а затем обезболивается местным анестетиком.
- Под рентгенологическим контролем игла вводится под кожу и направляется в эпидуральное пространство. Рентгенография обеспечивает точное введение иглы в необходимое место эпидурального пространства. Как показали исследования, во многих (>30%) случаях, при проведении эпидуральной инъекции без рентген-контроля, результаты лечения оказались негативными.
- После того, как игла находится в правильном положении, вводится контраст для подтверждения положения места иглы. Затем вводится раствор гормона и локального анестетика в эпидуральное пространство. Несмотря на то, что раствор стероидного препарата вводят медленно, большинство пациентов чувствуют некоторое давление и дискомфорт из-за количества используемого раствора (который при введении инъекции может быть в диапазоне от 3 до 10 мл).
- После инъекции, перед тем, как пациент будет выписан домой он 10-20 мин находится под контролем врача.
Во время процедуры, для обеспечения комфорта пациента могут быть использованы седативные препараты. Тем не менее, седативные средства редко необходимы, поскольку эпидуральные инъекции, как правило, не вызывают значительного дискомфорта. Если все же используется седативный препарат, необходимо соблюдать некоторые меры предосторожности, в том числе пациент не должен есть или пить в течение нескольких часов до процедуры. Перед проведением процедуры пациент должен быть проинструктирован врачом для получения конкретных инструкций.
Болезненность в месте введения иглы может сохраняться в течение нескольких часов после процедуры. При сохранении болевых ощущений в области инъекции место манипуляций может быть обработано с применением льда в течение от 10 до 15 минут один или два раза в час. Кроме того, пациентам рекомендуется, как правило, соблюдать режим покоя и отдыха в течение оставшейся части дня после проведения процедуры. Привычная деятельность обычно может быть возобновлена на следующий день.Временная болезненность может сохраняться в течение нескольких дней после инъекции из-за давления жидкости, задержавшейся в зоне проведения процедуры или из-за локального химического раздражения.
Пациент должен также посоветоваться с врачом по поводу того, можно ли принимать обезболивающие (или некоторые другие лекарства) в день проведения инъекции.
Количество и частота проведения эпидуральных инъекций гормональных препаратов
Исследований, в которых бы указывалось оптимальное количество процедур и того, как часто следует проводить процедуры, на самом деле, нет. В целом, большинство врачей считает, что следует выполнять до трёх эпидуральных инъекции в год, что в среднем приравнивается к количеству инъекций кортизона, вводимых пациентам, страдающим артритом (плечевого или коленного сустава). Используются различные стратегии:
- Некоторые врачи проводят манипуляции с инъекциями равномерно в течение года;
- Другие придерживаются другого подхода, вводя 2 или 3 эпидуральных инъекции гормона в период обострения с 2-4-недельными интервалами.
Если после проведения инъекции, пациент не испытывает облегчение боли вспине или ноге, дальнейшие введение инъекции бесполезно, соответственно следует подобрать другой метод лечения.
Эффективность эпидуральных гормональных инъекций в лечении боли
Хотя обезболивающее действие эпидуральной инъекции, как правило, носит временный характер (продолжительностью от одной недели до года) эпидуральные инъекции стероида является достаточно популярным и эффективным методом лечения для многих пациентов, испытывающих боль в пояснице.
- Введение лекарства осуществляется под рентгенологическим контролем и подтверждения посредством использования контраста, более 90% пациентов избавляются благодаря этому от боли.
- Обезболивающий эффект наблюдается при использовании этого метода в лечении первичного корешкового болевого синдрома в ноге, и не менее хорошие результаты при лечении поясничной боли.
- Обезболивание и контроль, вызванные инъекциями может улучшить психическое здоровье и качество жизни пациента, свести к минимуму необходимость использования обезболивающих, и потенциально задержать или избежать хирургического вмешательства.
Успешность этого метода может варьироваться в зависимости от состояния пациента, что напрямую взаимосвязано со степенью проявления радикулярного болевого синдрома ноге:
- Недавние исследования показали, что эпидуральные инъекции гормональных препаратов в область поясничного отдела позвоночника, являются эффективными в лечении радикулита у пациентов с грыжами поясничного отдела. При этом более 85% пациентов, испытывали облегчение боли (в отличие от 18% пациентов в группе, которым проводились инъекции физиологического раствора в виде плацебо).
- Аналогичным образом было проведено исследование в группе пациентов с диагнозом — поясничный стеноз позвоночного канала, у которых проявлялись симптомы ишиалгии. В результате лечения у 75% пациентов, получавших инъекции, наблюдалось более чем 50%-ное уменьшение боли, при этом эффект лечения сохранялся в течение 1 года после проведения инъекций.
Тем не менее, на сегодняшний день сохраняется некое недоверие по поводу эффективности инъекций и уместности проведения инъекций для большинства пациентов. Как уже отмечалось ранее, большая часть противоречий порождена исследованиями, анализирующими результаты применения инъекций, где отсутствовал рентгеноскопический контроль, соответственно, обеспечение точного введения раствора гормонального препарата на уровне патологии оставалось сомнительным. Соответственно, введение инъекции в зону поражения не контролировалось, из-за чего и могли получиться плохие результаты лечения.
Скачать pdf файл — Эффективность применения эпидуральных инъекций гормональных препаратов в лечении боли пояснично-крестцового отдела позвоночника
Боль в спине. Диагностика и методы лечения боли в Диалайн
Боль в спине в подавляющем большинстве случаев сигнализирует о наличии остеохондроза или межпозвоночной грыжи. Между этими заболеваниями существует тесная причинно-следственная связь. При остеохондрозе происходит разрушение межпозвоночных дисков, что и создает условия для появления межпозвоночных грыж. Поэтому, при отсутствии качественного лечения остеохондроза, естественным следствием его развития является межпозвоночная грыжа.
Образование межпозвоночной грыжи обычно провоцируется сильной кратковременной нагрузкой на позвоночник, что способствует повышению давления внутри межпозвоночного диска. Это может быть удар в спину, падение, попытка поднять тяжелый предмет и пр. При этом ощущается «хруст», «надлом» или «щелчок в спине», после чего наступает сильная боль.
Чаще всего межпозвоночная грыжа локализуется в поясничном отделе позвоночника (межпозвоночная грыжа поясничного отдела), так как самая большая нагрузка приходится именно на этот отдел позвоночника. Развивается заболевание стремительно и с очень сильной болью.
Причиной межпозвоночной грыжи могут быть также различные нарушения обмена веществ, неправильная осанка, травмы, инфекции.
Лечение боли в спине
Если Вас беспокоит боль в спине, срочно обратитесь в клинику лечения боли Диалайн на ул. Электролесовская, 86. Здесь к проблеме остеохондроза и межпозвоночных грыж подходят профессионально и комплексно, с учетом индивидуальных потребностей пациента. Наши высококлассные специалисты-невролог, эндокринолог, ревматолог, кардиолог и др., совместными усилиями, в процессе непрерывного консилиума, найдут верное и эффективное решение даже в самых сложных случаях.
Современные методы диагностики позволяют определить точное месторасположение грыжи, ее размеры и отношение к спинному мозгу и нервам.
Лечение межпозвоночных грыж заключается, прежде всего, в лечении остеохондроза как главной ее причины, а также в устрани боли и восстановлении межпозвоночных дисков.
Методы лечения:
- Консервативные
- противовоспалительные и обезболивающие средства
- блокады и инъекции обезболивающих средств в ткани, находящиеся в непосредственной близости от грыжи
- препараты, восстанавливающие межпозвоночные диски
- физиопроцедуры, в том числе с помощью современной установки Intelect ADVANCED, а также лазеротерапия, электротерапия,магнитотерапия, УВЧ, электрофорез
- массаж
- лечебная физкультура
- Хирургическое удаление грыжи в безальтернативных случаях.
Хроническая боль в пояснице | Bauerfeind Canada
Люмбаго : Хроническая боль в пояснице
Поясничный отдел спины обеспечивает стабильность и облегчает передачу силы на нижнюю часть тела. Он позволяет выполнять сложные движения, такие как наклоны, ходьба и бег. Перенапряжение и плохая проприоцепция часто приводят к тому, что пациенты испытывают боль в пояснице, также известную как боль в пояснице.
В легких случаях целенаправленное лечение может привести к полному выздоровлению.Однако длительное пренебрежение и дегенерация могут привести к хронической боли в пояснице. Хроническая боль встречается довольно часто и затрагивает людей всех возрастов.
Причины боли в пояснице
Есть несколько факторов, которые могут вызвать боль в пояснице. Некоторые из них включают:
- Перенапряжение и стресс
- Бедный и нездоровый проприоцепция
- Недостаток упражнений и лишний вес могут привести к чрезмерной нагрузке на поясничный отдел.
- Перегрузка или выполнение физическая нагрузка высокой интенсивности активность
- Травма или несчастный случай Травма
- Люмбаго — боль в окружающих мышцах и суставах поясницы
Длительное игнорирование и дегенерация нижней части спины могут привести к хронической боли в пояснице. Иногда пациент может испытывать боль более 12 недель подряд.
Симптомы хронической боли в пояснице
Хронические болевые состояния имеют ряд симптомов в зависимости от степени дегенерации.Некоторые из наиболее часто известных симптомов включают:
- Боль в пояснице , то есть острая, колющая и сильная боль в нижнем отделе позвоночника.
- Сильно ограниченная подвижность — где может наблюдаться паралич и онемение ног, и часто становится слишком трудно вставать, что приводит к снижению качества жизни.
- Хроническая боль, длящаяся более 12 недель, приводящая к развитию стойкой боли, также называемой « воспоминание о боли », при которой симптомы дискомфорта и боли сохраняются даже после устранения основных причин.
- Напряжение мышц по всей области поясничного отдела позвоночника, придающее жесткость движению.
Рекомендуется немедленная медицинская помощь для лечения состояния и предотвращения дальнейшей дегенерации. Чем раньше будет поставлен диагноз, тем лучше прогноз.
Диагностика хронической боли в пояснице
Профессиональный практикующий врач — лучшее место для контакта для составления эффективного диагноза и плана лечения. Врач начинает с полного анамнеза пациента и физического обследования для выявления факторов стресса.Сложные технологии визуализации, включая рентгеновские снимки , компьютерную томографию и МРТ, могут использоваться для определения степени повреждения и прогрессирования боли в пояснице.
Лечение хронической боли в пояснице (боли в пояснице)
Лечение хронической боли в пояснице, направленное на устранение первопричины боли и облегчение симптомов. Эффективное руководство для подражания включает:
Изменение образа жизни на ранних стадиях заболевания может помочь замедлить прогрессирование.Избегание стрессовой деятельности, такой как физически интенсивная работа, тренировки и поднятие тяжестей, может быть эффективными мерами, которые пациент может применять в своей повседневной жизни.
Делайте перерывы для растяжки между долгими часами за столом, чтобы растянуть мышцы, а также немного избавиться от стресса. Снижение массы тела и ожирения может еще больше снизить нагрузку на спину.
-
Реабилитация и физиотерапия
Регулируемые физиотерапевтические упражнения помогают целенаправленно тренировать мышцы и являются доказанным эффективным методом лечения.Назначенные упражнения могут способствовать реорганизации мышц и являются наиболее эффективным способом обуздать болезнь. Поощрение здоровой проприоцепции и укрепление мышц спины помогает предотвратить долгосрочную дегенерацию и снимает боль в пояснице.
Обезболивающие, прописанные по рецепту, в том числе ибупрофен и панадол, часто используются для облегчения боли и дискомфорта у пациентов. В случаях воспаления в спине также рекомендуются противовоспалительные препараты, однако, как и в случае со многими другими лекарствами, может возникнуть толерантность , , когда эффективность лекарств снижается, а также другие потенциальные побочные эффекты.
Настоятельно рекомендуется обеспечить достаточную поддержку спины с помощью медицинской спинной скобы. Нацеленное сжатие и поддержка , которые обеспечивают скобы, могут помочь повысить стабильность, и активацию мышц и снизить вероятность дальнейшего повреждения. Кроме того, удобный и хорошо спроектированный ортез спины должен также снизить потребность в обезболивающих, согласно медицинским исследованиям *, на 52%, а также на 4,8 меньше больничных дней из-за боли в спине.
Ношение опоры для спины Bauerfeind, такой как LumboTrain и LumboLoc , может способствовать лечению, поскольку обеспечивает повышенную стабильность, проприоцепцию и компрессию медицинского уровня. Эту передовую технологию нельзя найти в простых неопреновых брекетах, и она оказалась более эффективной.
Оперативная хирургия рассматривается только в крайних случаях, когда симптомы не проходят и все консервативные методы лечения исчерпаны. При хронических условиях роста костей может потребоваться операция для восстановления подвижности спины.
Какой ортез для спины лучше всего помогает избавиться от хронической боли в пояснице?
Медицинские ортезы для спины могут помочь предотвратить развитие боли в пояснице, а также эффективно справиться с ней.
Ортез для спины LumboTrain от Bauerfeind включает массажную гелевую подушечку , снимающую боль в нижней части спины. Анатомически сформированный в соответствии с естественной кривизной позвоночника, LumboTrain помогает с регулировкой осанки, обеспечивает комфорт в течение всего дня.Компрессия медицинского уровня, разработанная в материале LumboTrain, улучшает кровообращение, улучшает прогноз.
Для пациентов с запущенными симптомами LumboLoc помогает выпрямить поясничный отдел позвоночника, а снимает нагрузку с позвоночных дисков . Подтяжка включает в себя индивидуально регулируемые алюминиевые стержни, которые обеспечивают нижней части спины дополнительную стабильность и поддержку. Мягкий воздухопроницаемый материал легко адаптируется к повседневным потребностям пациента.
Боль в спине? Как отличить боль в мышцах от боли в позвоночнике
10 марта Боль в спине? Как отличить боль в мышцах от боли в позвоночнике
Отправлено в 13:21
в повседневной жизни
от bodyoneadmin
Иногда, когда болит спина, трудно отличить мышечную боль от боли, исходящей от позвоночника. Выявление типа боли может помочь определить, как вы ее лечите и что может помочь лучше всего.Вот несколько советов, если ваша спина стала настоящей болью:
Вопросы о симптомах боли в спине:
Боль при движении?
Есть ли у вас боль, которая распространяется вниз по ноге или в ягодичные мышцы?
Ваша боль тупая или острая, ноющая или электрическая?
Боль в покое?
Устройство для проверки симптомов боли в спине:
Как видите, боль, вызванная мышечной проблемой, может быть похожа на боль, вызванную проблемой, связанной с позвоночником; однако обычно есть заметные различия с болью в спине.Боль в позвоночнике может быть вызвана артритом, травмой или простым износом. Это может быть связано с вашими позвонками, фасеточными суставами, дисками или какой-то комбинацией. Как правило, боль в позвоночнике немного отличается от боли в мышцах. У вас может быть более жгучая боль или боль электрического типа, или ваша боль может быть постоянной. При боли, связанной с позвоночником, вы также можете испытывать боль, которая «стреляет» по ноге или ягодицам. В зависимости от того, где находится проблема, у вас может быть боль в паху, вызванная сдавлением нерва в спине.Если у вас возникла слабость в ногах или ступнях, это серьезный признак того, что вам следует обратиться за медицинской помощью.
Мышечная проблема имеет тенденцию быть более локализованной, и часто вы знаете о ее начале. Может быть, вы перестарались на работе во дворе, или у вас начала болеть спина после игры в мяч с друзьями. Иногда боль в спине может подкрасться к вам, но вы все равно можете ощущать напряжение в мышцах спины или беспокоить вас только в определенных положениях. В зависимости от степени тяжести у вас может появиться боль в покое.Как всегда, боль в покое при любом состоянии — это знак, чтобы записаться на прием к медицинскому работнику.
При болях в спине можно попробовать покой, тепло и лед. (Если у вас есть травма или общая боль в спине после чрезмерного использования, лучше всего использовать лед в течение первых двух дней.) Если вы все еще испытываете симптомы или ваша спина не намного лучше через несколько дней, запишитесь на прием к врачу физиотерапевт, чтобы определить, с какой болью в спине вы имеете дело, и варианты лечения. Физиотерапевт оценит ваши симптомы и сможет определить вероятный источник вашей боли, а также разработает план лечения, который будет включать растяжку и укрепление.
Если ваша проблема — боль в спине, то Body One Physical Therapy — ваш ответ. Мы принадлежим и работаем на местном уровне, и три точки обслуживают Центральную Индиану: Северный Индианаполис / Кармел, Фишерс и Зайонсвилл. Наша команда заботливых, опытных физиотерапевтов работает с клиентами всех возрастов и уровней активности, и мы будем рады помочь вам снова почувствовать себя лучше. Обижены и ищете ответы? Мы предлагаем бесплатное обследование травм в каждом из наших офисов. Позвоните в Body One и узнайте, чем мы можем вам помочь.
Боль в спине — NHS
Боль в спине очень распространена и обычно проходит в течение нескольких недель или месяцев.
Боль в пояснице (люмбаго) особенно распространена, хотя ее можно почувствовать в любом месте позвоночника, от шеи до бедер.
В большинстве случаев боль не вызвана чем-либо серьезным, и со временем она обычно проходит.
Есть вещи, которые вы можете сделать, чтобы облегчить его.Но иногда боль может длиться долго или возвращаться.
Как облегчить боль в спине
Следующие советы могут помочь уменьшить боль в спине и ускорить выздоровление:
- Оставайтесь как можно более активными и старайтесь продолжать повседневную деятельность — это одна из самых важных вещей, которые вы можете делать, так как длительный отдых — это может усилить боль
- попробуйте упражнения и растяжки при боли в спине; также могут быть полезны другие занятия, такие как ходьба, плавание, йога и пилатес
- примите противовоспалительные обезболивающие, такие как ибупрофен — не забудьте проверить, безопасно ли принимать лекарство, и спросите фармацевта, если вы не уверены
- используйте компрессионные компрессы горячим или холодным способом для кратковременного облегчения — вы можете купить их в аптеке, или бутылка с горячей водой или пакет замороженных овощей, завернутый в ткань или полотенце, тоже подойдут
Хотя это может быть сложно , это помогает, если вы сохраняете оптимизм и понимаете, что ваша боль должна уменьшиться.Люди, которым удается сохранять позитивный настрой, несмотря на боль, как правило, быстрее восстанавливаются.
Получение помощи и совета
Боль в спине обычно проходит сама по себе в течение нескольких недель или месяцев, и вам, возможно, не нужно обращаться к врачу или другому медицинскому работнику.
Но лучше обратиться за помощью, если:
- боль не начнет уменьшаться в течение нескольких недель
- боль мешает вам заниматься повседневными делами
- боль очень сильная или усиливается со временем
- вы беспокоитесь о боли или изо всех сил пытаетесь справиться
Если вы обратитесь к терапевту, он спросит о ваших симптомах, осмотрит вашу спину и обсудит возможные методы лечения.
Они могут направить вас к врачу-специалисту или физиотерапевту за дополнительной помощью.
В качестве альтернативы вы можете обратиться к физиотерапевту напрямую. Некоторые физиотерапевты NHS соглашаются на прием без направления врача, или вы можете заплатить за индивидуальное лечение.
Узнайте больше о том, как получить доступ к физиотерапии.
Лечение боли в спине от специалиста
Врач общей практики, специалист или физиотерапевт могут порекомендовать дополнительное лечение, если не думают, что ваша боль улучшится с помощью одних лишь мер самопомощи.
Сюда могут входить:
- групповые занятия, на которых вас учат упражнениям для укрепления мышц и улучшения осанки
- мануальных терапевтических процедур, таких как манипуляции с позвоночником и массаж, которые обычно выполняет физиотерапевт, мануальный терапевт или остеопат
- психологическая поддержка, например когнитивно-поведенческая терапия (КПТ), которая может быть полезной частью лечения, если вы изо всех сил пытаетесь справиться с болью
Некоторые люди предпочитают обращаться к терапевту для мануальной терапии, не обращаясь к терапевту. .Если вы хотите это сделать, вам, как правило, придется заплатить за индивидуальное лечение.
Хирургия обычно рассматривается только в небольшом количестве случаев, когда боль в спине вызвана определенным заболеванием.
Причины боли в спине
Часто невозможно определить причину боли в спине. Врачи называют это неспецифической болью в спине.
Иногда боль может быть вызвана травмой, например растяжением или растяжением, но часто это происходит без видимой причины.Это очень редко вызвано чем-то серьезным.
Иногда боль в спине может быть вызвана таким заболеванием, как:
- сползание (выпадение) диска — когда хрящевой диск в позвоночнике давит на соседний нерв
- ишиас — раздражение нерва, идущего от позвоночника. таз к ступням
Эти состояния, как правило, вызывают дополнительные симптомы, такие как онемение, слабость или покалывание, и их лечат иначе, чем неспецифические боли в спине.
Предотвращение боли в спине
Трудно предотвратить боль в спине, но следующие советы могут помочь снизить ваш риск:
Когда получить немедленную медицинскую консультацию
Вы должны немедленно обратиться к терапевту или NHS 111, если у вас есть боль в спине и:
- онемение или покалывание вокруг гениталий или ягодиц
- трудности с мочеиспусканием
- потеря контроля над мочевым пузырем или кишечником — мочиться
- боль в груди
- высокая температура
- непреднамеренная потеря веса
- опухоль или деформация в спине
- не проходит после отдыха или хуже ночью
- началось после серьезной аварии, например после автомобильной аварии
- боль настолько сильна, что у вас проблемы со сном
- боль усиливается при чихании, кашле или мочеиспускании
- боль исходит от верхней части спины, между плечами, а не от нижняя часть спины
Эти проблемы могут быть признаком чего-то более серьезного, и их необходимо срочно проверить.
Последняя проверка страницы: 14 января 2020 г.
Срок следующей проверки: 14 января 2023 г.
Недопознанная причина боли в пояснице
В клинику поступила 15-летняя соревновательная гимнастка с 3-месячной историей боли в пояснице справа. Она не сообщает о каких-либо конкретных травмах, но со временем боль усиливается и не улучшается, несмотря на 2 недели отдыха. Боль усиливается при выполнении упражнений на разгибание, таких как сальто назад, сальто назад и пружина назад.Боль резкая по качеству и не распространяется по ногам. Лед, тепло и противовоспалительные препараты не помогли. Она отрицает боль в шее, хромоту, ночную боль и недержание кишечника или мочевого пузыря.
Осмотр и обследование
Физическое обследование выявляет болезненность при пальпации по средней линии на уровне L4-L5 и боль при разгибании поясницы. У пациентки также есть положительный тест на гиперэкстензию на одной ноге (аист), состоящий из боли, когда она поднимает правую ногу, сгибает бедро и колено при разгибании поясничного отдела позвоночника (рис. 1).У нее 5/5 силы в нижних конечностях с обеих сторон и симметричные рефлексы на 2/4 надколенника и глубокие ахилловы сухожилия.
Возможные этиологии боли у этого спортсмена включают механическую (мышечную) боль в спине, крестцово-подвздошную дисфункцию, грыжу поясничного диска, спондилолиз и спондилолистез (таблица). 1 Хотя механическая боль в спине наиболее вероятна, боль при разгибании у гимнастов вызывает опасения по поводу возможности спондилолиза со спондилолистезом или без него.
Тест FABER (бедро F выделено, AB проточное и E внешне R для оценки развития боли в ипсилатеральном крестцово-подвздошном суставе) может помочь оценить вовлечение крестцово-подвздошного сустава в дополнение к пальпации. и компрессия сустава.У этой гимнастки нет положительного теста FABER, что снижает вероятность дисфункции крестцово-подвздошного сустава. Грыжа диска часто вызывает боль при сгибании вперед, и у этого спортсмена боль усиливается при разгибании поясницы, что снижает вероятность грыжи диска и более тревожную возможность спондилолиза.
Первичный диагностический осмотр, включающий рентгенограммы пояснично-крестцового отдела (переднезадний [AP] и боковой вид), является нормальным, что исключает спондилолистез. Однако спондилолиз не всегда выявляется на рентгеновских снимках.Учитывая высокое подозрение на это заболевание и желание спортсмена продолжать заниматься спортом, следующим шагом будет проведение магнитно-резонансной томографии (МРТ), которая подтверждает спондилолиз правого L5 позвонка.
Что такое спондилолиз?
Наиболее частой идентифицируемой этиологией поясничной боли в спине у подростков является спондилолиз. Одно недавнее исследование выявило спондилолиз как причину у 30% спортсменов-подростков, страдающих болями в пояснице. 2 Другое исследование показало, что у 40% педиатрических пациентов, обращавшихся за оценкой по поводу боли в пояснице, был спондилолиз (у 9% учеников начальной школы, 60% учеников младших классов и 32% учеников старшей школы был спондилолиз). 3 В этом исследовании все пациенты, перенесшие спондилолиз, были спортсменами. Исследование проводилось в ортопедической клинике, но педиатры общего профиля должны учитывать эту травму у пациентов, обращающихся за обследованием по поводу боли в пояснице.
Спондилолиз — это стрессовый перелом межсуставной части позвоночника, которая является частью позвоночной кости, которая соединяется с фасеточными суставами в задней части позвоночника (рис. 2).Спондилолиз обычно вызывается хроническим стрессом, прикладываемым к поясничному отделу позвоночника, скорее всего, из-за повторяющегося гиперэкстензии и вращения поясничного отдела, которые вызывают сдвигающие и сжимающие силы на межсуставную мышцу. В небольшом количестве случаев травма может быть вызвана острым происшествием. Спондилолиз может быть односторонним или двусторонним и чаще всего наблюдается на уровне L5 (от 85% до 95% времени), а затем на уровне L4. Спондилолиз возможен, но встречается гораздо реже на более высоких уровнях поясничных позвонков.
Традиционно считалось, что такие виды спорта, как гимнастика, танцы, дайвинг, волейбол, гребля и футбол (линейные судьи) представляют высокий риск спондилолиза. Однако недавнее исследование неэлитных спортсменов показало, что бейсбол, футбол и баскетбол наиболее распространены среди мужчин, тогда как гимнастика, оркестр и софтбол наиболее распространены среди женщин. 2 Другое недавнее исследование в Нью-Йорке показало, что футбол, баскетбол, лакросс, бейсбол, теннис и футбол являются видами спорта, наиболее связанными со спондилолизом. 4 Важно учитывать виды спорта, общие для данной географической области. 2 В целом у спортсменов-подростков с болями в спине более высокая распространенность спондилолиза по сравнению с не спортсменами. 5
Всплеск роста у подростков является частым фактором развития этой травмы, поскольку увеличение скорости роста создает дополнительную нагрузку на позвоночник во время упражнений на разгибание. Деформации позвоночника, такие как кифоз и оккультная расщелина позвоночника, также связаны со спондилолизом.Узкие подколенные сухожилия, а также слабость ягодичных и поясничных разгибателей могут увеличить риск этого состояния.
Спондилолистез — потенциальное осложнение спондилолиза (рис. 3). Это происходит при двустороннем спондилолизе с перемещением (смещением) 1 позвонка кпереди. Спондилолистезы классифицируются в зависимости от степени смещения ширины тела позвонка. Спондилолистез 1 степени является наиболее распространенным и наименее тяжелым, при этом соскальзывание составляет менее 25% ширины тела позвонка.2 степень — от 25% до 50%; степень 3 составляет от 50% до 75%; и степень 4 — смещение более 75% ширины тела позвонка.
Пациенты со спондилолизом могут жаловаться на срединную или боковую боль в спине, которая обычно усиливается при растяжении. Жалобы на онемение, покалывание или хромоту возникают редко, но они могут возникать при наличии и прогрессировании спондилолистеза с поражением спинного мозга.
Диагностическая оценка
Врач первичной медико-санитарной помощи должен оценить наличие каких-либо «красных флажков», которые могут вызвать опасения по поводу злокачественности или другой тревожной этиологии, требующей дальнейшего обследования.Красные флажки будут включать симптомы, начинающиеся в возрасте до 4 лет; ночная боль; недержание кишечника или мочевого пузыря; жар; потеря веса; история злокачественных новообразований; или сильная и усиливающаяся боль.
Пока ни один из этих факторов не присутствует, соответствующее начальное обследование состоит из передних и боковых рентгенограмм (рис. 4). 6 Рентгенограммы могут показать или не показать наличие спондилолиза. Однако при боковой проекции оценивается наличие спондилолистеза, что указывает на двусторонний спондилолиз.Раньше для поиска признака «Скотти дог» рекомендовали рентгенограммы поясничного отдела позвоночника под углом. Однако эти взгляды обычно бесполезны, поскольку они могут быть нормальными даже при наличии спондилолиза. Учитывая дополнительное облучение без добавленной стоимости, 7 эти наклонные изображения обычно больше не получаются.
Если рентгенограммы полностью нормальны и есть высокое клиническое подозрение на спондилолиз, целесообразно рассмотреть возможность начала лечения, которое включает длительный отдых и физиотерапию.Многие спортсмены стремятся вернуться в спорт, и определение точного диагноза с помощью расширенной визуализации может оказаться полезным. Существуют различные практики в выборе расширенной диагностической визуализации. Варианты включают МРТ, компьютерную томографию (КТ), сцинтиграфию костей и однофотонную эмиссионную компьютерную томографию.
Компьютерная томография — лучший способ визуализации костей, она считается золотым стандартом диагностики спондилолиза. Однако МРТ становится все более популярной из-за отсутствия сопутствующего излучения. 8 Dhouib и его коллеги обнаружили, что МРТ имеет чувствительность 81% и специфичность 99%. 9 Хотя типичные протоколы МРТ обычно ориентированы на оценку патологии диска, которая чаще встречается у взрослого населения, протокол, который включает тонкие косые последовательности, может быть полезен для визуализации межсуставной части сустава, чтобы помочь оценить наличие спондилолиза. в этом месте (рисунок 5). Возможно, будет полезно обсудить наиболее подходящий для пациента тест с местным радиологом.
Протоколы лечения
Лечение спондилолиза обычно очень успешно при консервативном лечении. Краеугольными камнями начального лечения являются отдых, изменение активности, физиотерапия и постепенное возвращение к активности, когда у спортсмена нет боли. Физическая терапия может помочь устранить негибкость нижних конечностей и слабость ядра. Один из подходов может заключаться в том, чтобы подождать, пока боль спортсмена не уменьшится, чтобы начать физиотерапию. Однако недавнее исследование показало, что раннее начало физиотерапии может сократить время до возвращения в спорт в среднем на 25 дней. 10
Некоторые медицинские работники могут помещать спортсменов в бандажи для иммобилизации позвоночника, чтобы способствовать заживлению костей, но есть опасения по поводу дальнейшего ослабления мышц живота и кора при длительной иммобилизации. Обсуждается использование корсетов при лечении спондилолиза. Тем не менее, скобы можно использовать, чтобы уменьшить боль, обеспечить заживление костей и сделать пациента более комфортным при таких занятиях, как длительное сидение в школе. Заживление костей не обязательно для разрешения симптомов, так как у многих спортсменов может быть заживление фиброзных тканей, и они все равно смогут успешно вернуться в спорт без боли. 11 Возвращение в спорт обычно достигается в течение 3–6 месяцев, после того как спортсмен постепенно добавил упражнения на разгибание спины и сможет заниматься спортом без болей в спине.
Осложнения включают развитие спондилолистеза при двустороннем спондилолизе. Существует небольшой риск прогрессирования, который наиболее высок во время всплеска роста в подростковом возрасте, который обычно происходит до зрелости скелета. Направление к хирургу-позвоночнику следует направлять при спондилолистезе выше 2 степени, значительном изменении степени спондилолистеза или стойких симптомах в течение более 6 месяцев, несмотря на консервативное лечение и соблюдение режима лечения (рис. 6).Развитие неврологических симптомов, таких как прогрессирующая радикулопатия и синдром конского хвоста, требует срочного обращения к хирургу-позвоночнику.
Прогноз для пациента
Когда спортсмены-подростки жалуются на боль в пояснице, усиливающуюся при физической нагрузке, высокий индекс подозрения на спондилолиз. При тщательном рассмотрении следует учитывать соответствующее дальнейшее обследование с диагностической визуализацией и курс лечения, краеугольными камнями которого являются отдых, физиотерапия и постепенное возвращение к активности.
Большинство пациентов хорошо переносят консервативное лечение, особенно в краткосрочной перспективе. Из небольшой группы элитных хоккеистов-мужчин 96% смогли вернуться к игре на элитном уровне со средним возвращением к игре через 8 недель. 12 В другом исследовании, в котором ретроспективный обзор с последующим телефонным наблюдением показал, что большинство пациентов (67%) могут вернуться к своему предыдущему уровню занятий спортом или выше, однако 45% пациентов сообщили о рецидиве симптомов в течение длительного периода времени. срок наблюдения и 34% потребовалось лечение. 10
Нет никаких доказательств того, что занятия спортом увеличивают вероятность прогрессирования спондилолистеза.
Каталожный номер:
1. Kraft DE. Поясничный и грудной отделы позвоночника. В: Совет по спортивной медицине Американской академии педиатрии, Американская академия хирургов-ортопедов; Харрис SS, Андерсон SJ ред. Уход за юным атлетом . 2 -й изд. Деревня Элк-Гроув, Иллинойс: Американская академия педиатрии. 2009: 331-342.
2.Селхорст М., Фишер А., Макдональд Дж. Распространенность спондилолиза у спортсменов-подростков с симптомами: оценка спортивного риска у неэлитных спортсменов. Clin J Sport Med . 14 ноября 2017 года. Epub выходит в печать.
3. Нитта А., Сакаи Т., Года Й и др. Распространенность симптоматического поясничного спондилолиза у детей. Ортопедия . 2016; 39 (3): e434-e437.
4. Ладенхаф Х.Н., Фабрикант П.Д., Гроссман Э., Видманн Р.Ф., Грин Д.В. Занятия спортом у детей с симптоматическим спондилолизом в районе Нью-Йорка. Медико-спортивные упражнения . 2013; 45 (10): 1971-1974.
5. Schroeder GD, LaBella CR, Mendoza M, et al. Роль интенсивных занятий спортом на структурные аномалии поясницы у пациентов подросткового возраста с симптоматической болью в пояснице. Eur Spine J . 2016; 25 (9): 2842-2848.
6. Тофте Дж. Н., Карли Т. Л., Холте А. Дж., Ситтон С. Е., Вайнштейн С. Л.. Визуализирующий детский спондилолиз: системный обзор. Позвоночник (Phila PA 1976) . 2017; 42 (10): 777-782.
7. Бек Н.А., Миллер Р., Болдуин К. и др.Увеличивают ли косые взгляды ценность в диагностике спондилолиза у подростков? J Bone Joint Surg Am . 2013; 95 (10): e65.
8. Ledonio CG, Burton DC, Crawford CH 3 rd , et al. Текущие данные о методах диагностической визуализации для поясничного спондилолиза у детей: отчет Комитета доказательной медицины Общества исследования сколиоза. Дерформа позвоночника . 2017; 5 (2): 97-101.
9. Дуиб А., Табард-Фужер А., Ханкинет С., Дейер Р. Диагностическая точность МРТ для прямой визуализации дефекта поясничного отдела у детей и молодых людей: системный обзор и метаанализ. Eur Spine J . 23 сентября 2017 года. Epub выходит в печать.
10. Селхорст М., Фишер А., Графт К. и др. Долгосрочные клинические исходы и факторы, предсказывающие плохой прогноз у спортсменов после диагноза острого спондолиза: ретроспективный обзор с последующим телефонным разговором. Дж. Ортоп Спорт Физ Тер . 2016; 46 (12): 1029-1036.
11. Klein G, Mehlman CT, McCarty M. Неоперативное лечение спондоллеза и спондилолистеза I степени у детей и молодых людей: метаанализ обсервационных исследований. Дж Педиатр Ортоп . 2009; 29 (2): 146-156.
12. Дональдсон ЛД. Спондилолиз у хоккеистов юношеской элиты. Спортивное здоровье . 2014; 6 (4): 356-359.
Боль в пояснице | UW Orthopaedics and Sports Medicine, Сиэтл
Это диск соскользнул? Защемление нерва? Ишиас? Боль в ноге может возникать из-за защемления нерва в нижней части спины
Отредактировано Spine Team
Последнее обновление: 31 декабря 2009 г.
Обзор
Основы поясничного радикулита
Боль в пояснице может быть вызвана грыжей диска, артритом фасеточного сустава, врожденным сужением позвоночного канала и другими состояниями.У некоторых пациентов возникают боли в спине, которые также связаны с болью и / или другими симптомами в ногах.
Поясничный радикулит — это воспаление или раздражение нервного корешка в нижней части позвоночника. Часто это происходит из-за грыжи или выпадения межпозвоночного диска, прижимающегося к нерву в том месте, где нерв входит в позвоночный столб. Артрит фасеточных суставов позвоночника также может привести к раздражению нервных корешков.
Сдавливание или раздражение вызывает боль, которая распространяется через усики нерва в спине пациента и вниз по ноге.
Поясничный радикулит может поражать нервы, отходящие от каждой стороны пяти поясничных позвонков, а также один нерв, отходящий от крестца. Эти нервы иннервируют все мышцы ног, а также передают ощущения от ног к мозгу.
Пациенты часто описывают резкую и жгучую или тупую и ноющую боль, которая может проходить через ягодичную мышцу до бедра, голени и стопы. По мере ухудшения симптомов пациент может также испытывать слабость, онемение и покалывание в ногах.
Немедленная медицинская помощь
Необходима немедленная медицинская помощь, если боль и онемение в спине сопровождается одним из следующих факторов:
- потеря контроля над кишечником или мочевым пузырем
- новая или усиливающаяся слабость или онемение одной или обеих ног
- Боль в спине от падения или травмы
Пациенты, у которых возникает боль в спине, связанная с лихорадкой, которая нарушает сон пациента или вызывает падение, должны быть обследованы врачом.
Факты и мифы
Боль в ноге, которая возникает в спине, часто называют «радикулитом», но это неправильное название, поскольку ишиас относится именно к седалищному нерву. Ишиас описывает боль в задней части бедра, задней части голени и стопе — Путь распространения нервных корешков S1. Ишиас может быть наиболее частым проявлением радикулита, но не единственным, так как могут быть вовлечены и другие нервные корешки (от позвонков L1-5) в поясничной области.
Симптомы и диагностика
Прогноз
Боль в спине, включая поясничный радикулит, может быть острой или хронической. Если симптомы носят хронический характер, боль у пациента может усиливаться и уменьшаться нерегулярно.
Пациенты с нормальным неврологическим обследованием (функция нервов и рефлексы) и пациенты с неврологическим дефицитом — слабость, потеря чувствительности, потеря контроля над кишечником или мочевым пузырем — могут иметь одинаковый уровень боли.
Раннее лечение боли в спине, вскоре после того, как она впервые возникла, обычно улучшает способность управлять заболеванием и оптимизировать функции.Более длительное ожидание лечения может привести к более длительному и сложному лечению.
Летальность
Поясничный радикулит (воспаление нервного корешка в нижней части позвоночника, вызывающее боль, покалывание, онемение или жжение в спине и ногах) сам по себе не смертельно. Если бы пациент проигнорировал признаки, требующие немедленной медицинской помощи — потерю контроля над кишечником или мочевым пузырем, боль в спине в результате падения или другой травмы, или онемение одной или обеих ног — эти симптомы могли бы прогрессировать и способствовать параличу пациента.
Боль
Поясничный радикулит может вызывать боль, покалывание, онемение или жжение в спине и ногах. Симптомы могут варьироваться от легких до тяжелых в течение нескольких часов, дней или дольше. Боль может колебаться в зависимости от физического положения пациента (сидя, стоя, лежа) и активности.
Пациенты обычно могут выполнять повседневные задачи и справляться с дискомфортом с помощью физиотерапевтических, противовоспалительных и других обезболивающих, а также эпидуральных инъекций стероидов.
Ослабление
Поясничный радикулит (воспаление нервного корешка в нижней части позвоночника, вызывающее боль, покалывание, онемение или жжение в спине и ногах) обычно не изнуряет. Пациенты обычно могут выполнять повседневные задачи и справляться с дискомфортом с помощью комбинации физиотерапии, противовоспалительных и других обезболивающих и инъекций стероидов.
Излечимость
Да, это излечимо с помощью физиотерапии, пероральных препаратов, эпидуральных инъекций стероидов (инъекций кортизона) в позвоночник и, иногда, хирургического вмешательства.
Фертильность и беременность
Поясничный радикулит (воспаление нервного корешка в нижней части позвоночника, вызывающее боль, покалывание, онемение или жжение в спине и ногах) не должен влиять на способность пациента иметь детей или забеременеть.
Независимость
Поясничный радикулит (воспаление нервного корешка в нижней части позвоночника, вызывающее боль, покалывание, онемение или жжение в спине и ногах) может во время эпизодов острой боли снизить независимость пациента.Например, может оказаться слишком болезненным попытаться управлять автомобилем со сцеплением или пройти значительные расстояния. Такие задачи, как вывоз мусора или перенос продуктов, могут быть временами трудными или невозможными, но обычно пациенты не теряют силы надолго.
Мобильность
Пациенты с поясничным радикулитом (воспаление нервного корешка в нижней части позвоночника, вызывающее боль, покалывание, онемение или жжение в спине и ногах) могут испытывать снижение подвижности во время эпизодов острой боли, но, как правило, это не оказывает длительного воздействия. на подвижность пациента.
Ежедневная деятельность
Периодически и во время периодов острой боли поясничный радикулит (воспаление нервного корешка в нижней части позвоночника, вызывающее боль, покалывание, онемение или жжение в спине и ногах) может снизить способность пациента участвовать в домашних делах и другие занятия. Например, такие задачи, как вывоз мусора или перенос продуктов, могут потребовать помощи, и пациентам может потребоваться изменить свою физическую активность. Однако обычно эти модификации активности не происходят для расширенных диапазонов.
Энергия
Косвенно поясничный радикулит (воспаление нервного корешка в нижней части позвоночника, вызывающее боль, покалывание, онемение или жжение в спине и ногах) может способствовать утомляемости или метаболическим изменениям. Например, когда боль вызывает плохой ночной сон или неспособность пациента заниматься спортом в течение нескольких дней приводит к летаргии, радикулит может быть косвенной причиной.
Диета
Радикулит (воспаление нервного корешка в нижней части позвоночника, вызывающее боль, покалывание, онемение или жжение в спине и ногах) обычно не коррелирует с диетой пациента.Однако избыточный вес может способствовать появлению болей в спине; например, лишний вес может вызвать у человека боль в коленях, и, как следствие, изменение походки может отрицательно повлиять на позвоночник. В таких случаях или если избыточный вес способствует болям в спине, изменение диеты в сочетании с упражнениями может принести пользу пациенту.
Отношения
Поясничный радикулит (воспаление нервного корешка в нижней части позвоночника, вызывающее боль, покалывание, онемение или жжение в спине и ногах) вряд ли будет иметь прямое влияние на отношения, хотя он может повлиять на поведение человека или уровень его активности. — и тем самым повлиять на отношения с другими людьми.
Заболеваемость
Исследования показывают, что почти 90 процентов взрослых людей в какой-то момент жизни испытывают боли в спине. Острая боль в пояснице — одна из наиболее частых причин посещения врача.
Травма, вызывающая грыжу межпозвоночного диска, может случиться в любом возрасте. Радикулит (воспаление нервного корешка в нижней части позвоночника, вызывающее боль, покалывание, онемение или жжение в спине и ногах), вызванный артритом фасеточных суставов, более типичен для пожилых людей (см. Видео: Позвоночник: хирургия стареющего позвоночника. ).В равной степени подвержены риску мужчины и женщины, а также люди, занимающиеся спортом и не занимающиеся спортом.
У людей может быть поражение нервных корешков или межпозвоночная грыжа, но симптомы радикулита не проявляются.
Приобретение
Поясничный радикулит (воспаление нервного корешка в нижней части позвоночника, вызывающее боль, покалывание, онемение или жжение в спине и ногах) приобретается одним из двух способов:
- в результате деформации или травмы, которая вызывает грыжу или выпадение межпозвоночного диска между позвонками;
- артритом, возникающим в фасеточных суставах, выступающих с обеих сторон позвонков.Это позволяет вашей спине делать контролируемые повороты и повороты.
Генетика
Генетика может предрасполагать людей к артриту, и исследования показали, что генетика играет роль в развитии межпозвоночной грыжи. Стеноз, который может быть приобретенным или унаследованным сужением позвоночника, также может оказывать давление на нервы, вызывая радикулит (воспаление нервного корешка в нижней части позвоночника, вызывающее боль, покалывание, онемение или жжение в спине и ногах) .
Коммуникабельность
Человек не может заразиться поясничным радикулитом (воспалением нервного корешка в нижней части позвоночника, вызывающим боль, покалывание, онемение или жжение в спине и ногах) от кого-то другого.
Факторы риска, связанные с образом жизни
Любой человек может получить травму спины, которая может вызвать грыжу межпозвоночного диска.
Среди физически активных людей те, кто занимается контактными видами спорта, подвергаются повышенному риску повреждения позвоночника.Кроме того, люди, деятельность которых приводит к формированию сильных мышц передней и задней части ног (например, бегуны, велосипедисты), иногда имеют неравномерно развитые мышцы, которые способствуют боковому движению (например, баскетбол, футбол). Эти биомеханические дисбалансы могут быть ключевым компонентом боли в спине.
И наоборот, людям, ведущим малоподвижный образ жизни, может не хватать мышечной поддержки, которая помогала бы им предотвратить травмы позвоночника.
Подъем, сгибание, скручивание и вибрация всего тела на рабочем месте могут быть связаны с повышенной вероятностью неспецифической боли в пояснице, но более убедительные данные свидетельствуют о том, что психосоциальные переменные, такие как депрессия, неудовлетворенность работой и физические травмы, не связаны с работой играют большую роль в сообщениях пациентов о болях в спине.
Кроме того, исследования показывают связь между болью в пояснице и курением — возможно, потому, что курение замедляет заживление тканей в организме.
Факторы риска травм и травм
Поясничный радикулит (воспаление нервного корешка в нижней части позвоночника, вызывающее боль, покалывание, онемение или жжение в спине и ногах) часто возникает в результате травмы или травмы, которая вызывает грыжу или выпадение межпозвоночного диска. Простое действие или задача, требующая скручивания и подъема, также может вызвать болезненное событие.
Профилактика
У врачей есть рекомендации по профилактике, которые включают физиотерапию и упражнения для укрепления основных мышц, таких как брюшной пресс и косые мышцы живота, а также постоянную бдительность в отношении положения тела и коррекции биомеханики, чтобы избежать травм позвоночника.
Анатомия
Боль может отдавать в спину, ягодицы, бедро, голень и ступню.
Начальные симптомы
Обычно боль в спине, тупая или острая, является первым признаком поясничного радикулита.Его степень тяжести может варьироваться от легкой до острой. Онемение и покалывание также появляются в ногах и ступнях.
Симптомы
Симптомы радикулита у разных пациентов различаются в зависимости от пораженного нервного корешка. У некоторых пациентов может возникнуть онемение большого пальца ноги и стопы, у других — боль в бедре, ягодицах и других местах или над ними. Боль может быть колющей и острой или тупой. Пациентам может быть трудно чувствовать себя комфортно в положении лежа, сидя, при ходьбе и т. Д.
Прогресс
По мере продолжения раздражения нервных корешков пациенты могут испытывать изменение интенсивности, частоты или характера боли. Симптомы (боль, онемение, покалывание) могут со временем ухудшаться или выходить на плато, с которым пациент может справиться.
Вторичные эффекты
Поясничный радикулит может повлиять на способность человека спать спокойно, поэтому он может стать более уставшим и вялым в периоды острой боли. Это может привести к тому, что они будут отсутствовать на работе или уменьшить участие в занятиях, доставляющих им радость.Боль может повлиять на характер человека, заставляя его чувствовать грусть, разочарование или гнев. Таким образом, поясничный радикулит может повлиять на отношения человека.
Состояние с похожими симптомами
Некоторые состояния имеют симптомы, похожие на поясничный радикулит (воспаление нервного корешка в нижней части позвоночника, вызывающее боль, покалывание, онемение или жжение в спине и ногах). Вне позвоночника боль пациента может быть вызвана воспалением тазобедренного сустава или крестцово-подвздошного сустава.Онемение и покалывание в ногах и ступнях могут быть следствием периферической невропатии, вызванной диабетом или заболеванием щитовидной железы. Напряженная мышца, например ягодичная или грушевидная, может вызвать боль в пояснице, ягодицах и ногах.
Метастатический рак позвоночника, возможно, как опухоль мягких тканей, также может вызывать региональную боль. Кроме того, боль в спине может возникать в области живота или таза.
Причины
Раздражение нервного корешка любого из пяти пояснично-позвоночных нервов или крестцовых нервов может привести к радикулиту.Раздражение нерва обычно вызывается грыжей или выпадением межпозвоночного диска, артритом фасеточных суставов в этой области позвоночника или сужением поясничного отдела позвоночника, что называется стенозом.
Эффекты
Симптомы радикулита (воспаление нервного корешка в нижней части позвоночника, вызывающее боль, покалывание, онемение или жжение в спине и ногах) различаются у разных пациентов в зависимости от того, какой из шести пояснично-крестцовых нервных корешков раздражен. У некоторых пациентов может возникнуть онемение большого пальца ноги и стопы, у других — боль в бедре, ягодицах и других местах или над ними.Боль может быть колющей и острой или тупой. Пациентам бывает трудно чувствовать себя комфортно в лежачем положении.
Игнорирование симптомов может привести к изменению их частоты, интенсивности или характера.
Диагностика
Сбор анамнеза и тщательное физическое обследование — первый шаг в диагностике поясничного радикулита (воспаление нервного корешка в нижней части позвоночника, вызывающее боль, покалывание, онемение или жжение в спине и ногах). В некоторых случаях могут потребоваться дополнительные тесты, такие как рентген или магнитно-резонансная томография (МРТ), но они показаны не каждому пациенту.В определенных ситуациях также могут быть полезны нервные пробы (электродиагностика) и лабораторные исследования.
Диагностические тесты
Полный анамнез и тщательное физическое обследование — первый шаг в диагностике. В некоторых случаях могут потребоваться дополнительные тесты, такие как рентген или магнитно-резонансная томография (МРТ), но они показаны не каждому пациенту.
Другая диагностика может включать электромиографию (ЭМГ) и исследование нервной проводимости, чтобы точно определить причину слабости или покалывания / онемения в ноге (ногах).
Нечасто необходимы лабораторные исследования для пациентов, симптомы которых могут иметь ревматологические причины.
Эффекты
Диагностика стимуляции нервов с помощью ЭМГ может быть неудобной для некоторых пациентов, поскольку она включает в себя игольчатый электрод и стимуляцию нервов. Пациентам, страдающим клаустрофобией, может быть неудобно делать МРТ, поскольку для этого нужно находиться внутри большой трубчатой структуры.
Бригада здравоохранения
Поясничный радикулит (воспаление нервного корешка в нижней части позвоночника, вызывающее боль, покалывание, онемение или жжение в спине и ногах) может быть диагностирован лечащим врачом, специалистом по спорту и позвоночнику, физиотерапевтом (врачом PM&R). ), ревматолог или хирург-ортопед.
При подозрении на причины, выходящие за пределы диапазона, связанного с радикулитом, можно обратиться за консультацией к специалистам в области неврологии, сосудистых заболеваний, онкологии и других областях.
В поисках врача
Обычно специалисты-ортопеды и специалисты в области позвоночника обладают наибольшим опытом в лечении поясничного радикулита; этих специалистов часто можно найти через веб-сайт Американской академии физической медицины и реабилитации, веб-сайт Американской академии хирургов-ортопедов, медицинские школы университетов, медицинские или ортопедические организации округа или штата.
Лечение
Варианты лечения поясничного радикулита варьируются от обезболивания с помощью противовоспалительных препаратов до репаративной хирургии
Симптомы можно улучшить с помощью относительного отдыха и изменения образа жизни, обучения, приема пероральных препаратов и физиотерапии. Обычные пероральные препараты включают противовоспалительные средства, такие как ибупрофен и напроксен, ацетаминофен для снятия боли и такие соединения, как габапентин и нортриптилин, которые также можно использовать для снятия боли и сна.
Инъекции стероидов могут быть показаны, когда другие методы лечения неэффективны, или использоваться в сочетании с этими другими видами лечения.
Инъекции стероидов обычно выполняются под рентгенологическим (рентгеноскопическим) контролем. Стероид, очень мощное противовоспалительное средство, направляется в эпидуральное пространство вокруг определенного нервного корешка, который сдавливается или раздражается. Цель инъекции — уменьшить воспаление как можно более прямым способом. Это обычно уменьшает боль пациента и способствует восстановлению функции.Это улучшит способность пациента участвовать в других курсах лечения.
Пациентам, которые принимают прописанные препараты для разжижения крови, страдают нарушениями свертываемости крови, аллергией на контрастный краситель или имеют активные инфекции, следует проконсультироваться со своим врачом, прежде чем рассматривать эту процедуру.
Физиотерапия также может помочь улучшить биомеханику пациентов и укрепить основные мышцы. Также можно рассмотреть возможность иглоукалывания и других дополнительных методов лечения.
Сильная боль и неврологическая деградация после более консервативного лечения являются показаниями к хирургическому вмешательству.Хирург определит местоположение и причину сдавленного нерва и постарается уменьшить или устранить это давление. (См. Видео: Особые показания к хирургии позвоночника.)
Самоуправление
Пациенты могут скорректировать повседневную работу и / или уменьшить участие в занятиях, которые вызывают или усугубляют дискомфорт при поясничном радикулите (воспаление нервного корешка в нижней части позвоночника, вызывающее боль, покалывание, онемение или жжение в спине и ногах).
Если определенные позы более болезненны, исследуйте изменения позы, которые могут принести облегчение. Физическая терапия — чтобы освоить управляемую программу растяжки и физических упражнений в домашних условиях — может быть очень полезной для уменьшения болезненных ощущений; программы наиболее эффективны, если пациент старательно поддерживает программу, находясь дома, отдельно от физиотерапевта.
Бригада здравоохранения
Лечащий врач, нехирургические специалисты в области спорта и позвоночника, хирурги-ортопеды и физиотерапевты — все могут помочь в лечении поясничного радикулита (воспаление нервного корешка в нижней части позвоночника, вызывающее боль, покалывание, онемение или жжение в спине и ногах. ).
Боль и усталость
Ацетаминофен, аспирин и другие нестероидные противовоспалительные препараты могут использоваться для облегчения боли при поясничном радикулите, но обычно следует избегать приема наркотиков. Более высокий уровень боли можно уменьшить с помощью инъекций стероидов, но количество инъекций в год ограничено.
Можно попробовать устройство TENS (чрескожный электрический стимулятор нервов) или биологическую обратную связь. Устройство TENS — это небольшое устройство с батарейным питанием, которое снимает боль, блокируя нервные импульсы.Биологическая обратная связь — это метод, который помогает контролировать боль, кровоток и температуру кожи.
Медитации, гипнозу и другим можно научиться у психолога, специализирующегося на лечении боли.
Диета
Радикулит (воспаление нервного корешка в нижней части позвоночника, вызывающее боль, покалывание, онемение или жжение в спине и ногах) обычно не коррелирует с диетой пациента. Однако избыточный вес может способствовать появлению болей в спине; например, лишний вес может вызвать у человека боль в коленях, и, как следствие, изменение походки может отрицательно повлиять на позвоночник.В таких случаях или если избыточный вес вызывает боль в спине, изменение диеты в сочетании с упражнениями может принести пользу пациенту.
Физкультура и терапия
Осмотр врача и лабораторные анализы помогут врачу определить подходящее время для пациента, чтобы начать программу упражнений.
Физическая терапия может помочь улучшить биомеханику пациентов и укрепить основные мышцы, которые лучше поддерживают позвоночник и контроль над верхней частью тела человека. Включение программы растяжки с широким диапазоном движений и укрепляющих упражнений в повседневный распорядок дня может быть очень полезным для уменьшения болезненных событий; такие программы наиболее эффективны, если пациент прилежно ведет себя дома, не считая посещения физиотерапевта.
Пациенты могут скорректировать повседневную работу и / или уменьшить участие в деятельности, которая вызывает или усугубляет боль. Если определенные позы более болезненны, попробуйте другие позы, которые могут принести облегчение.
Также можно рассмотреть иглоукалывание и другие дополнительные методы лечения.
Лекарства
Если боль в спине не снимается с помощью других средств лечения, могут быть назначены лекарства. Выбор лекарства зависит от боли в спине. Например, обезболивающие могут помочь обезболить.Если боль в спине вызвана артритом, могут быть прописаны лекарства для уменьшения воспаления, а также боли в спине. Чаще всего назначают нестероидные противовоспалительные препараты, такие как аспирин и ибупрофен.
Люди, принимающие лекарства от боли в спине, должны задавать своему врачу или фармацевту такие вопросы, как перечисленные ниже:
- Что будет делать лекарство?
- Сколько времени пройдет, прежде чем я увижу результаты?
- Как называется лекарство? Есть ли универсальный бренд?
- Есть ли побочные эффекты, о которых мне следует знать?
- Как мне принимать лекарство (т.е. до или после еды, с едой или без и т. д.)?
- Как часто мне следует принимать лекарство?
- Что мне делать, если я забыл принять дозу в указанное время?
Люди, принимающие лекарства от боли в спине, также должны сообщить своим врачам, принимают ли они другие лекарства. Иногда некоторые лекарства нельзя принимать вместе.
Хирургический
Часто хирургическое вмешательство может эффективно лечить тяжелые случаи поясничного радикулита, когда боль и нестабильность или другие симптомы, такие как потеря контроля над кишечником или мочевым пузырем, сохраняются или ухудшаются, несмотря на нехирургическое лечение.
Совместная аспирация
Совместная аспирация — это процесс удаления некоторого количества жидкости из больного сустава (суставов). Не показано для лечения поясничного радикулита. Инъекции противовоспалительных стероидов могут быть эффективным обезболивающим, но не изменят физиологические структуры, вызывающие боль.
Шины или скобы
Ни шины, ни скобы не показаны для лечения поясничного радикулита.
Альтернативные средства правовой защиты
Можно рассмотреть возможность применения иглоукалывания и других дополнительных методов лечения.Техники релаксации, такие как медитация, визуальные образы, прогрессивное расслабление мышц, йога или биологическая обратная связь, также могут быть полезны людям с поясничным радикулитом (воспаление нервного корешка в нижней части позвоночника, вызывающее боль, покалывание, онемение или жжение в позвоночнике). спина и ноги).
Социальные воздействия
Любое хроническое болевое состояние может иметь психологическое воздействие на пациентов. Разочарование из-за преждевременных приступов боли может заставить пациентов отказаться от участия в общественной деятельности и / или вызвать гнев и депрессию.Ограниченное участие в физических нагрузках может способствовать увеличению веса.
Однако лечение хронической боли с помощью программы упражнений, растяжки и обезболивающих, а также методов релаксации может помочь пациенту сохранять более активную роль в социальных возможностях. Выявление этого состояния на ранней стадии может дать пациентам больше шансов справиться со своими симптомами в долгосрочной перспективе.
Долгосрочное управление
Многие пациенты могут самостоятельно контролировать свою боль и другие симптомы радикулита, справляясь с помощью лекарств, физиотерапии и других методов лечения, и посещать врача, когда их симптомы заметно меняются или ухудшаются с течением времени.
Стратегии выживания
Пациенты, которые сообщают о симптомах поясничного радикулита (боль, покалывание, онемение или жжение в спине и ногах) на ранней стадии, могут дать себе больше шансов справиться со своими симптомами в долгосрочной перспективе. Программа упражнений, растяжек и обезболивающих, а также техники релаксации часто могут помочь пациенту уменьшить боль и сохранить более активную роль в социальных возможностях. Кроме того, пациенты и их семьи должны быть проинформированы об этом состоянии, изучая методы лечения, которые помогли другим пациентам.Пациентам может быть полезно поговорить с квалифицированным психологом.
Обращение за помощью
Людям с поясничным радикулитом (воспаление нервного корешка в нижней части позвоночника, вызывающее боль, покалывание, онемение или жжение в спине и ногах) следует узнать как можно больше о болезни и способах борьбы с ней. Иногда разговор с членом семьи или другом может оказать столь необходимую эмоциональную поддержку. Работа с консультантом, психологом или социальным работником помогает некоторым людям с поясничным радикулитом развить лучшие навыки преодоления трудностей.
Работа
Большинство людей с поясничным радикулитом (воспаление нервного корешка в нижней части позвоночника, вызывающее боль, покалывание, онемение или жжение в спине и ногах) могут продолжать работать. Врачи и руководители должны быть в состоянии помочь людям внести любые необходимые изменения, которые облегчат симптомы. Это может включать в себя эргономическую оценку и настройку рабочей области или сокращение времени, затрачиваемого на выполнение определенных задач; иногда даже напоминание об изменении позы (напр.g., встаньте и потянитесь, сделайте небольшую прогулку) каждый час или около того может помочь.
Эрготерапевт также может помочь найти способы изменить деятельность или предложить модификации инструментов, чтобы уменьшить нагрузку на позвоночник.
Исследование состояния
Медицинские исследователи продолжают узнавать больше о нервной боли, исходящей от позвоночника. Например, текущие и недавние исследования оценивают эффективность имплантированного устройства нейростимуляции спинного мозга, а также эпидуральных инъекций стероидов и замены искусственного диска.
Исследования сосредоточены на потенциальных перспективах нехирургических подходов, таких как магнитотерапия и нейрозащитная пищевая добавка у пациентов, страдающих поясничным радикулитом.
Фармацевтические исследования
Недавние исследования фармацевтических компаний и организаций здравоохранения оценили эффективность и безопасность препаратов леналидомида и топирамата при лечении болезненной поясничной радикулопатии.
Безоперационное исследование
Исследования показывают, что дефицит витамина D является основной причиной скелетно-мышечной боли и боли в пояснице.В одном исследовании с участием 299 пациентов с болью в пояснице у 83 процентов был дефицит витамина D, и большинство из них испытали некоторое облегчение боли при дозах витамина D 5000 МЕ / день или 10 000 МЕ / день в течение трех месяцев.
Исследования также показывают, что массаж может улучшить гибкость и уменьшить боль, а также повысить уровень серотонина и дофамина у пациентов с болями в пояснице.
Хирургическое исследование
Статистически и клинически значимое облегчение невропатической боли было зарегистрировано врачами, пациенты которых получали зиконотид посредством интратекальной инфузии (имплантированные насосы).Обезболивание было временным, и для снятия боли требовались последующие инфузии.
Клеточные, генетические или тканевые исследования
Недавнее исследование изучает возможность замены или повторного роста ткани диска позвоночника, которая может вытеснить ткань, удаленную после грыжи диска.
Краткое изложение поясничного радикулита
Боль в пояснице может иметь множество причин. Поясничный радикулит возникает из-за поражения нерва из-за грыжи межпозвоночного диска (ей), артрита или сужения позвоночного канала.Опытный врач может определить, какое заболевание вызывает боль и дискомфорт, и назначить соответствующий курс лечения.
Пациенты с поясничным радикулитом часто описывают резкую и жгучую или тупую и ноющую боль, проходящую через ягодицу или бедро, бедро, икру и стопу. По мере ухудшения симптомов пациент может также испытывать слабость, онемение и покалывание в ногах.
Не все боли в спине нужно лечить хирургическим путем. Многие нехирургические подходы позволяют пациентам адекватно справляться с болью.Пероральные препараты, инъекции стероидов, физиотерапия и другие подходы могут быть полезны пациентам с хроническими эпизодами поясничного радикулита.
Магнитно-резонансная томография (МРТ) — очень чувствительный инструмент, который может помочь в точной диагностике причины боли в спине.
Потеря контроля над кишечником или мочевым пузырем, усиливающаяся слабость или потеря чувствительности — все это причины, по которым следует немедленно обратиться за медицинской помощью.
Что вызывает жгучую боль в спине?
Ощущение жгучей боли в спине может очень раздражать и изнурять.Есть много причин, по которым развивается боль в спине, и характер боли может быть важным ключом к разгадке для врачей, ищущих диагноз.
В то время как симптомы боли в спине различаются от пациента к пациенту, ощущение жжения при боли в спине часто является результатом стягивания мышц, заставляющего их нагреваться и даже проявлять красноватый оттенок кожи.
Причины жгучей боли в спине
Причины жгучей боли в спине из-за проблем с позвоночником: Наш позвоночник состоит из нескольких межпозвонковых дисков, которые находятся между позвоночными костями.Эти диски могут быть повреждены из-за дегенерации или травмы. Когда один из этих дисков выпячивается из своего нормального положения, это называется грыжей диска и может привести к боли в спине. Нижняя часть спины, также называемая поясничным отделом, считается более уязвимой для дегенерации, травм и других заболеваний. Считается, что это связано с тем, что эта область больше подвержена стрессу в течение дня и сильно задействована во время таких активностей, как поднятие тяжестей и занятия спортом.
Жгучая боль в спине, вызванная дефектом скелета: Форма позвоночника влияет на вашу осанку.Позвоночник был подвержен скелетным или костным деформациям, которые могли негативно повлиять на нашу осанку, что привело к развитию боли в спине. Такие состояния, как сколиоз, кифоз или лордоз, могут изменять мускулатуру позвоночника и даже сдавливать спинномозговые нервы, что приводит к жгучей боли в спине.
Жгучая боль в спине, вызванная мышечными спазмами и растяжениями: Чрезмерное растяжение, разрыв или травмы мышц спины могут вызвать внезапный спазм или напряжение. Обычно это происходит при поднятии тяжелых предметов или во время резких движений, которые напрягают мышцы сверх нормы.Повторяющееся напряжение или травма спины могут со временем ослабить ее мышцы, что сделает их более уязвимыми для спазмов.
Жгучая боль в спине, вызванная травмами: Сильная жгучая боль в спине может быть результатом прямых травм мягких тканей, поддерживающих позвоночник. Иногда травма может вызвать дискомфорт в более позднее время. Продолжающаяся нагрузка на поврежденные структуры позвоночника, такие как позвоночные диски или нервы, может привести к жгучей боли в спине.
Боль в мышцах спины: Боль в спине, часто ограниченная определенной областью спины, часто воспринимается как повышение температуры в пораженных мышцах.Возможно, это ощущение жжения вызвано скоплением токсичных химикатов в мышцах спины или воспалительным процессом.
Боль в спине из-за кислородного голодания: Из-за недостатка кровоснабжения, которое обычно доставляет насыщенную кислородом кровь к тканям. Когда кровоснабжение становится ограниченным или полностью прекращается, повреждение тканей или даже смерть часто неизбежны. Повреждение мышц может проявляться в виде жара, покалывания, слабости и онемения.
Химический радикулит: Воспалительное состояние нервного корешка.Это может быть вызвано разрывом фиброзного кольца (внешней части межпозвоночного диска) и распространением дисковой жидкости по оболочке нервного корешка. Это состояние является реакцией на повторное повреждение позвоночника. Это обычно наблюдается у тех, кто поднимает тяжелые грузы, чтобы заработать себе на жизнь.
Профилактика жгучей боли в спине
Острая жгучая боль в области спины может быть неприятным явлением, но в определенной степени ее можно предотвратить. Различные упражнения, предотвращение потенциальных травм спины и здравый смысл — все это методы хорошего предотвращения жгучей боли в спине.Тем не менее, рекомендуется поговорить с медицинским работником, если ваши текущие симптомы боли в спине не являются результатом какого-либо основного состояния. Вот несколько советов, которые помогут предотвратить появление жгучей боли в спине:
Упражнение помогает
- Улучшить осанку
- Укрепление спины и повышение гибкости
- Похудеть или поддерживать вес
- Обеспечивает устойчивость, предотвращает падения
Наконечники для подъема и изгиба
- Попросите кого-нибудь помочь вам, если предмет слишком тяжелый или неудобный для удержания
- Обеспечьте себе широкую опору, раздвинув ступни
- При подъеме стойте как можно ближе к объекту
- Согнитесь в коленях, а не в талии.
- Напрягайте мышцы живота при подъеме или опускании предмета для обеспечения устойчивости
- Держите предмет как можно ближе к телу.
- Поднимайте мышцы ног, а не спины
- Когда вы встаете с предметом, не наклоняйтесь вперед.
- Избегайте скручивания при сгибании, поднятии или переноске объекта.
Другие подсказки:
Избегайте длительного стояния. Те, чьи занятия зависят от положения стоя, стараются воспользоваться любой возможностью, чтобы сесть или опереться, чтобы снять напряжение со спины при стоянии
- Избегайте высоких каблуков.Вместо этого купите удобную обувь с адекватной опорой
- При длительном сидении убедитесь, что у вашего стула прямая спинка с регулируемым сиденьем и спинкой, подлокотниками и вертлюжком.
- посадочных мест.
- Во время вождения или сидения положите небольшую подушку или свернутое полотенце за поясницу. Это обеспечит поясничную опору для длинных поездок
- Если вы едете на большие расстояния, отдых, останавливаясь для прогулки каждый час или около того, поможет вам избавиться от напряжения мышц спины.
- Бросить курить.
- Похудеть.
- Регулярно выполняйте упражнения для укрепления мышц брюшного пресса, так как они прорабатывают ядро, что обеспечивает стабильность остальному телу.
Диагностика и лечение жгучей боли в спине
Жгучая боль в спине становится очевидной, когда она возникает, часто побуждая людей найти немедленное лекарство, как только они смогут. Если вы уверены, что знаете причину, по которой у вас появляется жгучая боль в спине, вызванная физическим стрессом, вам могут помочь обычные средства.Ниже приведены некоторые простые методы лечения, которые можно выполнить самостоятельно:
- Прекратите и в течение нескольких дней избегайте подстрекательских действий, которые вызывают у вас жгучую боль в спине.
- Приложите к этому месту тепло или лед.
- Примите безрецептурные болеутоляющие, например ибупрофен или парацетамол.
- Во время сна попробуйте заснуть в позе эмбриона, свернувшись калачиком. Положите подушку между коленями, чтобы снять давление.
Если вы подозреваете, что причиной боли в спине является что-то более серьезное, как в случае грыжи межпозвоночного диска, настоятельно рекомендуется немедленно обратиться к врачу.Врач полностью осмотрит ваш позвоночник и проведет визуализационные тесты, такие как рентген и МРТ, чтобы поставить четкий диагноз. Для лечения серьезных травм спины часто используются более сильные обезболивающие, физиотерапия и другие методы лечения, которые помогут вам вернуться к нормальной жизни.
Распространенное заблуждение состоит в том, что постельный режим — лучший способ действия, но он часто не рекомендуется, если нет серьезных признаков боли в спине, таких как потеря контроля над мочевым пузырем или сфинктером. Вместо этого было показано, что сохранение активности и ограниченный постельный режим способствует восстановлению боли в спине.
3 причины, почему у вас болит поясница и как это исправить
По оценкам, 46% американцев старше 18 лет страдают той или иной формой боли в пояснице. Это 145 миллионов человек, которые живут в постоянной боли, вызванной спортом, работой или несчастными случаями! Вы, вероятно, зашли в этот блог, потому что вы один из тех людей, которые в настоящее время страдают от боли и ищут средства для растяжки, чтобы облегчить боль в пояснице.
Если вы сидите и спрашиваете себя: «Почему болит поясница?» не имея представления о том, как это исправить, вы можете подумать, что эта боль будет с вами навсегда.Может быть, вы пробовали физиотерапию. Вы выполнили все упражнения, которые вам говорит мануальный терапевт, но пока ничего не помогло.
Но рассматривали ли вы , откуда возникает ваша боль в пояснице, прежде чем начать упражнение, чтобы исправить это? Вы можете избежать разочарования, начав с правильных ответов. Правильные ответы — это верный путь к исцелению от боли в пояснице. Как всегда, вы можете проконсультироваться с врачом для получения дополнительной информации.
Причины боли в пояснице
Есть много разных причин боли в пояснице, потому что нижняя часть спины — сложная часть вашего тела.Некоторые частые причины боли в пояснице:
- Сидя
- Обездвиженность бедра
- Подвижность поясничного отдела
- Желудок, спящий
- Слабость мышц
- Неправильная поза стоя
Поскольку существует очень много причин боли в пояснице, существует также много источников. Обычно боль в пояснице возникает из 3 разных источников. Ваш КПС, травмы диска и КЖ. К каждому источнику и каждой причине нужно относиться по-разному, чтобы вы могли преодолеть свою боль.
БОЛЬ ПОДВЕСНОГО СУСТАВА
В нижней части спины множество суставов, но обычно «блокируется» крестцово-подвздошный сустав. Это вызывает у вас резкую колющую или колющую боль очень низко с обеих сторон поясницы.
КПС расположен справа и слева от крестца (верхняя часть ягодичной трещины). КПС обычно болит, когда вы двигаетесь и меняете положение. В этом случае несколько корректировок хиропрактики могут помочь облегчить боль.
ТРАВМЫ НИЖНЕГО ЗАДНЕГО ДИСКА
Позвоночные диски поясничного отдела и окружающие позвонки могут получить многочисленные травмы. Но боль, которую вы испытываете от этих разных типов дисковой боли, часто бывает схожей.
Боль в диске часто проявляется в виде острой ноющей боли в центре спины у позвоночника. Я могу лично описать это как «нож, который воткнули в рану и оставили там», и многие из моих пациентов согласны!
Основным признаком того, что вы испытываете дисковую боль, является дорожная боль, которая проникает в ягодицы, ногу и ступню.Это ишиас, обычно поражающий только одну сторону. Но если травма достаточно серьезная, может развиться радикулит на обеих ногах. Прикосновение к пальцам ног или сворачивание в клубок усиливает боль в пояснице в геометрической прогрессии и может вызвать усиление боли в седалищном поясе. При некоторых тяжелых травмах спины изгибание назад усиливает боль и передает ее вниз по ноге.
МЫШЦЫ ПОЯСНИЧНОГО ПЯТНИЦА
Этот тип боли в пояснице тупой, болезненной и часто вызывает боль при длительном сидении или стоянии.QL-мышца часто упускается из виду. Ознакомьтесь с нашей серией из трех частей по этой конкретной проблеме! У нас есть подробные упражнения на растяжку и подвижность QL здесь, здесь и здесь.
Упражнения и растяжки при боли в пояснице
БОЛЬ ПОДВЕСНОГО СУСТАВА
Здесь мы немного углубимся в эти упражнения. Но вот несколько обязательных упражнений и растяжек при боли в КПС.
1. УПРАЖНЕНИЕ С ЗАКАТАМИ
- Сила сердечника необходима для уменьшения боли в пояснице любого типа.Начните это упражнение, лежа на полу, согнув колени.
2. ГОЛУБЬЯ ТЯГА
- Подобно сгибателям бедра, грушевидная мышца также может способствовать дисбалансу бедра.
3. ФЛЕКСОР СТРЕЙЧ БЕДРА
- Эта растяжка незаменима, если вы сидите весь день. Мышцы-сгибатели бедра могут сильно напрягаться из-за чрезмерного сидения. Часто одна сторона становится значительно более напряженной, чем другая, создавая дисбаланс в тазу.
4. Растяжение крестцово-подвздошного сочленения
- Эта растяжка поможет увеличить подвижность в пояснице и бедрах. Если вы будете толкать / тянуть достаточно сильно, вы можете поправить собственное крестцово-подвздошное сочленение.
ТРАВМЫ НИЖНЕГО ЗАДНЕГО ДИСКА
Опять же, у нас есть специальный пост, в котором рассказывается, как эффективно выполнять эти растяжки. Подробно о них читайте здесь и здесь.
1.НАЖАТИЕ
- Это классическое упражнение для пациентов с дисками. Если вы страдаете от грыжи и радикулита, при выполнении этого упражнения ожидайте 4 из 10 болей. Это утихнет в ближайшие недели.
2. ФЛЕКСОР СТРЕЙЧ БЕДРА
- Мышцы-сгибатели бедра будут сжимать травмированный диск, когда они напряжены. Эта растяжка ОБЯЗАТЕЛЬНА и определенно поможет со временем уменьшить боль в диске.
3.МОСТ
- Мостик отлично подходит для укрепления ягодиц.
4. ПТИЦА СОБАКА
- Еще одно классическое упражнение для укрепления многочисленных мышц поясницы.
МЫШЦЫ ПОЯСНИЧНОГО ПЯТНИЦА
Мы опубликовали серию из трех частей о QL, а также о том, как растягиваться и выполнять упражнения. Если это причина вашей боли в пояснице, прочитайте больше об этих упражнениях в другом посте здесь, здесь и здесь.
1. Тазовый наклон
- Наклоны таза чрезвычайно важны для понимания вашей осанки. Эти движения помогут расслабить ваши суставы, а также мышцы бедер и поясницы.
2. ФЛЕКСОР СТРЕЙЧ БЕДРА
- Эта растяжка подходит для всех типов болей в спине. Мышцы-сгибатели бедра могут сильно напрягаться из-за чрезмерного сидения и сдавливать позвоночник.
3.ШАР ДЛЯ ЛАКРОССА
- Это потрясающая техника самомассажа для QL-мышцы.
4. QL STRETCH
- Растяжка QL может облегчить любую боль, которую вы испытываете, но имейте в виду, что боль может вернуться. Если вы не используете ядро и держите спину в правильном положении, боль в QL будет продолжаться.
5. ПОЛОЖЕНИЕ
- Если вы большую часть дня сидите на работе, мы настоятельно рекомендуем эти VariDesks.
Если боль в пояснице захватила всю вашу жизнь, и вы боитесь, что никогда не почувствуете себя нормальным, то эти растяжки и упражнения — отличное начало. Но они могут только временно облегчить вашу боль. Если вы не двигаетесь и не используете свое тело правильно, боль снова появится.
Вот почему мы создали программу MoveU Forever Fix. Узнайте больше о программе здесь и узнайте, почему на данный момент она не только облегчит вашу боль, но и поможет вам на пути к более безболезненной жизни.


