Какие бывают заболевания поджелудочной железы: Лечение заболевания поджелудочной железы в Екатеринбурге
Заболевание поджелудочной железы
Поджелудочная железа (ПЖ) является секреторным органом, который выделяет панкреатический секрет, содержащий ферменты, в двенадцатиперстную кишку (ДПК)1,2. Данное свойство поджелудочной железы называется экзокринной функцией поджелудочной железы. ферменты, содержащиеся в секрете, смешиваясь с пищей, обеспечивают нормальное пищеварение и усвоение всех компонентов пищи – белков, жиров и углеводов1.
Экзокринная недостаточность поджелудочной железы (ЭНПЖ) – это состояние, характеризующееся дефицитом экзокринных панкреатических ферментов или отсутствием условий для их работы, что приводит к неправильному перевариванию пищи или нарушению пищеварения1.
Нарушение экзокринной функции поджелудочной железы (или экзокринная недостаточность поджелудочной железы) существенным образом сказывается на процессах пищеварения и, как следствие, на многих функциях организма. Это связано с тем, что панкреатические ферменты играют важную роль в переваривании всех основных компонентов пищи: белков, жиров и углеводов, так необходимых для нормального функционирования организма 2,3.
Основные клинические признаки ЭНПЖ: вздутие живота (метеоризм), чувство тяжести и несварения в эпигастрии после еды, частый неоформленный стул (диарея), тошнота, рвота, абдоминальная боль, снижение веса, задержка роста у детей, сахарный диабет, остеопороз4.
При этом стеаторея и потеря массы тела являются поздними симптомами заболевания4.
Снижение пищеварительной функции поджелудочной железы (экзокринная недостаточность) может наблюдаться при многих заболеваниях желудочно-кишечного тракта4. Некоторые из таких заболеваний возникают при рождении, например, муковисцидоз, в то время как другие могут возникнуть позже, в течение жизни, например, хронический панкреатит4.
Достаточно часто может развиваться вторичная недостаточность поджелудочной железы, при которой сама поджелудочная железа не повреждена и она способна производить достаточное количество ферментов, однако, в силу тех или иных причин, ферменты не могут в полной мере оказывать свое действие. Это может наблюдаться при желчекаменной болезни, после холецистэктомии, при холестатических болезнях печени, при гипоацидных состояниях, после резекций желудка. Кроме того, при снижении желудочной кислотности часто возникает избыточный бактериальный рост в 12-перстной и тощей кишке, что изменяет рН в просвете кишки и нарушает процессы всасывания4.
Если у Вас была диагностирована ЭНПЖ, то Вам следует обсудить с Вашим врачом или диетологом такую диету, чтобы удовлетворялись все потребности в поступлении питательных веществ.
— Заместительная терапия препаратами панкреатических ферментов.
Ваш врач может назначить Вам лечение, которое называется заместительной терапией препаратами панкреатических ферментов или ЗТППФ. ЗТППФ является основным видом лечения ЭНПЖ – она обеспечивает восполнение дефицита пищеварительных ферментов 5. При приеме с пищей ЗТППФ помогает расщеплять питательные вещества, поступающие
с пищей, и устранять симптомы ЭНПЖ5.
Доброкачественные новообразования поджелудочной железы
Доброкачественные новообразования поджелудочной железы — это группа опухолевых заболеваний, в основе которых лежит патологический процесс бесконтрольного деления клеток тканей поджелудочной железы и ее протоков, характеризующийся доброкачественным течением.
Основными заболеваниями данной группы являются инсуломы (опухоли, происходящие из железистой ткани, продуцирующей гормон инсулин), фибромы (из соединительной ткани), гемангиомы (доброкачественные новообразования, прорастающие из кровеносных сосудов), кистозные образования.
Доброкачественные опухоли поджелудочной железы встречаются достаточно редко. В целом в общей статистике всех видов новообразований поджелудочной железы доброкачественные опухоли составляют примерно от 0,01 до 0,1%. Мужчины и женщины болеют данным заболеванием с одинаковой частотой.
Причины
Причины развития заболеваний данной группы весьма разнообразны. Среди основных можно выделить следующие:
- Курение.
- Злоупотребление алкоголем.
- Заболевания обмена веществ (ожирение, диабет 2 типа).
- Неправильное питание (потребление фастфуда, жирной и жареной пищи, недостаток в рационе растительных волокон).
- Хронические воспалительные заболевания поджелудочной железы (панкреатиты) в анамнезе.
- Проживание в неблагоприятной экологической обстановке, в условиях повышенного содержания в атмосфере асбеста, кадмия, бензола, нефтепродуктов, сажи, фенольных смол; вредные условия труда (сильная запыленность, повышенная температура).
Симптомы и признаки
Доброкачественные опухоли поджелудочной железы не проявляют себя до тех пор, пока не достигают больших размеров. Диагноз зачастую устанавливается случайно, во время планового УЗИ органов брюшной полости.
Исключением является инсулома: даже при небольших ее размерах она вызывает нарушения в секреции инсулина, и у больных значительно снижается уровень сахара в крови, что сопровождается:
- повышенным аппетитом и стремительным набором веса;
- слабостью;
- беспричинным чувством страха;
- повышенным потоотделением;
- учащенным сердцебиением;
- эпизодами головокружения, двоения в глазах, иногда – потерей сознания.

В процессе роста опухоли и в результате воздействия на прилежащие структуры могут наблюдаться следующие симптомы:
- Боли с локализацией в правом или левом подреберье, эпигастрии (область под грудиной), возле пупка. Часто имеют опоясывающий характер, могут отдавать в спину. Возникают вне зависимости от приема пищи.
- Желтуха. Опухоль нарушает проходимость желчных путей, нарушается отток желчи, что сопровождается пожелтением кожных покровов и склер глаз, кожным зудом, обесцвечиванием кала, моча приобретает цвет «крепко заваренного чая».
- Кишечная непроходимость. В результате воздействия на двенадцатиперстную кишку развивается ее непроходимость. Состояние может сопровождаться тошнотой, рвотой, ощущением тяжести после приема пищи.
Диагностика
- С помощью методов визуализации: УЗИ (ультразвуковая диагностика), МРТ (магнитно-резонансная томография), ПЭТ-КТ — устанавливают размер опухолевого образования, его локализацию.

- Чрескожная биопсия опухоли поджелудочной железы под контролем УЗИ является важным методом определения характера опухолевого процесса. Через кожу в область патологического образования вводится тонкая игла, и производится забор фрагмента ткани патологического образования. В дальнейшем пробный образец отправляется на гистологическое исследование с целью обнаружения/исключения раковых клеток и определения типа опухоли.
- Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ). Метод диагностики состояния слизистой желудка, двенадцатиперстной кишки, поджелудочной железы путем введения в полость пищевода тонкого эндоскопа, снабженного ультразвуковым датчиком. Метод позволяет также оценить состояние желчных протоков (билиарной системы). В просвет общего желчного и главного панкреатического протока (которые открываются в полость двенадцатиперстной кишки) вводится рентгеноконтрастное вещество. По изображению, транслируемому на монитор, можно определить общую проходимость и состояние желчных путей, участки сужений, непроходимости, наличие опухолевых разрастаний.

- Диагностическая лапароскопия. Эндоскоп, снабженный оптическим прибором, вводится непосредственно в брюшную полость. Данный метод визуализации также позволяет зафиксировать опухолевые образования органов брюшной полости, определить их размеры, локализацию, распространенность процесса (метастатическое поражение соседних органов) и произвести забор биопсии.
Лечение доброкачественных новообразований поджелудочной железы
- В некоторых случаях выбирается тактика наблюдения. Если опухоль характеризуется очень медленным ростом, является доброкачественной по своей структуре, не приводит к сдавливанию сосудов и не воздействует на соседние органы, терапевтические мероприятия не проводятся, но пациент находится под постоянным наблюдения со стороны специалистов.
- Хирургическое удаление опухоли. Объем предстоящей операции зависит от размера и локализации опухоли, предусматривает как частичную, так и расширенную (иногда с иссечением прилежащих структур) резекцию поджелудочной железы.

- Кибер-Нож — современный метод лучевой терапии, в некоторых случаях являющийся альтернативой хирургическому лечению. Основным преимуществом данной методики является максимально точная подача высоких доз радиации непосредственно в опухолевый очаг. Метод уникален тем, что имеет минимальный набор побочных эффектов (по сравнению с традиционной лучевой терапией или хирургическим лечением). Курс лечения на аппарате Кибер-Нож составляет всего 1-5 сеансов, каждый из которых длится не более часа.
как записаться на лечение кибер-ножом или пэт-кт исследование:
— по телефону горячей линии
— с помощью формы обратной связи на сайте.
позвоните прямо сейчас!
Наши консультанты ответят на все Ваши вопросы, а опытные онкологи определят
необходимость в лечении Кибер-Ножом.
Поджелудочная железа и влияние на неё вредных привычек
02/12/19
Поджелудочная железа — продолговатый орган, расположенный позади желудка, приблизительно на пять–десять сантиметров выше пупка. Длина поджелудочной железы — 15–22 сантиметра, а вес — всего 50–70 граммов. Орган состоит из трех отделов-головки, тела и хвоста.
Длина поджелудочной железы — 15–22 сантиметра, а вес — всего 50–70 граммов. Орган состоит из трех отделов-головки, тела и хвоста.
Поджелудочная выделяет панкреатический сок, необходимый для переваривания питательных веществ- это экзокринная(внешнесекреторная) функция. Кроме того что она выполняет еще и эндокринную функцию. В ПЖ есть клетки, которые вырабатывают инсулин, глюкагон и другие гормоны. Они поступают в кровь и регулируют обмен глюкозы. Нехватка инсулина или нечувствительность инсулиновых рецепторов вызывает сахарный диабет. В панкреатическом соке содержатся ферменты — вещества, которые расщепляют белки, жиры и углеводы на мельчайшие фрагменты, которые затем всасываются в кишечнике. Наиболее важными из панкреатических ферментов являются: липаза — помогает переваривать жиры; амилаза — отвечает за углеводы; химотрипсин и трипсин — расщепляют белки. Для работы этим ферментам нужна слабощелочная среда. Так как из желудка поступает кислое содержимое, то в панкреатическом соке содержится большое количество бикарбонатов для нейтрализации соляной кислоты. Жиры и кислоты раздражают стенку двенадцатиперстной кишки и заставляют поджелудочную железу активно работать. Ферменты производятся в ПЖ в нерабочей форме и только после попадания в кишечник активируются для расщепления пищи. Если клетки поджелудочной железы повреждаются, то ферменты могут активироваться досрочно, и в результате происходит воспаление железы — панкреатит, которое проявляется болевым синдромом.
Жиры и кислоты раздражают стенку двенадцатиперстной кишки и заставляют поджелудочную железу активно работать. Ферменты производятся в ПЖ в нерабочей форме и только после попадания в кишечник активируются для расщепления пищи. Если клетки поджелудочной железы повреждаются, то ферменты могут активироваться досрочно, и в результате происходит воспаление железы — панкреатит, которое проявляется болевым синдромом.
Чаще всего боли возникают при погрешностях в диете. Если мы переедаем или употребляем слишком много алкоголя и тяжелых жирных продуктов, железа работает на пределе возможностей, чтобы помочь организму их усвоить. Алкоголь является самой частой причиной поражения поджелудочной железы, он вызывает до 70% случаев хронического панкреатита. Курение — дополнительный фактор, провоцирующий развитие панкреатита. Чем чаще и больше курит человек, тем выше риск.
Гораздо реже воспаление поджелудочной железы может быть вызвано муковисцидозом, травмой или аутоиммунными заболеваниями. Панкреатит бывает острым и хроническим.
Панкреатит бывает острым и хроническим.
Клиническими признаками острого панкреатита будут интенсивная постоянная боль в верхних отделах отделах живота с иррадиацией в спину, тошнота, рвота, часто с примесью желчи. При увеличении головки поджелудочной железы возможно развитие механической желтухи из-за нарушения оттока желчи. Острый панкреатит обычно требует госпитализации пациента. Иногда первый же приступ панкреатита заканчивается панкреонекрозом и смертью пациента. При длительном застолье, поджелудочная железа, чтобы переработать всю пищу и алкоголь, вырабатывает ударную дозу сока, богатого ферментами.
Давление в протоках повышается, происходит разрыв клеток поджелудочной, и ферменты, которые должны перерабатывать пищу, попадают в окружающие ткани и начинают переваривать всё подряд.
Для диагностики панкреатита кроме клинических данных используют УЗИ органов брюшной полости, биохимические анализы крови, мочи и кала.
Лечения заболевания включает комплекс мер, в первую очередь назначается щадящая диета(при остром панкреатите-голод)- стол № 5 с ограничением острой, жирной, жареной пищи, отказ от алкоголя. Рекомендуется пища, приготовленная на пару или отварная. Прием пищи дробный, небольшими порциями. А медикаментозное лечение конечно же назначает врач.
Рекомендуется пища, приготовленная на пару или отварная. Прием пищи дробный, небольшими порциями. А медикаментозное лечение конечно же назначает врач.
Впереди длинные новогодние каникулы и нужно помнить, что новогоднее застолье – это не только повод поесть, а это повод встретиться с друзьями, повеселиться, о чем-то поговорить, о чем-то помечтать, потанцевать, подвигаться, погулять. За праздничным столом всегда присутствуют более жирные и менее жирные продукты. Нужно сделать так, чтобы более жирных было меньше, а менее жирных больше. Проще говоря, нужно стараться наедаться менее жирными продуктами, а лакомиться более жирными. Менее жирные продукты – это хлеб, овощи, иногда еще нежирные мясные нарезки. А поверх этого – небольшая ложечка традиционного новогоднего салата. Не существует безвредных, безопасных доз алкоголя, алкоголь всегда токсичен, просто меньшие дозы менее токсичны, большие дозы более токсичны. Никогда не надо начинать трапезу с алкоголя. Сначала надо закусить, а уже потом можно и выпить.
Всегда нужно знать меру.
Рубрика здоровье: лечение панкреатита — Официальный сайт Администрации Санкт‑Петербурга
Диагноз «панкреатит» — сегодня не редкость. Это заболевание представляет собой воспаление поджелудочной железы. Часто имеющиеся проблемы с пищеварением нами осознаются лишь, как простые погрешности в еде, которые сами по себе должны пройти. К сожалению, на практике все происходит иначе. О панкреатите и о том, как его предупредить эта публикация.
Отчего возникает воспаление при панкреатите?
Функционирование поджелудочной железы может нарушить чрезмерно острая, жирная и жареная пища, переедание, острое или хроническое отравление алкоголем, а также нервно-психическое перевозбуждение, что резко повышает выделение панкреатического сока. Приступ вызывается тем, что поврежденные протоки поджелудочной железы не в состоянии отвести сок, и он вместо кишечника попадает в ткани поджелудочной железы, вызывая ее воспаление.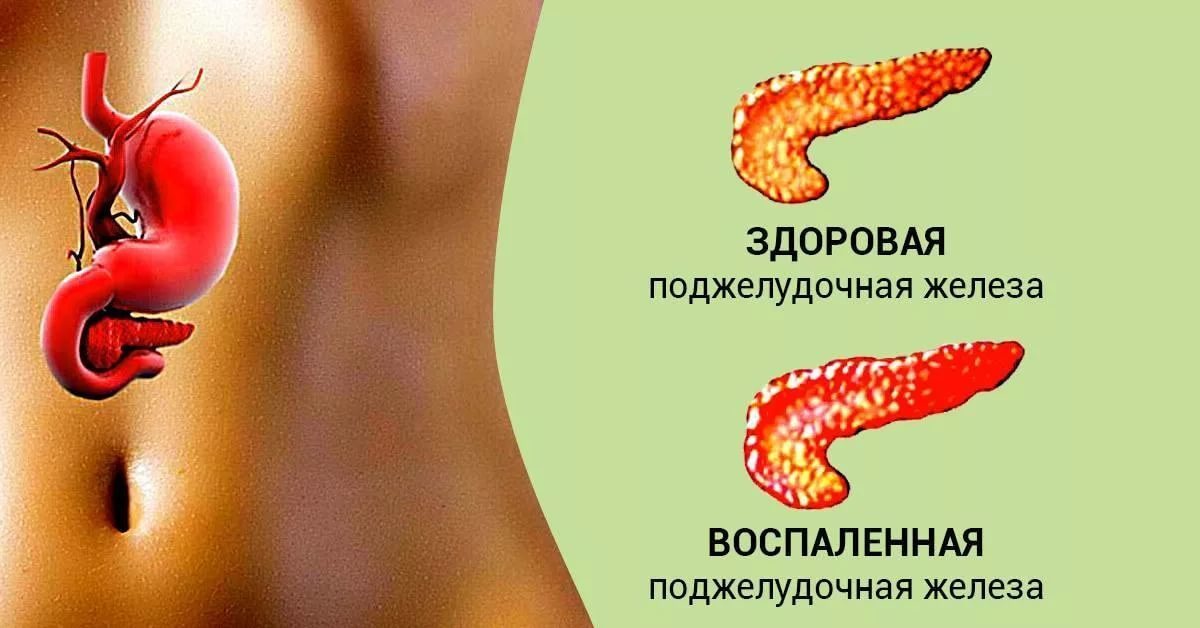 В зону риска этой болезни попадают мужчины, склонные к перееданию и злоупотреблению алкоголем, и женщины во время беременности и на раннем послеродовом периоде. Кроме того, приступ острого панкреатита может спровоцировать язвенная болезнь, длительный прием гормональных препаратов. Часто острый панкреатит, возникает и при заболеваниях желчного пузыря, желчных протоков, желчнокаменной болезни, циррозе печени. Среди возможных причин приступа панкреатита – физическая травма живота (например, удар при падении). При остром панкреатите пациент госпитализируется и пребывает в стационаре в течение 3-7 дней.
В зону риска этой болезни попадают мужчины, склонные к перееданию и злоупотреблению алкоголем, и женщины во время беременности и на раннем послеродовом периоде. Кроме того, приступ острого панкреатита может спровоцировать язвенная болезнь, длительный прием гормональных препаратов. Часто острый панкреатит, возникает и при заболеваниях желчного пузыря, желчных протоков, желчнокаменной болезни, циррозе печени. Среди возможных причин приступа панкреатита – физическая травма живота (например, удар при падении). При остром панкреатите пациент госпитализируется и пребывает в стационаре в течение 3-7 дней.
Какими симптомами сопровождается панкреатит?
Симптомы острого панкреатита – сильная боль в области живота. При этой болезни локализация боли возможна в различных местах живота: если воспаляется головка поджелудочной железы, то болит в правом подреберье, если тело железы, то – в подложечной области, если хвост, то – в левом подреберье. Но иногда боли носят опоясывающий характер (когда воспалена вся поджелудочная железа). Иногда боль отдает в спину и редко – за грудину и левую лопатку.
Симптомы хронического панкреатита таковы: плохой аппетит, рвота, тошнота, вздутие живота, отрыжка, повышенное слюноотделение, различные нарушения работы пищеварительного тракта, боли в верхнем отделе живота и спине (локализация боли аналогична острой форме заболевания). От жирной и острой пищи или алкоголя у больного хроническим панкреатитом возможны обострения течения болезни в форме жгучей, часто даже сверлящей боли.
Как подтвердить диагноз панкреатита?
Обнаружить панкреатит бывает довольно сложно: поджелудочная железа – орган, расположенный очень глубоко в теле человека, поэтому ее заболевания диагностировать очень сложно. Установить наличие хронического панкреатита у пациента можно с помощью современных методов: например, УЗИ, ангиография сосудов железы, исследование активности ферментов крови и мочи. Важно помнить, что поджелудочная железа вырабатывает кроме панкреатического сока еще и инсулин – поэтому хронический панкреатит может стать причиной сахарного диабета.
Как лечат панкреатит?
Острый панкреатит лечится только в хирургическом стационаре: пациента держат на жесткой диете, внутривенно капельно вводятся медикаменты. Критический период (с сильными болями) длится 2-7 дней.
При хроническом панкреатите для снятия боли можно применять но-шпу. Для подавления повышенной секреции поджелудочной железы рекомендуется фосфолюгель, альмагель. Иногда назначаются ферментные препараты, которые восполняют нехватку панкреатического сока: мезим форте, панзинорм и другие. Назначить конкретное лечение при хроническом панкреатите может только лечащий врач, знакомый с особенностями течения болезни.
Очевидно, что необходимо соблюдать диету при хроническом панкреатите?
При хроническом панкреатите это особенно важно. Необходимо увеличить потребление белка и уменьшить употребление жиров и углеводов, в частности сахара. Следует отказаться от грубой клетчатки, исключить жареные блюда. Следует стремиться потреблять больше витаминов. Желательно установить режим питания – 5–6 раз в день.
Желательно установить режим питания – 5–6 раз в день.
Примерное меню на день выглядит следующим образом:
-Первый завтрак: на первое можно сварить мясо, на второе – овсянку с молоком, чай.
-Второй завтрак: омлет из яичного белка на пару и отвар шиповника.
-Обед: суп вегетарианский из нашинкованных овощей, любое блюдо из отварного мяса, в качестве гарнира вареный картофель, компот из сухофруктов.
-Полдник: творог кальцинированный, чай с молоком.
-Ужин: приготовить рыбу, морковное пюре, чай с молоком.
-На ночь: выпить стакан кефира.
При этом в рационе должны присутствовать только нежирные сорта мяса и рыбы в отварном, желательно измельченном виде, никаких жареных блюд. Допускаются молочные продукты, но с минимальным процентом жирности. Пить рекомендуется только натуральные соки, не содержащие сахар, а также чай и отвары сухих фруктов. При панкреатите не допускается употребление острой пищи, различных консерваций, копченых и маринованных продуктов, газированных и алкогольных напитков, сладкого. В общем, рацион больного панкреатитом должен быть построен из быстро переваривающихся продуктов. Такая диета в комплексе с соответствующим лечением ускорит улучшение состояния больного.
В общем, рацион больного панкреатитом должен быть построен из быстро переваривающихся продуктов. Такая диета в комплексе с соответствующим лечением ускорит улучшение состояния больного.
Можно ли использовать сборы лекарственных трав?
Чтобы не было повторных приступов заболевания используются следующие сборы. При хроническом панкреатите фитотерапия необходима практически постоянно, при разовых обострениях в качестве профилактики необходимо прибегать к помощи сборов раза два в год курсами по 1-2 месяца:
-При обострившемся панкреатите можно сделать такой сбор: взять в равных частях зверобой, пустырник и цветки бессмертника. Две столовые ложки сбора залить 0,5 л кипятка, настаивать час, процедить и принимать по 50 г перед едой.
-Эффективен такой сбор: 3 столовые ложки травы череды, травы девясила, листьев мать-и-мачехи в пропорции 2:1:1 залить 0,5 л воды, кипятить 4 минуты, настоять в закрытой посуде 2 часа. Принимать маленькими глотками в теплом виде за 30 минут до еды 20 дней.
Что еще можно порекомендовать пациентам?
Для профилактики панкреатита медики рекомендуют освоить приемы мягкого массажа поджелудочной железы с помощью особых движений мышц живота и диафрагмы. Они улучшат кровообращение в этой области и отток пищеварительных соков из поджелудочной железы и печени, уменьшат воспаление, отек и застойные явления, сопутствующие хроническому панкреатиту.
Выполняйте упражнения несколько раз в день в любом положении — сидя, лежа или стоя. Начните с 3—4 повторов, затем постепенно увеличивайте нагрузку до 9 раз. Следите за своим самочувствием: во время гимнастики вы не должны испытывать усталость и болевые ощущения.
— Вдохнуть, выдохнуть и задержать дыхание. Во время дыхательной паузы плавно, но довольно сильно втянуть живот, сосчитать до 3, а затем расслабить мышцы брюшного пресса.
— Вдохнуть, выдохнуть и задержать дыхание. Во время дыхательной паузы как можно сильнее надуть живот, сосчитать до 3, а затем расслабить мышцы брюшного пресса.
— Одновременно с выдохом сильно втянуть живот. Задержав дыхание на несколько секунд, расслабить мышцы брюшного пресса. Активно надуть живот на вдохе и снова втянуть его на выдохе.
Заболевания поджелудочной железы. Советы врача, как не допустить серьёзных проблем со здоровьем | Программа: Медосмотр | ОТР
Елена Дубцова
заведующая отделением патологии поджелудочной железы и желчных путей МКНЦ им. А. С. Логинова
Мария Василевская: Медики утверждают, что несколько десятков лет назад заболевания поджелудочной железы встречались довольно редко, регистрировались только единичные случаи. Теперь диагноз «панкреатит» не редкость, при этом повреждение поджелудочной железы тянет за собой и другие серьезные заболевания. Как не допустить этого и что делать, если заболела поджелудочная железа? Мы решили узнать у врача-гастроэнтеролога Елены Анатольевны Дубцовой – заведующей отделением патологии поджелудочной железы и желчных путей Московского клинического научно-практического центра имени Анатолия Логинова. Здравствуйте, Елена Анатольевна!
Здравствуйте, Елена Анатольевна!
Читайте такжеВ системе ОМС могут поменяться принципы работы. Не придётся ли платить за бесплатную медицину – беседа в студии
Елена Дубцова: Здравствуйте!
Мария Василевская: Давайте, наверное, для начала разберемся с тем, что же такое поджелудочная железа, как она выглядит и зачем она нам нужна?
Елена Дубцова: Поджелудочная железа – это орган, который вырабатывает…
Мария Василевская: Вот это жёлтое, да?
Елена Дубцова: Да, вот этот орган. Почему она называется поджелудочная? Потому что располагается под желудком, вот здесь должен быть желудок, и вырабатывает очень важные для нашего организма секреты: первое – это пищеварительные ферменты и второе – гормон инсулин, который способствует усвоению глюкозы. Таким образом, выполняет как функцию железы внутренней секреции – эндокринную функцию, так и функцию пищеварительной железы.
Мария Василевская: А какие факторы на нее влияют негативно?
Елена Дубцова: Следует отметить, что прежде всего самым негативным фактором, влияющим на поджелудочную железу, является алкоголь, кроме того, курение является независимым фактором, способствующим развитию панкреатита. Желчнокаменная болезнь способствует развитию панкреатита: за счет метаболических нарушений и формирования конкрементов – камней в желчном пузыре.
Желчнокаменная болезнь способствует развитию панкреатита: за счет метаболических нарушений и формирования конкрементов – камней в желчном пузыре.
Мария Василевская: А что при этом испытывает человек? Каковы симптомы заболевания поджелудочной железы?
Елена Дубцова: Человек при этом может испытывать болевые ощущения в верхней половине живота. Если говорить об остром панкреатите, то болевой синдром очень сильный.
Мария Василевская: Это резкая боль…
Елена Дубцова: Это резкая боль в верхней половине живота, она может отдавать в спину, в плечо, в лопатку, часто присоединяется к этим болевым ощущениям тошнота, рвота. В анализах, как правило, происходит многократное повышение ферментов поджелудочной железы, в анализах крови и мочи.
Мария Василевская: Есть такое заболевание – острый деструктивный панкреатит, что в этот момент происходит с поджелудочной железой?
Елена Дубцова: В этот момент с поджелудочной железой происходит так называемое самопереваривание, то есть клетки, которые врабатываются… вот здесь видно на картинке черная…
Мария Василевская: Тёмная часть.
Елена Дубцова: Так называемый аутолиз или самопереваривание клеток, которые вырабатывают ферменты, возникает воспаление как в самой поджелудочной железе, так и это воспаление… нельзя сказать, что перекидывается, но реагирует на это воспаление весь организм, как при любом другом заболевании, возникают симптомы, слабость, так называемые симптомы интоксикации: слабость, вялость. Бывает хронический панкреатит – протекает по типу периодических приступов острого панкреатита: вот, как острый панкреатит, потом он прошел, дальше человек себя чувствует себя спокойно, продолжает принимать алкоголь, продолжает курить и вдруг у него опять возникает острый панкреатит.
Мария Василевская: Эти боли раз в месяц, раз в неделю?
Елена Дубцова: Это трудно сказать…
Мария Василевская: Индивидуально.
Елена Дубцова: У всех по-разному всё, очень индивидуально, но самое печальное то, что панкреатит может в итоге привести к нарушению функции поджелудочной железы и к сахарному диабету.
Мария Василевская: Как проводят диагностику этого жизненно важного органа?
Елена Дубцова: Диагностику заболеваний поджелудочной железы можно провести при помощи элементарных исследований, доступных на сегодняшний день, наверно, во всех лечебных учреждениях – это ультразвуковое исследование поджелудочной железы, это клинический анализ крови и биохимический анализ крови, анализы мочи.
Мария Василевская: Не больно и быстро. А каковы методы лечения?
Елена Дубцова: Методы лечения прежде всего заключаются в диете, в каком плане? Ограничения: прежде всего – это отказ от алкоголя, отказ от курения. Второе: если больной страдает желчнокаменной болезнью, то рекомендуется лечение уже этого заболевания, как заболевания, способствующего обострению и развитию хронического панкреатита.
Мария Василевская: Если в ней камни, то их, наверняка, надо удалить и требуется хирургическое вмешательство, так же, как и при частичном или полном переваривании железы?
Елена Дубцова: В определенных случаях, действительно, необходимо хирургическое лечение хронического панкреатита, особенно, если камни сформировались в главном протоке поджелудочной железы, который выводит все пищеварительные ферменты в кишечник, и может возникать частый стойкий болевой синдром, который, собственно, операцией и разрешается.
Мария Василевская: А как проходит реабилитация, как долго человек восстанавливается и каково качество жизни его после этой операции?
Елена Дубцова: В нашем центре проводятся такие операции лапароскопически, после лапароскопических операций восстановление проходит значительно быстрее, чем после обычных операций.
Мария Василевская: Это через проколы, да?
Елена Дубцова: Через проколы. Это может в течение недели произойти при благоприятном стечении обстоятельств и в дальнейшем больным рекомендуется определенное лечение, больным рекомендуется прием ферментных препаратов, которые восполняют утрату тканей поджелудочной железы, если имеются признаки сахарного диабета, то рекомендуется терапия инсулином. Дальше: если говорить о хроническом панкреатите, то, конечно, не рекомендуется прием острых блюд, тугоплавких жиров, таких как сала или жирного мяса, ограничиваются жареные и маринованные продукты.
Мария Василевская: Спасибо Вам за эти советы и за беседу. Это был «Медосмотр», будьте здоровы!
Панкреатит
Хронический панкреатит
Панкреатит бывает острый и хронический. Острый панкреатит относится к разделу экстренной хирургии.
Что такое Хронический Панкреатит?
Хронический панкреатит-это воспаление поджелудочной железы, которое продолжается длительный период времени и со временем не улучшается.
Поджелудочная железа -это орган, расположенный забрюшинно за желудком. Она производит ферменты, которые помогают переваривать пищу (экзокринная функция). Железа также продуцирует гормоны, которые, в частности, контролируют уровень сахара в крови (эндокринная функция).
Панкреатит возникает, когда поджелудочная железа воспаляется. Панкреатит считается хроническим, когда он воспаление не прекращается в течение нескольких месяцев или лет.
Хронический панкреатит может привести к необратимому рубцеванию и повреждениям паренхимы поджелудочной железы. Кальциевые камни и кисты могут развиваться в поджелудочной железе, которая может блокировать протоки, несущие пищеварительные ферменты и соки в желудочно-кишечный тракт. Экзокринная недостаточность сопровождается нарушением пищеварения , а эндокринная – может привести к диабету.
Что вызывает Хронический Панкреатит?
Существует множество различных причин хронического панкреатита. Наиболее распространенной причиной является длительное злоупотребление алкоголем. Примерно 70 процентов случаев связаны с употреблением алкоголя.
Другие причины включают:
-
аутоиммунное заболевание, которое возникает, когда организм ошибочно атакует здоровые клетки и ткани
-
узкий проток поджелудочной железы,
-
закупорка панкреатического протока желчными камнями или камнями поджелудочной железы
-
кистозный фиброз, который является наследственным заболеванием
-
высокий уровень кальция в крови, который называется гиперкальциемией
-
высокий уровень триглицеридных жиров в крови, который называется гипертриглицеридемией
Кто рискует получить хронический панкреатит?
Злоупотребление алкоголем повышает риск развития хронического панкреатита. Считается, что курение повышает риск развития панкреатита среди алкоголиков. В некоторых случаях семейный анамнез хронического панкреатита повышает риск.
Хронический панкреатит чаще всего развивается у людей в возрасте между 30 и 40. Это заболевание также чаще встречается у мужчин, чем у женщин.
Каковы симптомы хронического панкреатита?
Сначала вы можете не заметить никаких симптомов. Изменения в поджелудочной железе могут стать запущенными, прежде чем вы начнете чувствовать себя плохо.
При возникновении симптомов они могут включать:
-
боль в верхней части живота
-
диарея
-
тошнота и рвота
-
одышка
-
необъяснимая потеря веса
-
чрезмерная жажда и усталость
По мере прогрессирования заболевания могут наблюдаться более серьезные симптомы, такие как:
Болезненные приступы могут длиться часами и даже днями. Некоторые люди считают, что еда или питье могут усугубить их боль. По мере прогрессирования заболевания боль может становиться постоянной.
Как диагностируется Хронический Панкреатит?
На ранних стадиях хронического панкреатита изменения поджелудочной железы трудно увидеть при анализе крови. По этой причине анализы крови обычно не используются для диагностики заболевания. Однако, они могут быть использованы для определения уровня панкреатических ферментов в крови. Ваш врач может попросить у вас образец кала для проверки уровня жира. Жирный стул может быть признаком того, что ваш организм неправильно поглощает питательные вещества.
Методы лучевой диагностики — это самый надежный способ для вашего врача поставить диагноз. Ваш врач может попросить провести следующие исследования для выявления признаков воспаления поджелудочной железы:
УЗИ
Как лечится Хронический Панкреатит?
Лечение хронического панкреатита направлено на уменьшение боли и улучшение пищеварительной функции. Повреждение поджелудочной железы нельзя исправить, но при надлежащем уходе вы сможете справиться со многими симптомами. Лечение панкреатита может включать медикаментозное лечение, эндоскопическую терапию или хирургическое вмешательство.
Применение лекарств
Возможные лекарства которые ваш доктор может предписать для хронического панкреатита включают:
-
обезболивающее
-
искусственные пищеварительные ферменты, если ваши уровни энзимов слишком низки для того чтобы усвоить еду нормально
-
инсулин если развился диабет
-
системные стероиды, если у вас есть аутоиммунный панкреатит, который возникает, когда иммунная система атакует поджелудочную железу
Эндоскопия
Некоторые процедуры используют эндоскоп, чтобы уменьшить боль и избавиться от закупорки протоков. Эндоскопия позволяет вашему доктору рассечь сужения, извлечь из поджелудочной железы камни, установить небольшие трубки стенты.
Хирургия
Большинству людей операция не нужна. Однако, если вы имеете сильную боль, не отвечаете на лекарственную терапию, только операция может помочь результативно решить проблему. Операция может быть использована, чтобы разблокировать панкреатический проток или расширить его, если он слишком узкий. Во время операции хирург широко вскрывает проток поджелудочной железы, удаляет нежизнеспособные или пораженные ткани, камни протоков (чистит протоковую систему). Операция обычно завершается подшиванием кишки к протоку, чтобы гарантировать отток сока поджелудочной железы и профилактировать развитие рецидива заболевания.
Важно избегать употребления алкоголя после того, как вам поставили диагноз хронического панкреатита, даже если алкоголь не был причиной вашей болезни. Вы также должны избегать курения, поскольку это может увеличить риск развития рака поджелудочной железы. Возможно, вам придется ограничить количество жира в вашем рационе и принимать витамины.
Каковы возможные осложнения хронического панкреатита?
Хронический панкреатит может вызвать многочисленные осложнения. Вы подвергаетесь большему риску развития осложнений, если продолжаете употреблять алкоголь после постановки диагноза.
Нарушение всасывания питательных веществ является одним из наиболее распространенных осложнений. В виду того что ваш панкреас не производит достаточные пищеварительные энзимы, ваше тело не поглощает питательные вещества правильно. Это может привести к потере веса и дистрофии.
Развитие сахарного диабета-еще одно возможное осложнение. Панкреатит повреждает клетки которые производят инсулин и глюкагон, которые контролируют количество сахара в вашей крови. Это может привести к повышению уровня сахара в крови. Около 45 процентов людей с хроническим панкреатитом заболеют диабетом.
У некоторых людей также развиваются псевдокисты — заполненные жидкостью наросты, которые могут образовываться внутри или снаружи поджелудочной железы. Псевдокисты опасны тем, что могут блокировать важные протоки и кровеносные сосуды. В некоторых случаях может происходить нагноение псевдокист.
Долгосрочная перспектива. Прогноз.
Прогноз зависит от тяжести и причины заболевания. Другие факторы могут повлиять на ваши шансы на выздоровление, в том числе ваш возраст при диагностике и продолжаете ли вы пить алкоголь или курить сигареты.
Своевременная диагностика и лечение могут улучшить прогноз. Вызовите вашего доктора сразу если вы замечаете любые симптомы панкреатита.
Полезные статьи на сайте лаборатории Литех
Анализы для диагностики заболеванийподжелудочной железы могут быть назначены отдельно или входить в общий комплекс — в любом случае их ценность для постановки точного диагноза велика. По результатам исследований врач подберет подходящий вариант лечения.
Поджелудочная железа — орган ЖКТ, который выполняет важнейшие экзо- и эндокринные функции: синтезирует бикарбонаты, пищеварительные ферменты, инсулин, глюканон, панкреатический полипептид и другие вещества. Любые сбои в работе поджелудочной железы приводят к проблемам с пищеварением, а при длительном существовании патологических процессов — и к эндокринным нарушениям, в частности к сахарному диабету.
Чаще всего к болезням поджелудочной железы приводят:
- вирусные инфекции,
- травмы брюшной полости,
- аутоиммунные нарушения,
- токсическое действие некоторых лекарственных препаратов,
- злоупотребление алкоголем,
- новообразования,
- генетическая предрасположенность.
Клинические проявления могут быть различными — все зависит от причины возникновения, длительности и степени выраженности патологических изменений. Чаще всего пациенты обращаются к специалисту с жалобами на:
- боль и чувство жжения в области живота,
- тошноту и рвоту,
- потерю веса,
- нарушения стула,
- подъем температуры тела.
Во всех этих случаях для диагностики болезней поджелудочной железы назначают сдать анализ крови. Лабораторный тест обязательно проводят при:
- клинических симптомах, которые свидетельствуют о поражении поджелудочной железы,
- структурных изменениях в органе по результатам УЗИ и прочих инструментальных методов,
- наличии заболеваний ЖКТ в семейном анамнезе,
- обследовании пациентов с хроническими патологиями печени и желчевыводящих путей.
В анализе крови важны следующие показатели:
- АСТ, АЛТ, ГГТ,
- билирубин прямой и общий,
- амилаза и липаза,
- глюкоза и гликированный гемоглобин,
- триглицериды,
- щелочная фосфатаза,
- общий холестерин.
По итогам теста врач поставит верный диагноз и при необходимости назначит эффективное лечение.
Диагностика болезней ЖКТ в «Литех»
Сеть лабораторий «Литех» приглашает сдать анализы для диагностики заболеванийподжелудочной железы, желчного пузыря и других органов ЖКТ. Мы позаботились о том, чтобы предложить разные варианты исследований — пройдите тесты по отдельным показателям или воспользуйтесь комплексной программой со скидкой. Всегда доступны:
Хотите узнать, есть ли у Вас наследственная предрасположенность к болезням органов ЖКТ? Оформите женский или мужской генетический паспорт, чтобы получить максимум информации о своем здоровье. Вместе с документом предоставляется заключение опытного генетика, к.м.н.
Записывайтесь на диагностику заболеваний поджелудочной железы и другие анализы любым удобным способом — по телефонам наших офисов или через интернет-регистратуру. Подробности уточняйте у администраторов.
Все статьи
Болезни и расстройства поджелудочной железы
Написано Тони Субиа
Апрель 2020
Помимо рака поджелудочной железы , существуют другие расстройства и заболевания поджелудочной железы, которые могут иметь разную степень серьезности и осложнения. Трудно, если не невозможно, диагностировать заболевание с помощью физического осмотра или оценки. Для постановки диагноза потребуются другие анализы. Имейте в виду, что поджелудочная железа играет двойную роль в организме. «экзокринная функция» производит пищеварительные ферменты, помогающие переваривать пищу, а «эндокринная функция» производит гормоны, такие как инсулин, который регулирует уровень сахара в крови.
Острый панкреатит
Острый панкреатит может вызывать сильную боль, которая может возникнуть внезапно, особенно после еды. По сути, это воспаление поджелудочной железы, когда пищеварительные ферменты начинают переваривать саму поджелудочную железу. Поскольку поджелудочная железа находится за желудком, сильная боль может распространяться в спину.Это серьезное заболевание, которое чаще всего требует госпитализации. Помимо сильной боли, он может быть смертельным: смертность составляет около 10%.
Причины. Может быть несколько причин острого панкреатита, включая камни в желчном пузыре, заболевание желчного пузыря, высокий уровень триглицеридов, злоупотребление алкоголем и наследственные заболевания.
Симптомы. Сильная боль в области живота за животом, отдающая в спину. Другие, более умеренные симптомы: тошнота, рвота и лихорадка.
Хронический панкреатит
Хронический панкреатит можно охарактеризовать как воспаление поджелудочной железы, которое длится более 3 недель или периодически повторяющееся. Хотя он имеет общие симптомы с острым панкреатитом, он чаще всего вызван постоянным злоупотреблением алкоголем. Другими причинами могут быть муковисцидоз, высокий уровень кальция или жира в крови и аутоиммунные заболевания.
Хронический панкреатит обычно требует изменения диеты, которая включает диету с низким содержанием жиров и отказ от алкогольных напитков.Большинство гастроэнтерологов считают, что хроническая версия панкреатита не излечивается и со временем ухудшается. Возможно, это связано с раком поджелудочной железы. Некоторые исследования показывают, что люди с диагнозом хронический панкреатит имеют в 2-5 раз больше риска заболеть раком поджелудочной железы в зависимости от причины.
Панкреатическая недостаточность (EPI)
«экскориновая» функция поджелудочной железы производит пищеварительные ферменты, расщепляющие жиры, белки и углеводы.Они являются основными питательными веществами, обеспечивающими потребности организма в энергии. Если поджелудочная железа испытывает дефицит ферментов поджелудочной железы, особенно жиров, это приводит к снижению или неспособности правильно переваривать пищу.
Поджелудочная недостаточность (EPI) возникает, когда поджелудочная железа не может выделять достаточное количество пищеварительных ферментов. Неспособность правильно переваривать жир оказывает самое значительное влияние. Симптомы включают боль в животе, вздутие живота, метеоризм и диарею, что приводит к недоеданию и потере веса.Недостаточность поджелудочной железы может быть результатом болезни Крона, целиакии и рака поджелудочной железы.
Источники дополнительной информации о заболеваниях поджелудочной железы:
Mayo Clinic
Pancreas Foundation
В статье обсуждаются заболевания поджелудочной железы, включая острый панкреатит, хронический панкреатит, недостаточность поджелудочной железы. См.
на этой странице информацию о поджелудочной железе, включая экзокринную роль, которая производит пищеварительные ферменты, и ее эндокринную функцию
, которая производит гормоны, в том числе инсулин, который помогает контролировать уровень сахара в крови.Вся информация на этом веб-сайте
предоставляется только в образовательных целях и не предназначена для предоставления медицинских консультаций. Всегда консультируйтесь со своими
поставщиками медицинских услуг для получения профессиональной медицинской консультации
Заболеваний поджелудочной железы | Лабораторные тесты онлайн
Источники, использованные в текущем обзоре
(7 августа 2018 г.) Персонал клиники Мэйо. Панкреатит. Доступно в Интернете по адресу https://www.mayoclinic.org/diseases-conditions/pancreatitis/symptoms-causes/syc-20360227.По состоянию на 18 марта 2019 г.
(ноябрь 2017 г.) Национальный институт диабета, болезней органов пищеварения и почек. Доступно в Интернете по адресу https://www.niddk.nih.gov/health-information/digestive-diseases/pancreatitis/all-content. По состоянию на 18 марта 2019 г.
(14 марта 2019 г.) Тан Дж. К. Ф., Маркус Дж. Т.. Острый панкреатит. Доступно на сайте https://emedicine.medscape.com/article/181364-overview. По состоянию на 18 марта 2019 г.
(август 2017) Бансал Р. Острый панкреатит. Доступно в Интернете по адресу https: // www.merckmanuals.com/home/digestive-disorders/pancreatitis/acute-pancreatitis#. По состоянию на 18 марта 2019 г.
(29 января 2019 г.) Национальный институт рака. Лечение рака поджелудочной железы (PDQ®) — Версия для специалистов в области здравоохранения. Доступно в Интернете по адресу https://www.cancer.gov/types/pancreatic/hp/pancreatic-treatment-pdq#_1. По состоянию на 29 марта 2019 г.
(11 февраля 2019 г.) Американское онкологическое общество. Рак поджелудочной железы. Доступно на сайте https://www.cancer.org/cancer/pancreatic-cancer.html. По состоянию на 29 марта 2019 г.
Программа по надзору, эпидемиологии и конечным результатам (SEER) Национального института рака. Факты статистики рака: рак поджелудочной железы. Доступно в Интернете по адресу https://seer.cancer.gov/statfacts/html/pancreas.html. По состоянию на 31 марта 2019 г.
Центр болезней органов пищеварения Медицинского университета Южной Каролины. Поджелудочная недостаточность. Доступно в Интернете по адресу http://ddc.musc.edu/public/diseases/pancreas-biler-system/pancreatic-insufficiency.html. По состоянию на 23 марта 2019 г.
(21 мая 2014 г.).Джонсон Д.А. Внешнесекреторная недостаточность поджелудочной железы: наблюдается, но не распознается? Доступно на сайте https://www.medscape.com/viewarticle/825138_1. По состоянию на 27 марта 2019 г.
(10 января 2019 г.) Аль-Кааде С., Хардори Р. Экзокринная недостаточность поджелудочной железы. Доступно на сайте https://emedicine.medscape.com/article/2121028-overview. По состоянию на 25 марта 2019 г.
Струйвенберг М., Мартин ЧР, Фридман С.Д. Практическое руководство по внешнесекреторной недостаточности поджелудочной железы — развенчание мифов. BMC Medicine.(2017) 15:29. Доступно на сайте https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5301368/pdf/12916_2017_Article_783.pdf. По состоянию на 25 марта 2019 г.
(25 октября 2016 г.) Пресс-релиз Американской гастроэнтерологической ассоциации. Крупнейший анализ препятствий к диагностике EPI показывает, что пациенты с проблемами пищеварения не замечают своих симптомов. Доступно на сайте https://www.gastro.org/press-release/largest-analysis-examining-barriers-to-epi-diagnosis-finds-patients-with-digestive-health-issues-overlook-their-symptoms.По состоянию на 27 марта 2019 г.
Источники, использованные в предыдущих обзорах
(2006) Американское онкологическое общество. Факты и цифры о раке, 2006 год [Он-лайн информация]. Доступно на сайте http://www.cancer.org.
ноября 2006 г.) Mayoclinic.com. Информация о здоровье — Пищеварительная система, Панкреатит (информация в Интернете). Доступно в Интернете по адресу http://www.mayoclinic.com/health/pancreatitis/DS00371.
(ноябрь 2006 г.) Национальный информационный центр по болезням пищеварения (NDDIC), Национальный институт диабета, болезней органов пищеварения и почек, NIH — Панкреатит (информация в Интернете).Доступно в Интернете по адресу http://digestive.niddk.nih.gov/ddiseases/pubs/pancreatitis/.
(© 2009). Что такое поджелудочная железа? Pancreas.org [Он-лайн информация]. Доступно в Интернете по адресу http://pancreas.org/pancreas/normal-pancreas/. По состоянию на январь 2011 г.
(с изменениями, внесенными 9 июня 2010 г.). Что такое поджелудочная железа. Медицина Джона Хопкинса, Исследовательский центр рака поджелудочной железы Сола Голдмана [он-лайн информация]. Доступно в Интернете по адресу http://pathology.jhu.edu/pancreas/BasicOverview1.php?area=ba. По состоянию на январь 2011 г.
Эриксон, Р и др. (Обновлено 7 декабря 2010 г.). Рак поджелудочной железы. eMedicine [Он-лайн информация]. Доступно в Интернете по адресу http://emedicine.medscape.com/article/280605-overview. По состоянию на январь 2011 г.
Обидин, К. и Вехби, М. (обновлено 19 ноября 2010 г.). Панкреатит, хронический. eMedicine [Он-лайн информация]. Доступно в Интернете по адресу http://emedicine.medscape.com/article/181554-overview. По состоянию на январь 2011 г.
Уиткомб, округ Колумбия. Генетические аспекты панкреатита. Annual Review of Medicine 61, Pp 413-24, 2010.Доступно в Интернете по адресу http://www.annualreviews.org/doi/abs/10.1146/annurev.med.041608.121416?journalCode=med. По состоянию на апрель 2011 г.
Лал А, Лал ДР. Наследственный панкреатит. Pediatr Surg Int 26 (12) Pp 1193-1199, 2010. Доступно на сайте http://www.ncbi.nlm.nih.gov/pubmed/20697897. По состоянию на апрель 2011 г.
Lerch MM, et al. Успехи этиологии хронического панкреатита. Dig Dis 28 p324-329, 2010. Доступно на сайте http://www.ncbi.nlm.nih.gov/pubmed/20814206.По состоянию на апрель 2011 г.
(обновлено 12 ноября 2012 г.). Что такое поджелудочная железа? Медицина Джона Хопкинса. Доступно в Интернете по адресу http://pathology.jhu.edu/pc/BasicOverview1.php?area=ba. По состоянию на март 2014 г.
(обновлено 5 февраля 2014 г.). Каковы основные статистические данные о раке поджелудочной железы? Американское онкологическое общество. Доступно в Интернете по адресу http://www.cancer.org/cancer/pancreaticcancer/detailedguide/pancreatic-cancer-key-statistics. По состоянию на март 2014 г.
Драгович, Томислав, эт. al. (Обновлено фев.3, 2014). Рак поджелудочной железы. Medscape. Доступно в Интернете по адресу http://emedicine.medscape.com/article/280605-overview. По состоянию на март 2014 г.
(обновлено 5 февраля 2014 г.). Что нового в исследованиях и лечении рака поджелудочной железы? Американское онкологическое общество. Доступно в Интернете по адресу http://www.cancer.org/cancer/pancreaticcancer/detailedguide/pancreatic-cancer-new-research. По состоянию на март 2014 г.
Аль-Кааде, Самер и др. al. (Обновлено 29 января 2013 г.). Внешнесекреторная недостаточность поджелудочной железы. Medscape. Доступно на сайте http: // emedicine.medscape.com/article/2121028-overview#aw2aab6b2b4. По состоянию на март 2014 г.
Клиника Мэйо. Панкреатит. Доступно в Интернете по адресу http://www.mayoclinic.org/diseases-conditions/pancreatitis/basics/causes/con-20028421. По состоянию на май 2014 г.
Грегори С. Сефел. Член вспомогательного совета Lab Tests Online.
Распространенных заболеваний поджелудочной железы — Ariel Precision Medicine
Диагностика заболеваний поджелудочной железы может быть сложной задачей. Многие симптомы этих заболеваний схожи с симптомами других состояний, что означает, что медицинским работникам может быть сложно определить проблему, причину и выбрать подходящее лечение.Чтобы помочь вам лучше понять заболевание поджелудочной железы, ниже приводится разбивка трех наиболее распространенных состояний, а также то, как врачи могут поставить более точный диагноз.
Но сначала немного о поджелудочной железе.
Как работает поджелудочная железа?
Поджелудочная железа — жизненно важный орган, расположенный слева от брюшной полости за желудком. Это близко к двенадцатиперстной кишке, началу тонкой кишки. Поджелудочная железа вырабатывает ферменты и гормоны, необходимые для поддержания нормального функционирования организма.Пищеварительные ферменты, вырабатываемые поджелудочной железой, необходимы для расщепления пищи в тонком кишечнике. Островковые клетки поджелудочной железы выделяют гормоны инсулин и глюкагон, которые контролируют и уравновешивают уровень сахара в крови вашего тела.
Вот три наиболее распространенных сложных заболевания поджелудочной железы:
1. Панкреатит
Панкреатит — это воспаление поджелудочной железы, которое возникает, когда пищеварительные ферменты атакуют поджелудочную железу, вызывая отек и раздражение.
Есть два типа панкреатита:
- Острый панкреатит: Эта форма панкреатита характеризуется внезапным появлением боли, которая обычно длится непродолжительное время.Острый панкреатит часто вызывается желчными камнями, блокирующими желчный проток. Медицинское вмешательство обычно может облегчить боль, решить проблему и позволить поджелудочной железе вернуться в нормальное состояние.
- Хронический панкреатит: Это длительная боль и воспаление поджелудочной железы. В отличие от острого панкреатита, его симптомы со временем проходят. Со временем это состояние может ухудшиться и привести к необратимому повреждению поджелудочной железы. Если его не лечить, это может повлиять на способность организма переваривать пищу или вырабатывать инсулин.Факторы риска хронического панкреатита включают несколько заболеваний, травмы и употребление алкоголя. По данным Национального фонда поджелудочной железы , это обычно чаще встречается у мужчин, особенно в возрасте от 30 до 40 лет.
2. Внешнесекреторная недостаточность поджелудочной железы
Внешнесекреторная недостаточность поджелудочной железы (EPI) возникает, когда поджелудочная железа не может производить достаточное количество пищеварительного фермента, используемого для переваривания пищи в тонком кишечнике. Симптомы EPI включают потерю аппетита, сильную боль в животе, чувство сытости, потерю веса и диарею.Однако некоторые пациенты не испытывают никаких симптомов, пока не потеряют функцию.
Несколько условий, которые могут привести к EPI, включают:
- Сахарный диабет 1 типа (инсулинозависимый)
- Хронический панкреатит
- Генетические заболевания (например, муковисцидоз или синдром Швахмана-Даймонда)
- Операции на желудке, поджелудочной железе или тонкой кишке
Поскольку EPI не позволяет пищеварительным ферментам выполнять свою работу, пациенты могут страдать от нарушения всасывания необходимых питательных веществ, что приводит к потере веса и недоеданию.Лечение часто включает диетический план, добавки и заместительную ферментную терапию.
3. Рак поджелудочной железы
Рак поджелудочной железы — серьезное заболевание, которое может быть устойчивым ко многим стандартным жизненно важным методам лечения рака, таким как химиотерапия и лучевая терапия.
Рак поджелудочной железы обычно диагностируется на поздних стадиях заболевания и очень редко вызывает какие-либо тревожные симптомы. Одним из наиболее распространенных симптомов является безболезненная желтуха, которая вызывает пожелтение кожи, и пациенты часто испытывают боль в животе.Раннее выявление часто имеет решающее значение для успешного лечения. После ранней диагностики хирурги часто удаляют часть органа.
Ключ к раннему обнаружению
Хронические заболевания поджелудочной железы во многом влияют на вашу жизнь. Заболевания поджелудочной железы, от не разрешенных болей, вызванных воспалением поджелудочной железы, до непроходящих симптомов, напоминающих грипп, часто мешают повседневной жизни и мешают вашим планам.
Профилактика распространенных заболеваний поджелудочной железы имеет важное значение для вашего здоровья и благополучия.Ранняя диагностика может привести к лечению и исправлению многих заболеваний, в том числе заболеваний поджелудочной железы.
Кроме того, генетическое тестирование может помочь медицинским бригадам диагностировать заболевания и определять причины, что обычно приводит к составлению более персонализированных и более эффективных планов лечения.
Заболевания поджелудочной железы | Больницы и клиники Университета Айовы
Поджелудочная железа расположена в середине брюшной полости, рядом с первой частью тонкой кишки (двенадцатиперстной кишкой), основными кровеносными сосудами, ведущими к печени и кишечнику, и селезенкой.В нем есть клетки, вырабатывающие пищеварительные ферменты и соки (экзокринные), и клетки, вырабатывающие гормоны (эндокринные).
Типы болезней
Нейроэндокринные опухоли (НЭО) поджелудочной железы / двенадцатиперстной кишки
Это редкие опухоли. Чаще всего они носят спорадический характер (не наследуются), но некоторые из них могут быть частью наследственных синдромов, таких как МЭН или фон Хиппель-Линдау.
Неработающие СЕТИ поджелудочной железы
Эти опухоли не вырабатывают гормоны, вызывающие симптомы. Поэтому их обычно обнаруживают поздно.Если заболевание не распространилось за пределы поджелудочной железы, лучшим лечением обычно является хирургическое вмешательство.
Гастринома
Эти опухоли вырабатывают гастрин, который может привести к язве и диарее, известной как синдром Золлингера-Эллисона. Опухоли находятся в «треугольнике гастриномы», который охватывает двенадцатиперстную кишку и головку поджелудочной железы. Иногда они распространяются на лимфатические узлы, печень и другие органы. Гастриномы могут быть частью синдрома MEN1.
Инсулинома
Эти опухоли вырабатывают инсулин, что приводит к глубокой гипогликемии и симптомам изменения психического статуса и потере сознания.Симптомы исчезают при употреблении сладких продуктов. Большинство (90%) доброкачественные. Их часто сложно диагностировать и локализовать. Инсулиномы могут быть частью синдрома MEN1.
Другие гормонопродуцирующие сети поджелудочной железы
Дополнительные очень редкие опухоли включают соматостатиномы, VIPомы и глюкагономы.
Эндокринная хирургия поджелудочной железы
Многие нейроэндокринные опухоли поджелудочной железы могут быть удалены с помощью энуклеации, которая по существу отделяет опухоль от поджелудочной железы.Однако иногда требуется удаление части железы. Панкреатодуоденэктомия или процедура Уиппла удаляют головку поджелудочной железы, а дистальная резекция поджелудочной железы удаляет тело и хвост поджелудочной железы.
Предоперационная и послеоперационная помощь при эндокринной хирургии поджелудочной железы
Предоперационная подготовка к операции на поджелудочной железе
Пациентам с функциональными нейроэндокринными опухолями поджелудочной железы необходимо будет контролировать эффекты избытка гормонов до операции. Например, пациенты с гастриномами должны будут принимать ингибиторы протонной помпы в периоперационном периоде.Пациенты с инсулиномами должны быть госпитализированы на ночь для внутривенных инфузий глюкозы и частых определений уровня глюкозы, пока они не являются NPO (ничего не перорально) до операции.
Острый панкреатит | MUSC Health
Что такое острый панкреатит?
Острый панкреатит — это обычно внезапное и тяжелое заболевание, вызванное быстрым воспалением поджелудочной железы. Ферменты поджелудочной железы и различные яды (токсины) могут попасть в кровоток при остром приступе и повредить другие органы, такие как сердце, легкие и почки.Однако поджелудочная железа может вернуться в нормальное состояние, если причина приступа будет обнаружена и устранена.
К сожалению, у некоторых пациентов большая часть ткани поджелудочной железы разрушается с сильным воспалением, происходящим вместе с утечкой ферментов, жидкостей и ядов. Это состояние, известное как «геморрагический» панкреатит, приводит к тому, что поджелудочная железа становится очень опухшей и слякотной, которая затем может развиться в скопление жидкости и поврежденную ткань поджелудочной железы, называемую «псевдокистой». Если псевдокиста инфицирована, это называется абсцессом поджелудочной железы.
Кроме того, тяжелые приступы геморрагического панкреатита приводят к снижению артериального давления и нарушению кровообращения к коже и другим органам. Может возникнуть почечная недостаточность, требующая лечения диализом.
Легкие формы панкреатита (так называемый отечный панкреатит) могут исчезнуть довольно быстро, в течение нескольких дней, без остаточного повреждения поджелудочной железы или других органов.
Каковы причины острого панкреатита?
Двумя наиболее частыми причинами острого панкреатита являются:
- камни в желчном пузыре
- чрезмерное употребление алкоголя
Желчные камни и острый панкреатит
Желчные камни обычно образуются в желчном пузыре.Однако, если камень попадает в желчный проток (через пузырный проток), он может застрять на выходе в двенадцатиперстную кишку (сосочек Фатера). Это выходное отверстие обычно совпадает с протоком поджелудочной железы, так что пораженный камень может заблокировать поджелудочную железу… и вызвать панкреатит.
Алкоголь и острый панкреатит
Алкоголь вызывает острый панкреатит в результате прямого отравления железы. Пациенты (и поджелудочная железа) различаются по своей чувствительности к алкоголю. Не существует полностью безопасного уровня потребления, и все же многие люди много лет много пьют в течение многих лет, никогда не заболевая панкреатитом (или другими связанными с алкоголем заболеваниями, такими как болезни печени и сердца).
Мы действительно знаем, что женщины более чувствительны к алкоголю, чем мужчины, и большинство авторитетов рекомендуют три или меньше порций в день для мужчин и два для женщин. После возникновения панкреатита следует полностью избегать употребления алкоголя. Алкоголь может усугубить панкреатит, даже если он изначально был вызван чем-то другим.
Другие причины острого панкреатита
Другие известные причины острого панкреатита включают:
- плохой дренаж протока поджелудочной железы в результате частичной обструкции — причины непроходимости включают небольшие опухоли, а также рубцевание и спазм мышечного сфинктера (сфинктера Одди).Некоторые пациенты рождаются с необычными дренажными системами (например, делением поджелудочной железы), которые могут мешать дренажу.
- тяжелый удар или прямая травма верхней части живота, часто возникающая во время дорожно-транспортного происшествия, но иногда являющаяся результатом осложнения в результате медицинского обследования или лечения (например, ERCP или хирургического вмешательства)
- осложнение при приеме некоторых лекарств и / или когда в крови содержится слишком много кальция или жира (особенно триглицеридов).
Панкреатит также может быть вызван крошечными камнями (осадком или кристаллами), которые невозможно увидеть при стандартных рентгеновских исследованиях и сканировании.Их можно обнаружить с помощью специальных методов, таких как введение трубки в двенадцатиперстную кишку (дуоденальный дренаж) и стимуляция сокращения желчного пузыря или во время обследования ERCP. При обнаружении камней, осадка или кристаллов желчный пузырь следует (почти всегда) удалить с помощью холецистэктомии.
Когда причина панкреатита не может быть определена, его называют «идиопатическим».
Каковы симптомы острого панкреатита?
Общие симптомы острого панкреатита могут включать:
- внезапная сильная боль в верхней части живота (часто называемая болью в эпигастрии)
- сильная боль, которая также может ощущаться в спине
- тошнота и рвота
- понос
- лихорадка и озноб
- учащенное сердцебиение (также известное как тахикардия)
Симптомы часто бывают достаточно серьезными, чтобы потребовать немедленной медицинской помощи и, как правило, госпитализации для приема обезболивающих (анальгетиков) и внутривенных (IV) жидкостей.
Диагностика острого панкреатита
Типичный острый панкреатит обычно легко распознать:
- боль находится в определенной области
- боль возникла внезапно
- степень боли такова, что человек обращается за неотложной медицинской помощью
- Повышенное количество лейкоцитов в кровотоке (что нормально при всех типах воспалений)
- в кровотоке можно обнаружить заметно повышенные уровни амилазы, а иногда и липазы — двух ферментов, вырабатываемых поджелудочной железой.
Нормальные уровни амилазы и липазы не исключают полностью панкреатит, особенно если поджелудочная железа была повреждена заранее (и, следовательно, не может производить много амилазы или липазы).
Пара острых заболеваний брюшной полости, которые могут имитировать панкреатит, включают:
- Проникнувшие камни в желчном пузыре (желчная колика)
- Прободение желудка или язва двенадцатиперстной кишки
Реже подобная клиническая картина может быть результатом внезапной потери кровоснабжения кишечника (кишечная ишемия).
Лечение острого панкреатита
Воспаление при остром панкреатите затрагивает всю поджелудочную железу, поэтому диабет может возникнуть (временный или постоянный) из-за повреждения частей, которые обычно вырабатывают инсулин, известных как островки Лангерганса.Пациентам может потребоваться многопрофильная помощь в отделении интенсивной терапии, включая искусственную вентиляцию легких и другие формы жизнеобеспечения.
Когда камни в желчном пузыре вызывают тяжелый приступ острого панкреатита, план лечения может включать попытки удалить камень (камни). Обычно это сначала делается с помощью ERCP, но также может быть сделано с помощью стандартной хирургической операции.
К сожалению, специфического лечения панкреатита не существует. Лечение острого панкреатита в основном является поддерживающим, например:
- адекватное обезболивание
- Замена жидкости и питания (которые должны вводиться через вену)
- отдых кишечника для снижения выработки ферментов поджелудочной железой, тем самым уменьшая отек
Антибиотики необходимы при обнаружении инфекции поджелудочной железы или других органов.Существуют экспериментальные лекарства, направленные на снижение секреции ядов поджелудочной железы и нейтрализацию их действия.
Пациентам может потребоваться лечение местных осложнений панкреатита, таких как псевдокисты и абсцессы. Когда псевдокисты вызывают продолжающиеся симптомы (например, боль или давление на другие органы), жидкость необходимо слить. Это можно сделать по:
- прохождение трубки через брюшную стенку (чрескожный дренаж кисты)
- операция (псевдокиста-гастростомия)
- ЭРХПГ (эндоскопический дренаж кисты)
Когда это выполняется, обычно необходимо оставить трубку для продолжения дренажа.
Рецидивирующий острый панкреатит
Большинство пациентов выздоравливают после острых приступов панкреатита без остаточных жалоб. Тесты функции поджелудочной железы (ферменты и секреция инсулина) и структуры (УЗИ и компьютерная томография) могут полностью вернуться к норме.
Однако очень важно тщательно искать причинные факторы (такие как чрезмерное употребление алкоголя и камни в желчном пузыре), чтобы предотвратить дальнейшие приступы.
Все причины необходимо тщательно искать и устранять, где это возможно.Анализы крови покажут, когда в организме слишком много кальция или жира (триглицеридов). Присутствие какой-либо формы обструкции протока часто можно заподозрить при сканировании (УЗИ, КТ или MRCP), поскольку проток может стать больше (расшириться). Однако обследование на предмет обструкции лучше всего проводить с помощью ERCP, которая может детально исследовать дренажные системы, включая измерения мышечной активности. Некоторые причины плохого дренажа можно устранить во время обследования ERCP с помощью сфинктеротомии или стентирования, в то время как другие могут потребовать открытой хирургической операции.
MUSC — признанный центр Национального фонда поджелудочной железы (НПФ).
Заболевание поджелудочной железы — Консультанты по гастроэнтерологии Олбани
Поджелудочная железа называется «скрытым органом», потому что она расположена глубоко в брюшной полости за желудком. Орган взрослого человека длиной от шести до восьми дюймов состоит из тонких трубок, которые сходятся вместе, как жилки листа. Эти трубки соединяются, образуя единое отверстие в кишечнике, расположенное сразу за желудком.
Поджелудочная железа вырабатывает соки и ферменты, которые текут по этим трубкам в кишечник, где они смешиваются с пищей.Ферменты переваривают жиры, белки и углеводы, поэтому они могут всасываться в кишечнике. Таким образом, соки поджелудочной железы играют важную роль в поддержании хорошего здоровья. Поджелудочная железа также вырабатывает инсулин, который улавливается кровью, протекающей через орган. Инсулин важен для регулирования количества сахара или глюкозы в крови.
Какие заболевания поджелудочной железы?
- Сахарный диабет
- Острый панкреатит
- Хронический панкреатит
- Дефицит ферментов поджелудочной железы
- Опухоль поджелудочной железы
Сахарный диабет
Многие случаи диабета вызваны дефицитом инсулина.Инсулин необходим для того, чтобы глюкоза, являющаяся основным источником энергии, поступала в клетки организма. Неизвестно, почему отмирают продуцирующие инсулин клетки поджелудочной железы. Когда они перестают функционировать, глюкоза накапливается в крови и в конечном итоге попадает в мочу. Этим пациентам требуются ежедневные инъекции инсулина. Что еще более важно, высокий уровень глюкозы в крови со временем приводит к значительным изменениям кровеносных сосудов в глазах, почках, сердце, ногах и нервах. Повреждение этих жизненно важных органов представляет основной риск для пациентов с диабетом.
Другие пациенты, у которых в более позднем возрасте развивается диабет, по-видимому, имеют достаточно инсулина в поджелудочной железе, но по причинам, которые мы все еще понимаем, многие клетки организма становятся устойчивыми к действию инсулина. Эти пациенты обычно имеют избыточный вес, поэтому потеря веса для них имеет решающее значение. Кроме того, можно принимать пероральные препараты, которые помогают высвобождать инсулин из поджелудочной железы или улучшают реакцию организма на инсулин. Всем диабетикам необходимо поддерживать нормальный или близкий к нормальному уровень глюкозы в крови, чтобы предотвратить или отсрочить осложнения этого заболевания.
Острый панкреатит
Это состояние возникает, когда поджелудочная железа быстро и сильно воспаляется. Основными причинами являются:
- Употребление сильного алкоголя
- Желчные камни или заболевание желчного пузыря
- Травма
- Наркотики
- Высокий уровень жиров в крови (триглицериды)
- Наследственность
- Неизвестные факторы
Алкоголь является частой причиной переедания. панкреатит. Заболевание желчного пузыря, особенно когда желчный камень застревает в главном желчном протоке рядом с поджелудочной железой, также вызывает это состояние.Несчастные случаи, например удар верхней части живота о рулевое колесо во время автомобильной аварии, могут вызвать панкреатит. Тест для оценки поджелудочной железы, называемый ЭРХПГ (эндоскопическая ретроградная холангиопанкреатография), также может вызывать панкреатит. Некоторые лекарства, такие как диуретики, могут вызывать расстройство, как и чрезвычайно высокий уровень жира в крови (триглицериды). Наследственность играет роль, поскольку в некоторых семьях заболевание развивается у нескольких членов семьи. Наконец, есть случайные случаи, которые возникают по неизвестным причинам.При панкреатите пищеварительные ферменты поджелудочной железы проникают в ткани органа, а не остаются в трубках (протоках). Это приводит к серьезному повреждению поджелудочной железы.
Симптомы, диагностика и лечение
Основными симптомами панкреатита являются острая сильная боль в верхней части живота, часто сопровождающаяся рвотой и лихорадкой. Живот болезненный, пациент чувствует себя больным и выглядит больным. Диагноз ставится путем измерения уровня ферментов поджелудочной железы в крови.Для поиска камней в желчном пузыре часто проводят ультразвуковое исследование. КТ брюшной полости часто показывает увеличенную и воспаленную поджелудочную железу. Состояние лечится путем отдыха поджелудочной железы, пока ткани заживают. Это достигается за счет покоя кишечника, госпитализации, внутривенного кормления и приема обезболивающих.
Когда панкреатит вызван желчными камнями, обычно необходимо удалить желчный пузырь. Чаще всего это делается после разрешения острого панкреатита. Иногда рекомендуется тест ERCP (эндоскопическая ретроградная холангиопанкреатография).Для этого через рот проводят гибкую трубку вниз к тонкой кишке. Затем в желчный проток вводится небольшой катетер, чтобы проверить наличие камней. Если да, то они удаляются вместе с прицелом.
Ход и результат
Большинство пациентов с этим заболеванием выздоравливают хорошо, хотя некоторые могут серьезно заболеть. При выздоровлении пациенту необходимо внести изменения, чтобы предотвратить повторение. Например, отказ от алкоголя и наркотиков, снижение уровня триглицеридов в крови или операция на желчном пузыре.
Хронический панкреатит
Это состояние возникает при повторяющихся приступах острого панкреатита, например, при хроническом злоупотреблении алкоголем. Основными симптомами являются повторяющиеся, тупые или умеренные боли без тяжелых токсических свойств острого панкреатита. Лечение состоит из отдыха, приема лекарств и определенных ограничений в питании. Употребление алкоголя категорически запрещено. Однако в случаях обширных повреждений хронический панкреатит и боль могут возникнуть даже после прекращения употребления алкоголя.
Диагностика этого состояния проводится путем измерения ферментов крови и выполнения КТ брюшной полости, рентгеновских лучей, МРТ и ультразвуковых исследований. Может быть проведен эндоскопический тест ERCP. В этом тесте гибкий эндоскоп вводят через рот в кишечник, пока пациент находится под легким седативным действием. В протоки поджелудочной железы вводится небольшой пластиковый катетер и вводится рентгеновский краситель. Затем можно увидеть внутреннюю анатомию поджелудочной железы с помощью рентгена. Если видна стриктура, возможно, она расширена или поперек нее установлен временный стент.Другой тест называется эндоскопическим ультразвуком и представляет собой еще один способ исследования поджелудочной железы.
Иногда проблема возникает, когда пациент становится зависимым от наркотических обезболивающих, используемых для контроля симптомов, или даже становится зависимым от них. В редких случаях для облегчения боли рекомендуется хирургическое вмешательство.
Недостаточность ферментов поджелудочной железы
Пищеварительные ферменты поджелудочной железы необходимы для расщепления белков, жиров и углеводов в пищевых продуктах. При дефиците этих ферментов питательные вещества не расщепляются, что приводит к недоеданию и потере веса.Это состояние называется мальабсорбцией, потому что кишечник не может усваивать эти жизненно важные питательные вещества.
Двумя основными симптомами являются диарея (часто с каплями жира в стуле) и потеря веса. Это состояние может быть вызвано любой причиной панкреатита, включая травму и инфекцию. Ферменты поджелудочной железы можно принимать внутрь, чтобы заменить те, которые больше не производятся поджелудочной железой.
Опухоли поджелудочной железы
Поджелудочная железа, как и большинство органов тела, может образовывать опухоли.Некоторые из них безвредны и не вызывают проблем. Однако некоторые доброкачественные опухоли могут выделять гормоны, которые, если присутствуют в больших количествах, имеют пагубный эффект. Например, инсулин может секретироваться в чрезмерных количествах и вызывать опасно низкий уровень сахара в крови (гипогликемия). Другой гормон, гастрин, может стимулировать выделение в желудке сильной соляной кислоты, вызывая рецидивирующие желудочные и пептические язвы со многими осложнениями. К счастью, с этими опухолями можно многое сделать.
Теперь у нас есть сложные рентгеновские тесты, такие как компьютерная томография и МРТ, которые могут лучше идентифицировать опухоли поджелудочной железы и помочь решить, можно ли их контролировать или удалить.
Рак поджелудочной железы — серьезное заболевание, которое трудно лечить. Заболевание возникает у людей среднего и старшего возраста, первым симптомом часто бывает тупая боль в верхней части живота, которая может отдавать в спину. Иногда кожная желтуха возникает, когда желчный проток, по которому желтая желчь выходит из печени и проходит через поджелудочную железу, заблокирован.Хирургия — единственная эффективная форма лечения рака поджелудочной железы.
Резюме
Поджелудочная железа — тихая, скрытая железа — жизненно важна для хорошего здоровья. Это связано с множеством проблем, некоторые из которых являются результатом действий самого пациента. В настоящее время существуют эффективные способы диагностики состояний поджелудочной железы, и в большинстве случаев врач может наметить эффективные программы лечения.
Причины панкреатита | Колумбийский университет, хирургический факультет
Обзор | Причины | Генетика | Симптомы | Диагностика | Лечение | Автоматическая пересадка островков | Диета | Прогноз | FAQ
Панкреатит имеет ряд возможных причин, в том числе:
- Камни в желчном пузыре
- Употребление алкоголя
- Структурные проблемы поджелудочной железы и желчевыводящих путей
- Некоторые лекарства, такие как добавки с эстрогеном и некоторые диуретики
- Тяжелая вирусная или бактериальная инфекция
- Травма живота
- Повышенный уровень триглицеридов, называемый гиперлипидемией
- Повышенный уровень кальция в крови, называемый гиперкальциемией
- Генетические причины, такие как фиброз желудка
Причины острого панкреатита
Острый панкреатит чаще всего вызывается желчными камнями или чрезмерным употреблением алкоголя.Другие причины могут включать использование определенных лекарств (таких как иммунодепрессанты, эстрогены, тиазидные диуретики и азатиоприн), липидные (триглицеридные) нарушения, инфекции, хирургическое вмешательство или травмы живота в результате несчастного случая или травмы. Острый панкреатит считается идиопатическим (причина неизвестна) у 10-15% пациентов.
Причины хронического панкреатита
У более чем половины пациентов хронический панкреатит вызван длительным злоупотреблением алкоголем, что приводит к повреждению и рубцеванию поджелудочной железы.У других людей может развиться хронический панкреатит в результате наследственных причин, камней в желчном пузыре (которые блокируют выход протока поджелудочной железы), аутоиммунных заболеваний, таких как волчанка, или высоких уровней триглицеридов. Причина хронического панкреатита не может быть идентифицирована примерно у 25-30% пациентов. Данные свидетельствуют о том, что некоторые случаи неустановленного хронического панкреатита могут быть связаны с атипичными мутациями генов муковисцидоза.
Аутоиммунный панкреатит
Примерно у 5-6% пациентов с хроническим панкреатитом заболевание вызвано аутоиммунным воспалением (при котором иммунная система атакует поджелудочную железу) ¹.Симптомы могут быть легкими, но пациенты с аутоиммунным панкреатитом (AIP), как правило, демонстрируют повышенный уровень иммуноглобулина G4 (IgG4) и высокую скорость образования камней поджелудочной железы. Другие признаки аутоиммунного панкреатита включают сужение главного протока поджелудочной железы, рубцевание ткани поджелудочной железы и инфильтрацию воспалительными клетками. AIP может возникать сам по себе или в сочетании с другими аутоиммунными заболеваниями, такими как первичный склерозирующий холангит (PSC), первичный билиарный цирроз, забрюшинный фиброз, ревматоидный артрит, саркоидоз и синдром Шегрена.
Вирусный панкреатит
В редких случаях панкреатит может быть вызван вирусными инфекциями, такими как эпидемический паротит, вирус Коксаки B, микоплазменная пневмония и кампилобактер.
Паразитарный панкреатит
Кишечные паразиты, более распространенная в развивающихся странах, чем в США, могут привести к острому панкреатиту и другим заболеваниям поджелудочной железы.
Следующие шаги
Если вы или кто-то, о ком вы заботитесь, страдаете панкреатитом, Центр поджелудочной железы здесь для вас.Если вам нужен диагноз, лечение или другое мнение, у нас есть специальная программа по панкреатиту, готовая помочь.
Позвоните нам по телефону (212) 305-4795 или воспользуйтесь нашей онлайн-формой, чтобы связаться с нами сегодня.
Чтобы узнать больше о панкреатите:
Обзор | Причины | Генетика | Симптомы | Диагностика | Лечение | Автоматическая пересадка островков | Диета | Прогноз | FAQ
Сопутствующие услуги
Связанные темы
.


