Лечение панкреатита и кисты поджелудочной железы
Органические заболевания
Первичный прием врача гастроэнтеролога: 1850 р.
Заболевания поджелудочной железы — не редкость сегодня. Это связано с тем, что современные люди питаются некачественным фастфудом, всухомятку, и организм не получает полноценного набора полезных веществ. Поджелудочная железа играет огромную роль в состоянии здоровья человека! Ферменты, вырабатываемые ею, непосредственно участвуют в усвоении белков, жиров и углеводов. Злоупотребление алкоголем приводит к досрочной активизации работы ферментов. Они начинают переваривать саму железу, и, как следствие, начинается воспалительный процесс — панкреатит — сопровождающийся рвотой, острыми болями в верхней половине живота. Это может оказаться и киста на поджелудочной железе, лечение Вам назначит врач.
Медицинский центр «Пульс» излечит Вас от заболеваний поджелудочной железы, таких как панкреатиты, киста на поджелудочной железе. Лучшие специалисты Москвы работают именно у нас! Мы окажем Вам качественную медицинскую помощь!
Лучшие специалисты Москвы работают именно у нас! Мы окажем Вам качественную медицинскую помощь!
В медицине выделяют несколько видов панкреатита:
- Острый панкреатит (симптомы бывают разные), являющийся следствием некроза (самопереваривания) поджелудочной железы.
- Паренхиматозный панкреатит (также алкогольный панкреатит). Симптомы: чередование приступов обострения с периодами ремиссии. Частота приступов связана со злоупотреблением жирной, острой едой и алкоголем. Иными словами, алкогольный панкреатит симптомами напоминает паренхиматозный.
- Хронический панкреатит (лечение в МЦ «Пульс»). Его причиной может стать мочекаменная болезнь, а также различные психотравмы, вирусные заболевания, операции. Также существует разновидность хронического панкреатита — наследственное заболевание, заложенное в коде ДНК.
- Обострение хронического панкреатита. Наступает при нарушении диеты, назначенной человеку, у которого уже наличествует заболевание.
Кроме того, среди заболеваний этого органа пищеварительной системы выделяют такие опасные недуги, как ложная киста и рак поджелудочной железы. Киста на поджелудочной железе, лечение которой проводится в нашей клинике — не приговор!
Панкреатит на ранних стадиях не требует оперативного вмешательства, но запускать эту болезнь не следует. Иначе болезнь превратится в хронический панкреатит, лечение которого более длительно. Если Вы заметили у себя острый панкреатит (симптомы), не доводите процесс до стадии некроза поджелудочной железы!
Тем не менее, лечение рака поджелудочной железы возможно! Обратитесь в «Клинику функциональных нарушений». Дипломированные специалисты, обладающие огромным опытом борьбы с подобными заболеваниями, быстро и эффективно Вам помогут. Мы используем фундаментальные методики лечения заболеваний, в сочетании с новейшими достижениями медицины. При помощи ультразвуковой диагностики, МРТ и других современных диагностических подходов, мы определим стадию заболевания и назначим оптимальное лечение.
Звоните нам или записывайтесь онлайн прямо сейчас!
Заболевания поджелудочной железы | Санаторий имени 30-летия Победы
Необходимые для жизнедеятельности питательные вещества (жиры, углеводы, белки, витамины) поступают в организм с пищей. В пищеварительной системе эти вещества расщепляются на более простые под влиянием ферментов, которые выделяет поджелудочная железа, и усваиваются организмом.
В пищеварительной системе эти вещества расщепляются на более простые под влиянием ферментов, которые выделяет поджелудочная железа, и усваиваются организмом.
Поджелудочная железа — особенный по своему назначению орган. Он обладает уникальными способностями. Выработанный им поджелудочный сок расщепляет жиры, углеводы, белки, обеспечивая тем самым нормальный обмен веществ. Вторая важная функция этого органа — эндокринная. Сбои в нормальной работе этой функции приводят к развитию сахарного диабета.
Процесс обмена веществ достигается строгой координацией и согласованностью работы клеток и органов. Это наиважнейшее условие для обеспечения нормальной жизнедеятельности человека.
Причины заболеваний поджелудочной железы:
- неправильное питание;
- алкоголь;
- курение;
- наследственность;
- стрессы;
- травмы.
Заболевания от неправильного обмена веществ:
- панкреатит;
- диабет;
- рак;
- некроз печени.
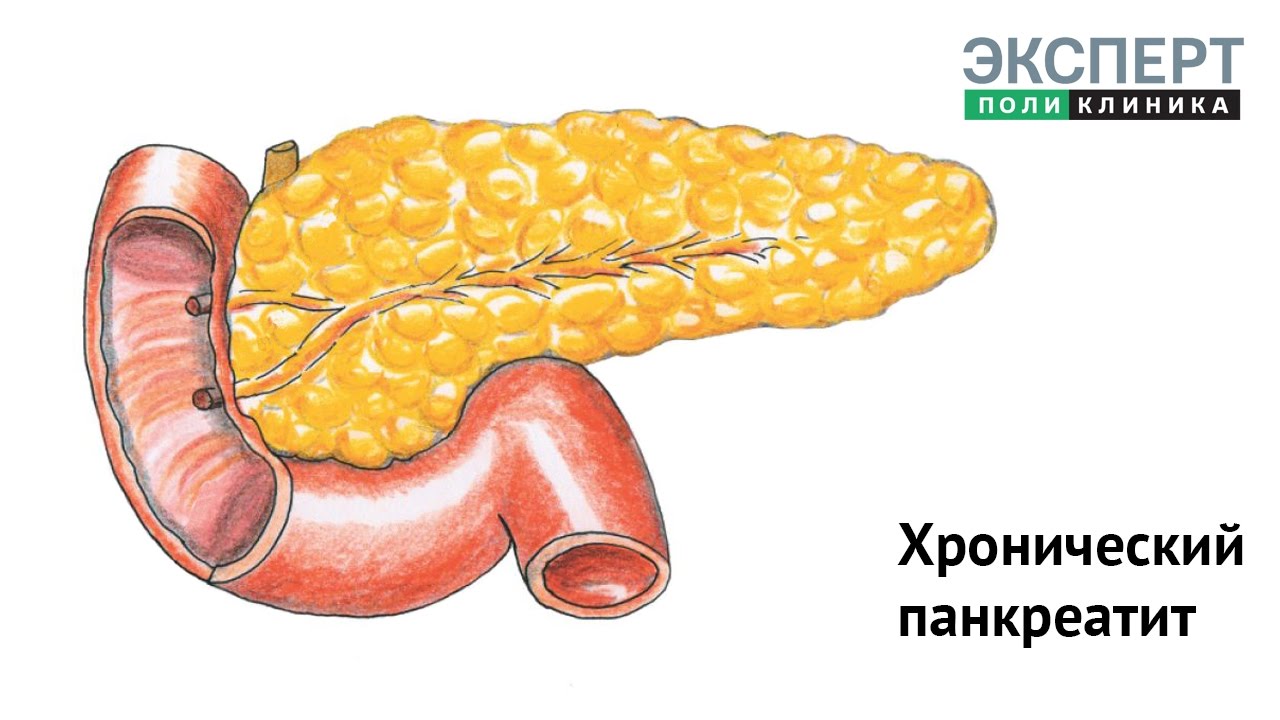
Панкреатит — это заболевание поджелудочной железы, лечение которого долговременный процесс. Проявляется в активизации ферментов железы в самой железе, что приводит к ее разрушению. Образующиеся токсины попадают в кровеносную систему и повреждают печень, почки, сердце.
Панкреатиты проявляются постоянными или периодически возникающими болями. А это признаки эндокринной недостаточности, с характерными патологическими изменениями железы (сморщивание, образование фиброза).
Следующим заболеванием поджелудочной железы, связанным с обменом веществ, является диабет. Он развивается на фоне отклонений различных генетических факторов от нормы. Явным признаком болезни является нарушение углеводного обмена с возрастающим уровнем глюкозы в крови и наличием ее в моче. Проявлением сахарного диабета является поражение сосудов, нервов, тканей.
Профилактика заболеваний
Сбалансированное питание при заболевании поджелудочной железы обеспечит больного нужным количеством пищевых веществ, нормализует жировой и холестериновый обмен. Диета при заболевании поджелудочной железы способствует восстановлению функций других органов, обеспечивает щадящую работу желудка и кишечника.
При заболеваниях, связанных с неправильным обменом веществ, разработана полноценная, щадящая диета № 5. Она исключает продукты тушеные и жаренные, с грубой клетчаткой, нормализует количество углеводов и белков, ограничивает жиры, соль.
Профилактика заболеваний поджелудочной железы заключается в несложных приемах и нормальном образе жизни. Нужно уменьшить потребление сигарет, алкоголя и жирной пищи. В быту руководствоваться здоровым образом жизни, разнообразить меню, добавить в рацион чаи из трав. Желательно питаться дробно и умеренно — это уже будут первые и уверенные шаги к сохранению здоровья.
Лечебный профиль санатория 30-летия Победы позволяет проводить лечение заболеваний поджелудочной железы по программе «Общетерапевтическая».
Заболевания поджелудочной железы
[ Радио Свобода: Программы: Наука и медицина]
[17-09-05]
Заболевания поджелудочной железы
Ведущая Ольга Беклемищева: Сегодня мы говорим о заболеваниях поджелудочной железы, и, прежде всего, об остром панкреатите — наиболее распространенном и опасном из них. Клинические симптомы острого панкреатита были описаны еще 300 лет назад, а основная теория, объясняющая причины его возникновения, родилась лет 100 назад. Что же изменилось за последнее время? Изменилась частота заболевания. Из сравнительно редко встречающейся патологии панкреатит превратился в третью по частоте хирургическую патологию после аппендицита и грыжи. И шансы каждого из нас столкнуться с этой болезнью лично, к сожалению, возросли. Поэтому сегодня в студии — Александр Алексеевич Линденберг, доцент кафедры госпитальной хирургии Российского государственного медицинского университета, известный в Москве специалист по абдоминальной хирургии. А по телефону в нашем разговоре примет участие наш американский эксперт — профессор Даниил Борисович Голубев. И мы начинаем. Александр Алексеевич, что же случилось, почему панкреатиты стали встречаться так часто? Александр Линденберг: Ну, все-таки на третье место панкреатит вышел совсем недавно. И, вероятно, это связано с ростом количества заболеваний желчных путей.
 Я не совсем согласен с тем, что грыжа на втором месте. На втором месте заболевания желчного пузыря — острый холецистит, и все, что связано с камнеобразованием в желчных путях. Вот это одна из причин панкреатита, вероятно, двинувшая это заболевание из разряда эксквизитных в разряд часто встречающихся и, к сожалению, требующих достаточно серьезного лечения. Ольга Беклемищева: А сейчас я хочу спросить нашего американского эксперта. Профессор Голубев, а в США как обстоят дела с панкреатитами, с их частотой? Даниил Голубев: Острый и хронический панкреатиты не очень частые, но достаточно распространенные в США заболевания, нередко протекающие под маской других диагнозов. В 60-80 процентах случаев причинами развития панкреатитов является алкоголь в США, а на втором месте — желчнокаменная болезнь. Какая из этих причин лидирует, зависит от географического положения того или иного региона, а также от демографии. 10-15 процентов приходится на долю так называемого идиопатического панкреатита.
Я не совсем согласен с тем, что грыжа на втором месте. На втором месте заболевания желчного пузыря — острый холецистит, и все, что связано с камнеобразованием в желчных путях. Вот это одна из причин панкреатита, вероятно, двинувшая это заболевание из разряда эксквизитных в разряд часто встречающихся и, к сожалению, требующих достаточно серьезного лечения. Ольга Беклемищева: А сейчас я хочу спросить нашего американского эксперта. Профессор Голубев, а в США как обстоят дела с панкреатитами, с их частотой? Даниил Голубев: Острый и хронический панкреатиты не очень частые, но достаточно распространенные в США заболевания, нередко протекающие под маской других диагнозов. В 60-80 процентах случаев причинами развития панкреатитов является алкоголь в США, а на втором месте — желчнокаменная болезнь. Какая из этих причин лидирует, зависит от географического положения того или иного региона, а также от демографии. 10-15 процентов приходится на долю так называемого идиопатического панкреатита. То есть таких его форм, истинная причина которых остается неизвестной. Однако недавно проведенное Национальным институтом здоровья специальное исследование выявило у большинства больных этой формой микросимптоматику поражения желчевыводящих путей. Идиопатический панкреатит не проявляет ни географических, ни демографических, ни социальных предпочтений. В марте прошлого года с диагнозом «острый панкреатит» был, например, срочно госпитализирован прямо из своего кабинета в Министерстве юстиции генеральный прокурор США Джон Эшкрофт, который в силу своего крайнего ультраконсерватизма наверняка не злоупотреблял алкоголем, а судя по заявлениям его лечащих врачей, не имел до этого никаких проблем с печенью или желчными путями. Ну, другими этиологическими факторами являются травмы живота, последствия оперативных или диагностических, эндоскопических процедур в области печени, желчного пузыря и желчных протоков. Не исключена роль разного рода инфекций — микоплазм, легионелл, микобактерий туберкулеза, различных вирусов, в частности, вирусов эпидемического паротита, вирусов гепатитов и вирусов Coxsackie, ну а также паразитарных инфекций — криптококков и токсоплазм.
То есть таких его форм, истинная причина которых остается неизвестной. Однако недавно проведенное Национальным институтом здоровья специальное исследование выявило у большинства больных этой формой микросимптоматику поражения желчевыводящих путей. Идиопатический панкреатит не проявляет ни географических, ни демографических, ни социальных предпочтений. В марте прошлого года с диагнозом «острый панкреатит» был, например, срочно госпитализирован прямо из своего кабинета в Министерстве юстиции генеральный прокурор США Джон Эшкрофт, который в силу своего крайнего ультраконсерватизма наверняка не злоупотреблял алкоголем, а судя по заявлениям его лечащих врачей, не имел до этого никаких проблем с печенью или желчными путями. Ну, другими этиологическими факторами являются травмы живота, последствия оперативных или диагностических, эндоскопических процедур в области печени, желчного пузыря и желчных протоков. Не исключена роль разного рода инфекций — микоплазм, легионелл, микобактерий туберкулеза, различных вирусов, в частности, вирусов эпидемического паротита, вирусов гепатитов и вирусов Coxsackie, ну а также паразитарных инфекций — криптококков и токсоплазм. Панкреатит может быть вызван различными лекарственными препаратами, в частности, Фуросемидом, Эстрогенами, Тетрациклином и многими другими биологически активными веществами и химикалиями. Вспомним, например, первый диагноз, с которым попал в больницу Виктор Ющенко, до того, как заговорили о его отравлении диоксином, — это был именно острый панкреатит. В общем, панкреатит в США рассматривается как полиэтиологическое заболевание, диагноз которого устанавливается на основании клинической картины, целого ряда лабораторных тестов и инструментальных методов обследования — это рентгенография брюшной полости, ультразвуковая диагностика и все более широко входящая в практику компьютерная томография. При лечении большое внимание обращается на диетотерапию и заместительную терапию ферментами поджелудочной железы. При сильных болях применяются, естественно, анальгетики, а также наркотики, при наличии бактериальных инфекций — антибиотики, в тяжелых случаях — хирургическое вмешательство, в частности, субтотальная панкреатотомия.
Панкреатит может быть вызван различными лекарственными препаратами, в частности, Фуросемидом, Эстрогенами, Тетрациклином и многими другими биологически активными веществами и химикалиями. Вспомним, например, первый диагноз, с которым попал в больницу Виктор Ющенко, до того, как заговорили о его отравлении диоксином, — это был именно острый панкреатит. В общем, панкреатит в США рассматривается как полиэтиологическое заболевание, диагноз которого устанавливается на основании клинической картины, целого ряда лабораторных тестов и инструментальных методов обследования — это рентгенография брюшной полости, ультразвуковая диагностика и все более широко входящая в практику компьютерная томография. При лечении большое внимание обращается на диетотерапию и заместительную терапию ферментами поджелудочной железы. При сильных болях применяются, естественно, анальгетики, а также наркотики, при наличии бактериальных инфекций — антибиотики, в тяжелых случаях — хирургическое вмешательство, в частности, субтотальная панкреатотомия. Среди многообразных осложнений панкреатитов наиболее серьезным в США считается повышение риска развития карциномы поджелудочной железы и нередкое привыкание к наркотическим средствам при упорном болевом синдроме. Специфическая профилактика, как известно, отсутствует, а к числу профилактических мероприятий должны быть причислены: воздержание от алкоголя и, что очень важно, своевременная санация печени, желчного пузыря и желчных протоков, что доступно только людям, имеющим постоянную медицинскую страховку. Вот так обстоит дело. Ольга Беклемищева: Спасибо, Даниил Борисович. По-моему, все очень внятно объяснено. Тогда мне хотелось бы уточнить, что же происходит в самой поджелудочной железе, когда она воспаляется. Почему вообще это происходит? Александр Линденберг: Я полагаю, что все-таки надо начать с того, чтобы разграничить два понятия: есть отечные формы острого панкреатита и есть панкреонекроз — тяжелейшая форма заболевания, при которой поджелудочная железа некротизируется в той или иной степени.
Среди многообразных осложнений панкреатитов наиболее серьезным в США считается повышение риска развития карциномы поджелудочной железы и нередкое привыкание к наркотическим средствам при упорном болевом синдроме. Специфическая профилактика, как известно, отсутствует, а к числу профилактических мероприятий должны быть причислены: воздержание от алкоголя и, что очень важно, своевременная санация печени, желчного пузыря и желчных протоков, что доступно только людям, имеющим постоянную медицинскую страховку. Вот так обстоит дело. Ольга Беклемищева: Спасибо, Даниил Борисович. По-моему, все очень внятно объяснено. Тогда мне хотелось бы уточнить, что же происходит в самой поджелудочной железе, когда она воспаляется. Почему вообще это происходит? Александр Линденберг: Я полагаю, что все-таки надо начать с того, чтобы разграничить два понятия: есть отечные формы острого панкреатита и есть панкреонекроз — тяжелейшая форма заболевания, при которой поджелудочная железа некротизируется в той или иной степени. Почему стоит говорить о них раздельно. Вероятно, потому, что все-таки и симптоматика, и лечение, и исходы, что самое главное, у этих двух, в общем-то, однотипных заболеваний, скрывающихся под одним названием, абсолютно разные. Если отечная форма панкреатита практически сопровождается нулевой летальностью, то панкреонекроз, даже в хороших учреждениях, приводит к летальности где-то от 20 до 30 процентов. Ольга Беклемищева: А насколько часто он встречается? Александр Линденберг: Ну, он встречается приблизительно в три раза реже, чем отечная форма панкреатита. То есть четвертая часть случаев воспаления поджелудочной железы приводит к развитию тяжелых панкреонекрозов. К сожалению, статистика до сих пор у нас в России учитывает панкреатиты вообще, и поэтому на фоне общего благополучия — где-то летальность в 2-3 процента с учетом отечных форм, повторяю, от которых не погибают, летальность при панкреонекрозе в отдельных клиниках выглядит очень выгодно: 2-3 процента — это «замечательная» летальность.
 А вот если начинать считать только формы некротические, то это 20-30, а то и 40 процентов, как правило, погибающих больных. Ольга Беклемищева: А почему эта форма такая летальная? В чем разница? Александр Линденберг: Тяжелейшие нарушения, которые возникают при панкреонекрозе в организме, приводят к развитию недостаточности многих органов и систем. Это и дыхательная недостаточность, и сердечная недостаточность, прогрессирование синдрома эндогенной интоксикации приводит к смерти мозга и, как правило, к тяжелым формам абдоминального сепсиса и соответствующему исходу. И лечить ее значительно тяжелее, чем, скажем, тот же самый отечный панкреатит, который и особого-то лечения почти не требует. Ольга Беклемищева: Но давайте тогда сначала разберем именно вот эту более легкую форму — отечный панкреатит. Как он развивается? Что там происходит внутри нас? Александр Линденберг: Ну, отечный панкреатит, если говорить о причине заболевания, — это, как правило, достаточно легко протекающее воспаление поджелудочной железы, которое возникает в результате нарушения выделения ферментов поджелудочной железы, то есть того, что мы называем соком поджелудочной железы, из самой железы через протоки в двенадцатиперстную кишку.
А вот если начинать считать только формы некротические, то это 20-30, а то и 40 процентов, как правило, погибающих больных. Ольга Беклемищева: А почему эта форма такая летальная? В чем разница? Александр Линденберг: Тяжелейшие нарушения, которые возникают при панкреонекрозе в организме, приводят к развитию недостаточности многих органов и систем. Это и дыхательная недостаточность, и сердечная недостаточность, прогрессирование синдрома эндогенной интоксикации приводит к смерти мозга и, как правило, к тяжелым формам абдоминального сепсиса и соответствующему исходу. И лечить ее значительно тяжелее, чем, скажем, тот же самый отечный панкреатит, который и особого-то лечения почти не требует. Ольга Беклемищева: Но давайте тогда сначала разберем именно вот эту более легкую форму — отечный панкреатит. Как он развивается? Что там происходит внутри нас? Александр Линденберг: Ну, отечный панкреатит, если говорить о причине заболевания, — это, как правило, достаточно легко протекающее воспаление поджелудочной железы, которое возникает в результате нарушения выделения ферментов поджелудочной железы, то есть того, что мы называем соком поджелудочной железы, из самой железы через протоки в двенадцатиперстную кишку.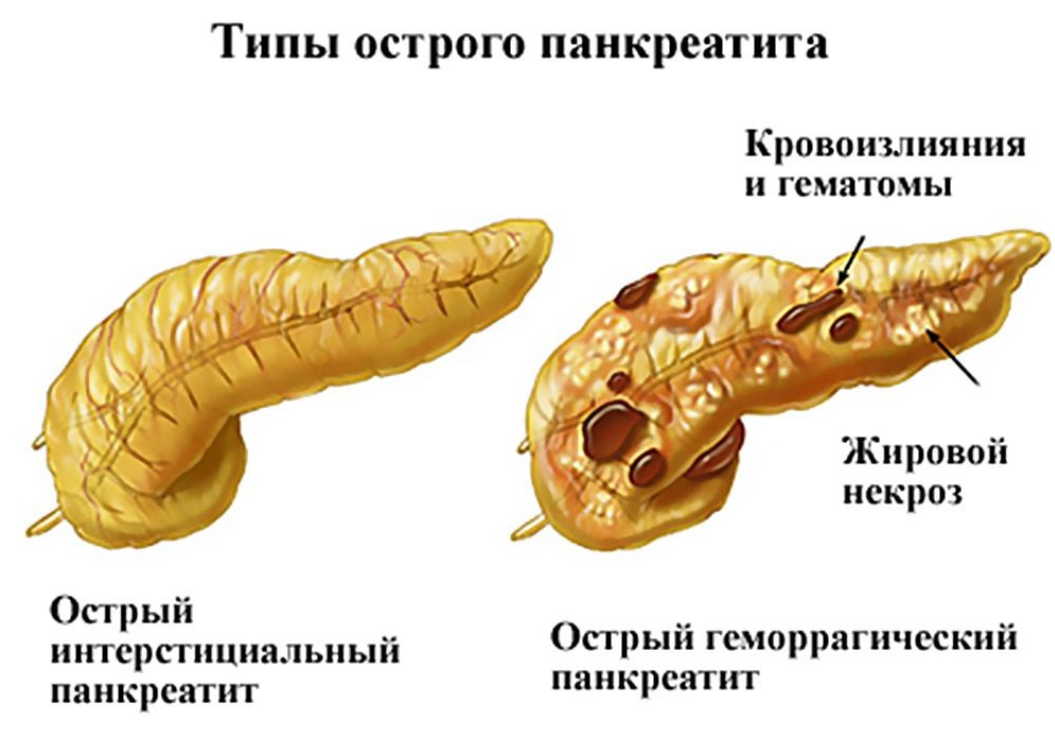 Причин этому много, частично они перечислялись коллегой из США. Но, в принципе, важно, что возникает рост давления в протоке. Этот рост давления может быть достаточно кратковременным. Но несмотря на его кратковременность, часть ферментов, которая выделяется в неактивных формах в просвет кишки и только там активируется, начинает активироваться непосредственно в протоках поджелудочной железы. Ну, это приводит к понятию, которое мы называем аутолизом, то есть некоторая часть клеток поджелудочной железы начинает гибнуть, самопереваривая себя. Ольга Беклемищева: Вот по этому поводу я бы хотела обратить внимание наших слушателей на то, что на самом деле поджелудочная железа — это такой технологический ответ природы на великую загадку, что если вы сделаете идеальный растворитель, то где вы его будете держать. Понятно, что когда мы перевариваем что-то, нам вот этими пищеварительными соками нужно достаточно серьезно расщеплять белки, а организм тоже создан из белков…
Причин этому много, частично они перечислялись коллегой из США. Но, в принципе, важно, что возникает рост давления в протоке. Этот рост давления может быть достаточно кратковременным. Но несмотря на его кратковременность, часть ферментов, которая выделяется в неактивных формах в просвет кишки и только там активируется, начинает активироваться непосредственно в протоках поджелудочной железы. Ну, это приводит к понятию, которое мы называем аутолизом, то есть некоторая часть клеток поджелудочной железы начинает гибнуть, самопереваривая себя. Ольга Беклемищева: Вот по этому поводу я бы хотела обратить внимание наших слушателей на то, что на самом деле поджелудочная железа — это такой технологический ответ природы на великую загадку, что если вы сделаете идеальный растворитель, то где вы его будете держать. Понятно, что когда мы перевариваем что-то, нам вот этими пищеварительными соками нужно достаточно серьезно расщеплять белки, а организм тоже создан из белков… Александр Линденберг: И жиры тоже. Ольга Беклемищева: И жиры тоже, да. И как же ему уберечься от самопереваривания? И вот природа придумала так, что ферменты, которые готовит поджелудочная железа для кишечника, они неактивны, и они активируются только в самом кишечнике под воздействием желчи. Но вот как сказал уже Александр Алексеевич, если случается обратный заброс, то поджелудочная железа беззащитна — и она начинает распадаться. Александр Линденберг: В какой-то степени. Если говорить об отечной форме, то дальше все развивается достаточно благополучно. Восстанавливается отток ферментов поджелудочной железы, и сама поджелудочная железа, перенеся только оттек — отсюда и понятие отечной формы — приходит в определенную норму. Ольга Беклемищева: Я думаю, нам нужно разграничить острый панкреатит от панкреонекрозов. Вот по тому, как мне написали на сайт наши слушатели, понятно, что у многих случаются приступы панкреатита достаточно невыраженные, когда люди, в общем-то, даже не вызывают «скорую», не госпитализируются.
Александр Линденберг: И жиры тоже. Ольга Беклемищева: И жиры тоже, да. И как же ему уберечься от самопереваривания? И вот природа придумала так, что ферменты, которые готовит поджелудочная железа для кишечника, они неактивны, и они активируются только в самом кишечнике под воздействием желчи. Но вот как сказал уже Александр Алексеевич, если случается обратный заброс, то поджелудочная железа беззащитна — и она начинает распадаться. Александр Линденберг: В какой-то степени. Если говорить об отечной форме, то дальше все развивается достаточно благополучно. Восстанавливается отток ферментов поджелудочной железы, и сама поджелудочная железа, перенеся только оттек — отсюда и понятие отечной формы — приходит в определенную норму. Ольга Беклемищева: Я думаю, нам нужно разграничить острый панкреатит от панкреонекрозов. Вот по тому, как мне написали на сайт наши слушатели, понятно, что у многих случаются приступы панкреатита достаточно невыраженные, когда люди, в общем-то, даже не вызывают «скорую», не госпитализируются. Это то, о чем говорили вы, да? Александр Линденберг: Как правило, те, кто не вызывает «скорую» и не госпитализируется, они не болеют острым панкреатитом, они не придумывают себе этого диагноза. Это то, что прячется под классическим, так сказать, обывательским понятием «отравление». Острый панкреатит никто себе сам в качестве диагноза не выставляет. Чаще всего — отравился, ну, извините, под классическим понятием «перепил», и так далее. Вот это будет отечная форма острого панкреатита. Два-три дня лежания, холод, голод — и постепенно человек приходит в норму. К сожалению, я хочу отметить следующее, что никто и никогда не может сказать точно, не перейдет ли отечная форма острого панкреатита в панкреонекроз. Ольга Беклемищева: То есть если даже человек соблюдает покой, голод и холод, все равно может утяжелиться состояние? Александр Линденберг: Абсолютно точно. Вся неприятность этого положения в том, что мы тоже не можем сказать, в каких ситуациях острый панкреатит превращается в панкреонекроз, а в каких ситуациях он остается на уровне отечной формы острого панкреатита.
Это то, о чем говорили вы, да? Александр Линденберг: Как правило, те, кто не вызывает «скорую» и не госпитализируется, они не болеют острым панкреатитом, они не придумывают себе этого диагноза. Это то, что прячется под классическим, так сказать, обывательским понятием «отравление». Острый панкреатит никто себе сам в качестве диагноза не выставляет. Чаще всего — отравился, ну, извините, под классическим понятием «перепил», и так далее. Вот это будет отечная форма острого панкреатита. Два-три дня лежания, холод, голод — и постепенно человек приходит в норму. К сожалению, я хочу отметить следующее, что никто и никогда не может сказать точно, не перейдет ли отечная форма острого панкреатита в панкреонекроз. Ольга Беклемищева: То есть если даже человек соблюдает покой, голод и холод, все равно может утяжелиться состояние? Александр Линденберг: Абсолютно точно. Вся неприятность этого положения в том, что мы тоже не можем сказать, в каких ситуациях острый панкреатит превращается в панкреонекроз, а в каких ситуациях он остается на уровне отечной формы острого панкреатита. Поэтому когда возникают проблемы, связанные с болями в эпигастрии… Ольга Беклемищева: Я прошу прощения, эпигастрий — это область живота в районе пупка. Александр Линденберг: Повыше немножко… с иррадиацией их в спину, с сопровождающейся тяжелой рвотой, то не надо надеяться на то, что у вас возникла легкая форма заболевания, а надо госпитализироваться, и там уже отдавать себя во власть специалистов, которые будут лечить, наблюдать, потому что этот вариант может закончиться весьма печально, ибо временной фактор в лечении панкреонекроза является чуть ли не определяющим вообще, в принципе. Чем раньше мы начинаем лечить это заболевание, тем лучшие результаты мы получаем. Ольга Беклемищева: А когда вы, врачи видите, что начинается именно панкреонекроз? Александр Линденберг: По тяжести состояния больного, как правило. Потому что отечный панкреатит, я напоминаю, это сродни острого гастрита, которым болеют процентов 70 населения.
Поэтому когда возникают проблемы, связанные с болями в эпигастрии… Ольга Беклемищева: Я прошу прощения, эпигастрий — это область живота в районе пупка. Александр Линденберг: Повыше немножко… с иррадиацией их в спину, с сопровождающейся тяжелой рвотой, то не надо надеяться на то, что у вас возникла легкая форма заболевания, а надо госпитализироваться, и там уже отдавать себя во власть специалистов, которые будут лечить, наблюдать, потому что этот вариант может закончиться весьма печально, ибо временной фактор в лечении панкреонекроза является чуть ли не определяющим вообще, в принципе. Чем раньше мы начинаем лечить это заболевание, тем лучшие результаты мы получаем. Ольга Беклемищева: А когда вы, врачи видите, что начинается именно панкреонекроз? Александр Линденберг: По тяжести состояния больного, как правило. Потому что отечный панкреатит, я напоминаю, это сродни острого гастрита, которым болеют процентов 70 населения.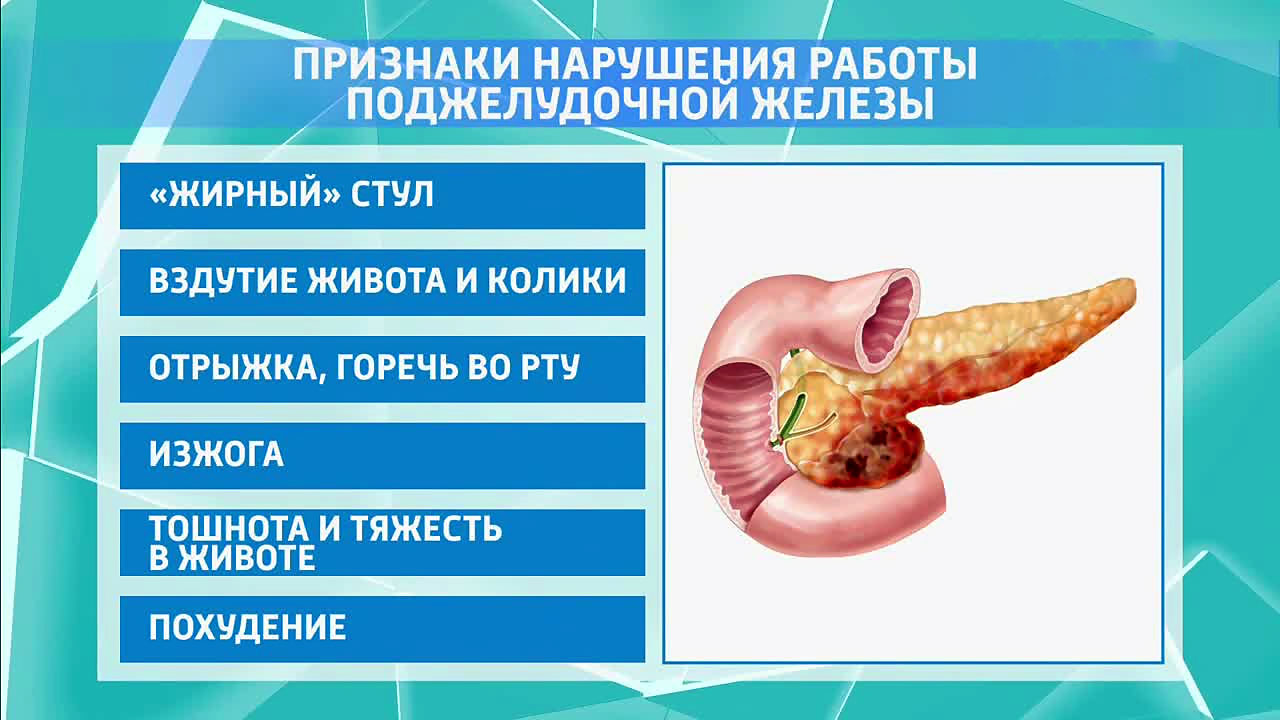 А дальше состояние ухудшается, нарастают боли, появляются признаки недостаточности разных органов и систем — одышка, учащение пульса более 120, иногда возбуждение, иногда, наоборот, признаки тяжелых форм нарушения деятельности головного мозга, живот становится резко болезненным — вот это уже признаки панкреонекроза, и лечить их уже даже не в хирургическом отделении надо, а в отделении реанимации, как правило. Ольга Беклемищева: Тогда, чтобы было понятнее, давайте перечислим сначала признаки панкреатита, то, что человек заметит у себя дома, то, что ему надо делать дома до приезда «скорой», и вы уже перечислили признаки тяжелого состояния. Александр Линденберг: К сожалению, я вам должен ответить достаточно банально. Боли в животе являются абсолютным показанием к вызову «скорой помощи», к обращению к врачу. И ничего до этого момента делать не надо. Потому что, как правило, старая, приснопамятная рекомендация не принимать препараты, уменьшающие боль, принимать спазмолитики, сейчас уже, по-моему, всем давно известна и не вызывает никаких сомнений.
А дальше состояние ухудшается, нарастают боли, появляются признаки недостаточности разных органов и систем — одышка, учащение пульса более 120, иногда возбуждение, иногда, наоборот, признаки тяжелых форм нарушения деятельности головного мозга, живот становится резко болезненным — вот это уже признаки панкреонекроза, и лечить их уже даже не в хирургическом отделении надо, а в отделении реанимации, как правило. Ольга Беклемищева: Тогда, чтобы было понятнее, давайте перечислим сначала признаки панкреатита, то, что человек заметит у себя дома, то, что ему надо делать дома до приезда «скорой», и вы уже перечислили признаки тяжелого состояния. Александр Линденберг: К сожалению, я вам должен ответить достаточно банально. Боли в животе являются абсолютным показанием к вызову «скорой помощи», к обращению к врачу. И ничего до этого момента делать не надо. Потому что, как правило, старая, приснопамятная рекомендация не принимать препараты, уменьшающие боль, принимать спазмолитики, сейчас уже, по-моему, всем давно известна и не вызывает никаких сомнений. Вызвали врача, обратились за специализированной помощью. А дальше уже все решаем мы, и, в общем, для этого нас и готовят, и учат, и для этого мы лечим панкреонекрозы, собственно. Ольга Беклемищева: Александр Алексеевич, а все-таки почему не нужно принимать анальгетики при болях в животе? Дело в том, что в рекомендации, скажем, той же «скорой помощи» при остром панкреатите, я читала, что они могут ввести Анальгин, Амидопирин. Александр Линденберг: «Скорая помощь» может вводить все, что угодно, это уже специализированная помощь. Мы ведь речь ведем о приеме препаратов, когда человек еще только почувствовал боль и не обращался к врачу. Этого делать нельзя. Ну, по одной простой причине, что в свое время ведь острый панкреатит встречался тоже достаточно часто. Но где-то лет 50-60 тому назад диагноз острого панкреатита считался высшим врачебным, так сказать, пилотажем. Потому что острый панкреатит не имеет настолько специфической клинической картины, чтобы говорить, что вот это только острый панкреатит.
Вызвали врача, обратились за специализированной помощью. А дальше уже все решаем мы, и, в общем, для этого нас и готовят, и учат, и для этого мы лечим панкреонекрозы, собственно. Ольга Беклемищева: Александр Алексеевич, а все-таки почему не нужно принимать анальгетики при болях в животе? Дело в том, что в рекомендации, скажем, той же «скорой помощи» при остром панкреатите, я читала, что они могут ввести Анальгин, Амидопирин. Александр Линденберг: «Скорая помощь» может вводить все, что угодно, это уже специализированная помощь. Мы ведь речь ведем о приеме препаратов, когда человек еще только почувствовал боль и не обращался к врачу. Этого делать нельзя. Ну, по одной простой причине, что в свое время ведь острый панкреатит встречался тоже достаточно часто. Но где-то лет 50-60 тому назад диагноз острого панкреатита считался высшим врачебным, так сказать, пилотажем. Потому что острый панкреатит не имеет настолько специфической клинической картины, чтобы говорить, что вот это только острый панкреатит. Под ним могут прятаться «любимый» всеми острый аппендицит, холецистит, кишечная непроходимость и многое другое. Поэтому делать картинку непонятной, принимая анальгетики или спазмолитики, конечно, крайне нежелательно. Ольга Беклемищева: То есть это для облегчения дальнейшей дифференциальной диагностики? Александр Линденберг: Естественно. Ольга Беклемищева: А если очень сильно больно? Александр Линденберг: А если очень сильно больно, то никакой анальгетик, принятый в амбулаторных условиях, эти боли не уменьшит, если это боли, вызванные панкреатитом. Ольга Беклемищева: Понятно. Ну, значит, выбора нет. Ждите «скорую». Александр Линденберг: Для того чтобы снять боли при панкреонекрозе, мы вынуждены проводить больным вещь, которая называется эпидуральная анестезия. То есть вводить препараты-анальгетики непосредственно в отдел спинного мозга.
Под ним могут прятаться «любимый» всеми острый аппендицит, холецистит, кишечная непроходимость и многое другое. Поэтому делать картинку непонятной, принимая анальгетики или спазмолитики, конечно, крайне нежелательно. Ольга Беклемищева: То есть это для облегчения дальнейшей дифференциальной диагностики? Александр Линденберг: Естественно. Ольга Беклемищева: А если очень сильно больно? Александр Линденберг: А если очень сильно больно, то никакой анальгетик, принятый в амбулаторных условиях, эти боли не уменьшит, если это боли, вызванные панкреатитом. Ольга Беклемищева: Понятно. Ну, значит, выбора нет. Ждите «скорую». Александр Линденберг: Для того чтобы снять боли при панкреонекрозе, мы вынуждены проводить больным вещь, которая называется эпидуральная анестезия. То есть вводить препараты-анальгетики непосредственно в отдел спинного мозга. Ольга Беклемищева: А до этого, насколько я знаю, использовались атропиновые блокады, да? Александр Линденберг: Все использовалось. К счастью, прогресс медицины в отношении этого заболевания, в общем, достаточно отчетлив. И целый ряд московских клиник — клиника 31-ой городской больницы, Первая градская больница — принципиально занимаются панкреонекрозами. Поэтому в последнее время и результаты несколько стали улучшаться, хотя они остаются еще далекими от идеала. Ольга Беклемищева: И опять же из того, что мне удалось прочитать… Как раз вот вы говорите, что некоторые клиники специально им занимаются. Значит ли это, что если человек не располагает возможностью оказаться в такой специализированной клинике, то ему нужно настаивать на том, чтобы его туда перевезли? Или он все-таки может получить адекватное лечение и в другой клинике? Александр Линденберг: Нет, конечно, адекватное лечение можно получить практически в любом хирургическом стационаре города Москвы.
Ольга Беклемищева: А до этого, насколько я знаю, использовались атропиновые блокады, да? Александр Линденберг: Все использовалось. К счастью, прогресс медицины в отношении этого заболевания, в общем, достаточно отчетлив. И целый ряд московских клиник — клиника 31-ой городской больницы, Первая градская больница — принципиально занимаются панкреонекрозами. Поэтому в последнее время и результаты несколько стали улучшаться, хотя они остаются еще далекими от идеала. Ольга Беклемищева: И опять же из того, что мне удалось прочитать… Как раз вот вы говорите, что некоторые клиники специально им занимаются. Значит ли это, что если человек не располагает возможностью оказаться в такой специализированной клинике, то ему нужно настаивать на том, чтобы его туда перевезли? Или он все-таки может получить адекватное лечение и в другой клинике? Александр Линденберг: Нет, конечно, адекватное лечение можно получить практически в любом хирургическом стационаре города Москвы. Я говорю о клиниках, которые специализируются на разработке терапии панкреонекроза, на применении новых, современных средств, на разработке тактических вопросов. А так его достаточно неплохо лечат в любой московской клинике, но в медицинском стандарте. Ольга Беклемищева: А что такое стандарт лечения этого заболевания? Александр Линденберг: Для этого заболевания стандарт лечения довольно сложен. Потому что основная задача на первом этапе — это спасти человека от смерти, от токсического шока. Каким образом это будет делаться, ну, я не буду перечислять — это займет больше времени, чем вся передача. Но это специальные методы детоксикации, это препараты, которые снижают активность поджелудочной железы, вплоть до цитостатиков, в свое время широко применявшихся. Ольга Беклемищева: А сейчас они уже не так широко применяются? Александр Линденберг: Применяются, особенно в клиниках, где других препаратов пока нет, они применяются, остается на вооружении, они достаточно эффективны.
Я говорю о клиниках, которые специализируются на разработке терапии панкреонекроза, на применении новых, современных средств, на разработке тактических вопросов. А так его достаточно неплохо лечат в любой московской клинике, но в медицинском стандарте. Ольга Беклемищева: А что такое стандарт лечения этого заболевания? Александр Линденберг: Для этого заболевания стандарт лечения довольно сложен. Потому что основная задача на первом этапе — это спасти человека от смерти, от токсического шока. Каким образом это будет делаться, ну, я не буду перечислять — это займет больше времени, чем вся передача. Но это специальные методы детоксикации, это препараты, которые снижают активность поджелудочной железы, вплоть до цитостатиков, в свое время широко применявшихся. Ольга Беклемищева: А сейчас они уже не так широко применяются? Александр Линденберг: Применяются, особенно в клиниках, где других препаратов пока нет, они применяются, остается на вооружении, они достаточно эффективны. Это применение методов экстракорпоральной детоксикации, и еще масса других препаратов, применение мощнейшей антибактериальной терапии. Это на первом этапе. На втором этапе — это консервативная терапия, направленная на то, чтобы не допустить инфицирования, то есть проникновения инфекции в обширное пространство забрюшинной клетчатки, которая при панкреонекрозе, естественно, тоже поражается. И в зависимости от положительного или отрицательного результата этой проводимой терапии наступает третий этап, где мы уже думаем, оперировать пациента или не оперировать. Если инфицирование не наступает, то, как правило, все ограничивается консервативной терапией. Если все-таки наступает период инфицирования, возникает гнойное поражение забрюшинных клетчаточных пространств, то там речь уже идет о хирургическом лечении. Выбор хирургического лечения, он тоже многообразен. Это могут быть малоинвазивные методы, когда под контролем ультразвука производится пункция вот этих пространств, гной удаляется, вставляются дренажи.
Это применение методов экстракорпоральной детоксикации, и еще масса других препаратов, применение мощнейшей антибактериальной терапии. Это на первом этапе. На втором этапе — это консервативная терапия, направленная на то, чтобы не допустить инфицирования, то есть проникновения инфекции в обширное пространство забрюшинной клетчатки, которая при панкреонекрозе, естественно, тоже поражается. И в зависимости от положительного или отрицательного результата этой проводимой терапии наступает третий этап, где мы уже думаем, оперировать пациента или не оперировать. Если инфицирование не наступает, то, как правило, все ограничивается консервативной терапией. Если все-таки наступает период инфицирования, возникает гнойное поражение забрюшинных клетчаточных пространств, то там речь уже идет о хирургическом лечении. Выбор хирургического лечения, он тоже многообразен. Это могут быть малоинвазивные методы, когда под контролем ультразвука производится пункция вот этих пространств, гной удаляется, вставляются дренажи.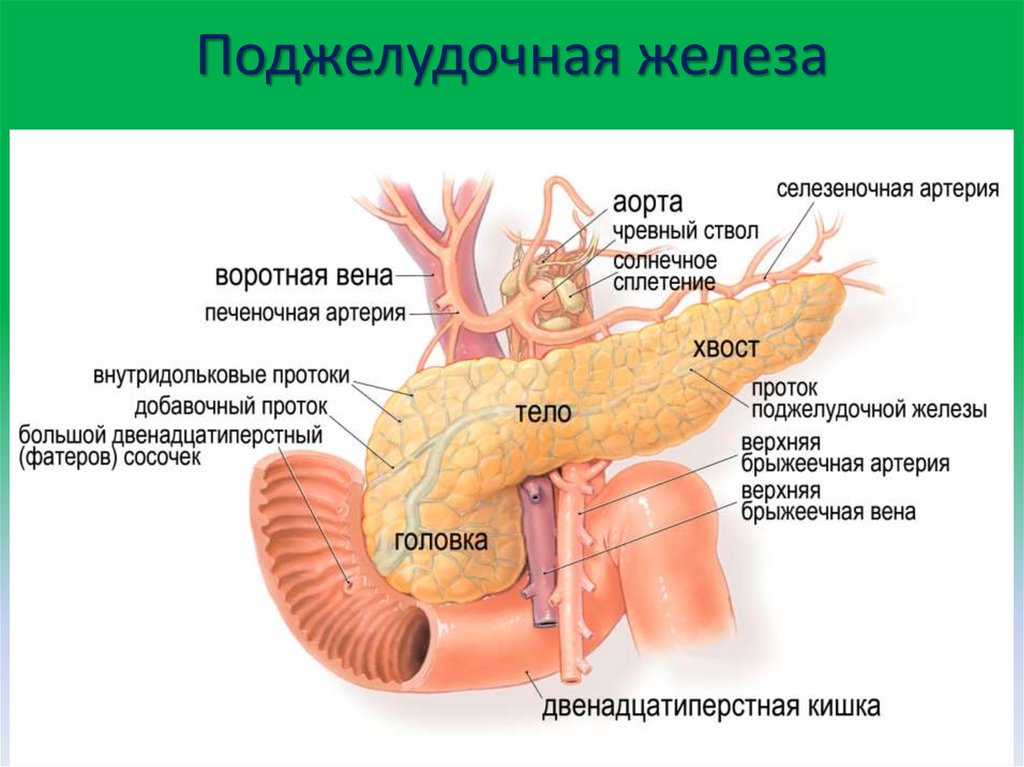 Или же более массивная, агрессивная терапия, когда вскрываются уже и хирургически объемно удаляются ткани, пораженные гноем. И пациенты ведутся на массивных перевязках. То есть это уже индивидуальность поражений, индивидуальность пациента и возможности того стационара, в которой этот человек попал. Но я хочу все-таки повторить, речь идет о панкреонекрозе, тяжелых формах панкреонекроза. Ольга Беклемищева: А все-таки как врач с опытом, много раз наблюдавший такие случаи, вы можете сказать — есть какие-то признаки, вот у кого может быть такая тяжелая ситуация, а у кого, скорее всего, ее не будет? Александр Линденберг: Это все-таки из области шаманства. Ольга Беклемищева: Пошаманьте немножко. Александр Линденберг: Очень сложно сказать. Ну, все-таки, скажем так, я не буду обижать людей полноватых, но у людей толстеньких, с пораженной, скажем, алкоголем печенью — это все-таки шанс развития панкреонекроза, и в более плохом развитии, выше, чем, скажем, у людей, у которых острый панкреатит является случайной ситуацией, возникшей, предположим, на фоне злоупотребления каким-нибудь жирным продуктом.
Или же более массивная, агрессивная терапия, когда вскрываются уже и хирургически объемно удаляются ткани, пораженные гноем. И пациенты ведутся на массивных перевязках. То есть это уже индивидуальность поражений, индивидуальность пациента и возможности того стационара, в которой этот человек попал. Но я хочу все-таки повторить, речь идет о панкреонекрозе, тяжелых формах панкреонекроза. Ольга Беклемищева: А все-таки как врач с опытом, много раз наблюдавший такие случаи, вы можете сказать — есть какие-то признаки, вот у кого может быть такая тяжелая ситуация, а у кого, скорее всего, ее не будет? Александр Линденберг: Это все-таки из области шаманства. Ольга Беклемищева: Пошаманьте немножко. Александр Линденберг: Очень сложно сказать. Ну, все-таки, скажем так, я не буду обижать людей полноватых, но у людей толстеньких, с пораженной, скажем, алкоголем печенью — это все-таки шанс развития панкреонекроза, и в более плохом развитии, выше, чем, скажем, у людей, у которых острый панкреатит является случайной ситуацией, возникшей, предположим, на фоне злоупотребления каким-нибудь жирным продуктом. Но это все очень и очень относительно. Бывает, к сожалению, как с генеральным прокурором, который ультраконсервативно был отправлен с панкреатитом, и ничего не пил и не ел. Сложно сказать, как все-таки разовьются события. Ольга Беклемищева: То есть именно идиопатический панкреатит? Александр Линденберг: Да. В наших наблюдениях он встречается достаточно редко. Все-таки 90 процентов случаев укладывается или в спиртное, или в поражение желчного пузыря и желчевыводящей системы. Ольга Беклемищева: Вот кроме идиопатических форм, кроме того, что связано с алкоголем и поджелудочной железой, существуют ли такие заболевания, которые вызываются химическими агентами, то есть может ли это быть результатом лекарственной терапии, да или нет? Александр Линденберг: В принципе, да. Но наблюдений мало. Не видели мы этого в больших количествах, только эксквизиты. Ольга Беклемищева: То есть если у человека индивидуальная непереносимость такого или иного лекарства? Александр Линденберг: Практически невозможно ни наблюдать, ни доказать, что панкреатит развился в результате приема того или иного препарата.
Но это все очень и очень относительно. Бывает, к сожалению, как с генеральным прокурором, который ультраконсервативно был отправлен с панкреатитом, и ничего не пил и не ел. Сложно сказать, как все-таки разовьются события. Ольга Беклемищева: То есть именно идиопатический панкреатит? Александр Линденберг: Да. В наших наблюдениях он встречается достаточно редко. Все-таки 90 процентов случаев укладывается или в спиртное, или в поражение желчного пузыря и желчевыводящей системы. Ольга Беклемищева: Вот кроме идиопатических форм, кроме того, что связано с алкоголем и поджелудочной железой, существуют ли такие заболевания, которые вызываются химическими агентами, то есть может ли это быть результатом лекарственной терапии, да или нет? Александр Линденберг: В принципе, да. Но наблюдений мало. Не видели мы этого в больших количествах, только эксквизиты. Ольга Беклемищева: То есть если у человека индивидуальная непереносимость такого или иного лекарства? Александр Линденберг: Практически невозможно ни наблюдать, ни доказать, что панкреатит развился в результате приема того или иного препарата. Ольга Беклемищева: То есть это все только гипотеза? Александр Линденберг: Абсолютно точно. Ольга Беклемищева: Александр Алексеевич, вот вы уже, наверное, убедили наших слушателей, что это серьезная болезнь и что нужно обязательно обращаться к врачу. Давайте немножко порассуждаем, что будет в случае, если они все-таки обратятся и все хорошо вылечится. Есть ли какие-то последствия перенесенного острого панкреатита? Александр Линденберг: Давайте опять разграничивать: острого отечного панкреатита или панкреонекроза? Ольга Беклемищева: Острый отечный. Александр Линденберг: Если острый отечный, то, как правило, последствий практически не остается. Колоссальный запас функциональных возможностей поджелудочной железы делает возможным перенести это заболевание и остаться ей вполне функционирующей, как здоровый орган. Ольга Беклемищева: То есть те куски — прошу прощения за ненаучный подход к делу, — железы, которые, к сожалению, некротизировались в результате.
Ольга Беклемищева: То есть это все только гипотеза? Александр Линденберг: Абсолютно точно. Ольга Беклемищева: Александр Алексеевич, вот вы уже, наверное, убедили наших слушателей, что это серьезная болезнь и что нужно обязательно обращаться к врачу. Давайте немножко порассуждаем, что будет в случае, если они все-таки обратятся и все хорошо вылечится. Есть ли какие-то последствия перенесенного острого панкреатита? Александр Линденберг: Давайте опять разграничивать: острого отечного панкреатита или панкреонекроза? Ольга Беклемищева: Острый отечный. Александр Линденберг: Если острый отечный, то, как правило, последствий практически не остается. Колоссальный запас функциональных возможностей поджелудочной железы делает возможным перенести это заболевание и остаться ей вполне функционирующей, как здоровый орган. Ольга Беклемищева: То есть те куски — прошу прощения за ненаучный подход к делу, — железы, которые, к сожалению, некротизировались в результате.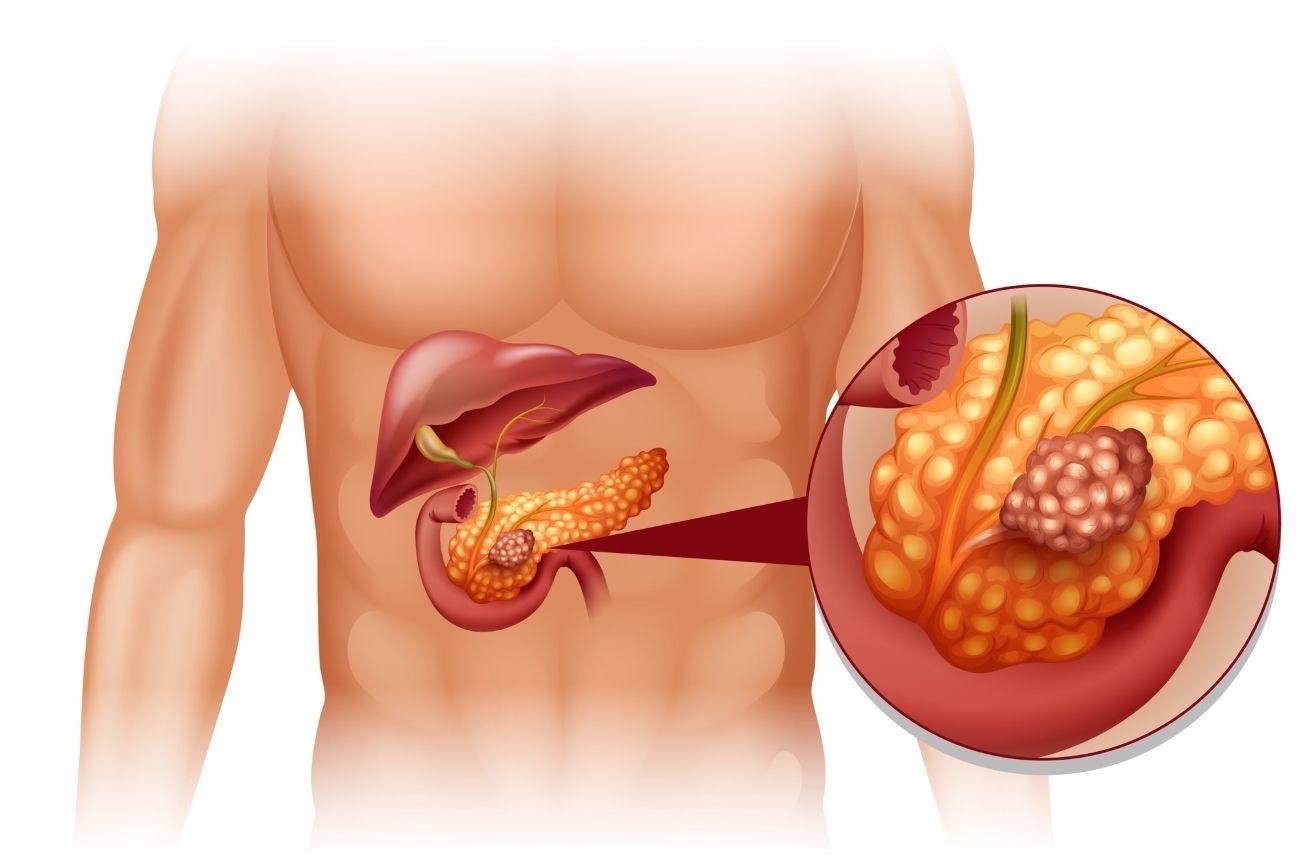 .. Александр Линденберг: Их будет очень мало. Ольга Беклемищева: …они восстанавливаются? Александр Линденберг: Нет, не восстанавливаются. То, что погибло, замещается соединительной тканью, то есть тканью, которая не имеет функции той ткани, из которой состоит поджелудочная железа. Соединительная ткань уплотняется. Ольга Беклемищева: То есть поджелудочная железа — это не печень, которая может… Александр Линденберг: То же самое, что и с печенью. Потому что, скажем, острый гепатит, гибель клеток печени, замещение соединительной тканью — это заболевание, которое мы называем циррозом. В данной ситуации наступает почти то же самое — цирроз поджелудочной железы. Но при отечных формах он не наступит потому, что очень небольшая зона поражения. Поэтому возможности поджелудочной железы достаточно для того, чтобы оставить этот орган здоровым. При панкреонекрозе все зависит от объема поражения.
.. Александр Линденберг: Их будет очень мало. Ольга Беклемищева: …они восстанавливаются? Александр Линденберг: Нет, не восстанавливаются. То, что погибло, замещается соединительной тканью, то есть тканью, которая не имеет функции той ткани, из которой состоит поджелудочная железа. Соединительная ткань уплотняется. Ольга Беклемищева: То есть поджелудочная железа — это не печень, которая может… Александр Линденберг: То же самое, что и с печенью. Потому что, скажем, острый гепатит, гибель клеток печени, замещение соединительной тканью — это заболевание, которое мы называем циррозом. В данной ситуации наступает почти то же самое — цирроз поджелудочной железы. Но при отечных формах он не наступит потому, что очень небольшая зона поражения. Поэтому возможности поджелудочной железы достаточно для того, чтобы оставить этот орган здоровым. При панкреонекрозе все зависит от объема поражения. Большой объем поражения, хронические изменения приводят к выявлению недостаточности и внешнесекреторной, то есть той, о которой вы говорили, при переваривании пищи. А потом и внутрисекреторной, потому что мы забыли сказать о том, что поджелудочная железа еще и хранитель островков Лангерганса, то есть ответственна за диабет… Ольга Беклемищева: Мы отдельно поговорим о поджелудочной железе и диабете. Александр Линденберг: Хорошо. Значит, возникает недостаточность и того, и другого. Чем больше поражение, тем выше недостаточность. И, таким образом, острый панкреатит превращается в заболевание, которое мы называем хроническим панкреатитом. Ольга Беклемищева: И у нас сейчас слушатель на линии. Это Любовь Николаевна из Москвы. Здравствуйте, Любовь Николаевна. Слушатель: Здравствуйте. Я хотела бы вас спросить, какие из перечисленных вами мероприятий, которые при панкреатите проводятся, проводятся бесплатно, а какие за отдельную плату? Вот вы о медицинском стандарте говорили.
Большой объем поражения, хронические изменения приводят к выявлению недостаточности и внешнесекреторной, то есть той, о которой вы говорили, при переваривании пищи. А потом и внутрисекреторной, потому что мы забыли сказать о том, что поджелудочная железа еще и хранитель островков Лангерганса, то есть ответственна за диабет… Ольга Беклемищева: Мы отдельно поговорим о поджелудочной железе и диабете. Александр Линденберг: Хорошо. Значит, возникает недостаточность и того, и другого. Чем больше поражение, тем выше недостаточность. И, таким образом, острый панкреатит превращается в заболевание, которое мы называем хроническим панкреатитом. Ольга Беклемищева: И у нас сейчас слушатель на линии. Это Любовь Николаевна из Москвы. Здравствуйте, Любовь Николаевна. Слушатель: Здравствуйте. Я хотела бы вас спросить, какие из перечисленных вами мероприятий, которые при панкреатите проводятся, проводятся бесплатно, а какие за отдельную плату? Вот вы о медицинском стандарте говорили.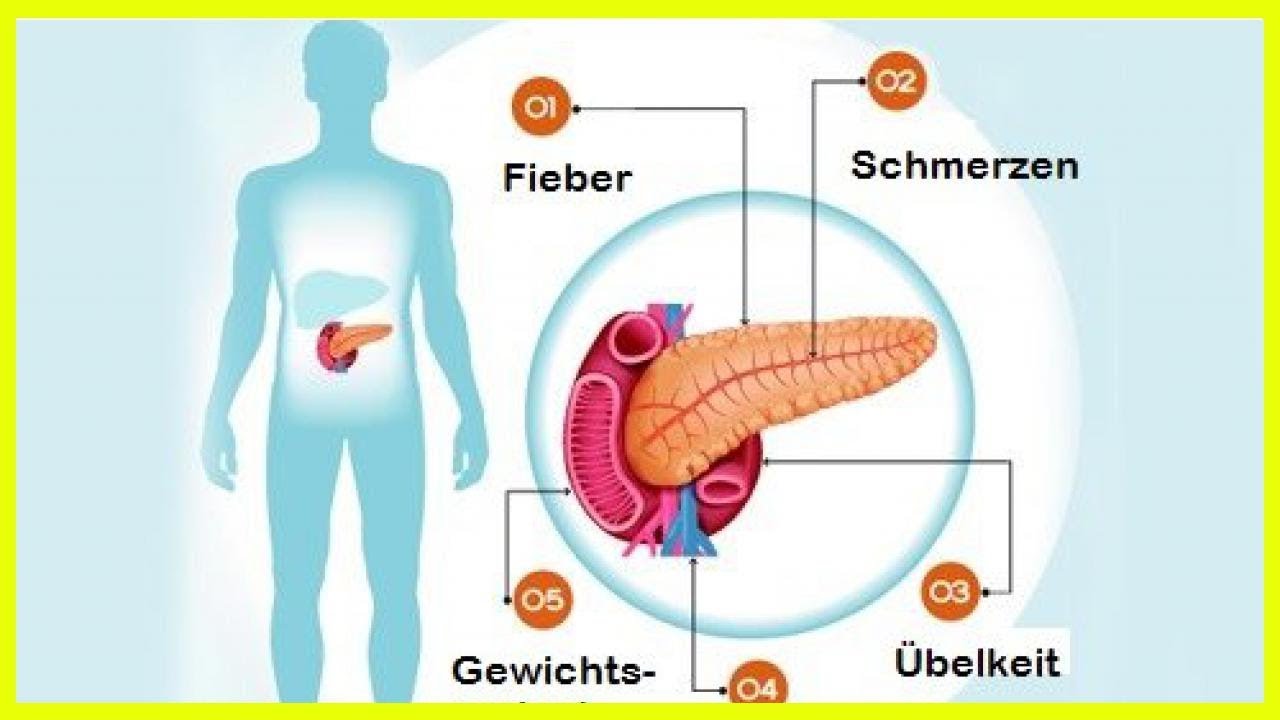 И я просто подумала: по карману ли это, в принципе, достаточно бедному человеку? Ольга Беклемищева: Спасибо. Александр Алексеевич, пожалуйста. Александр Линденберг: Так как я работаю в муниципальной больнице, могу сказать, что у нас все проводится бесплатно. Ольга Беклемищева: И лекарства все есть? Александр Линденберг: И лекарства почти все, как правило, есть. Естественно, чем тяжелее случай, тем сложнее его медикаментозная терапия. Могут понадобиться разные достаточно, так сказать, редкие препараты, которых может в больнице и не быть. Но это абсолютно индивидуальная ситуация. В принципе, острый панкреатит — заболевание муниципальное. Это не уши поправить. И поэтому все, что можно для любого пациента в отделении реанимации, где лечение, в принципе, дорогое, делается абсолютно бесплатно. Ольга Беклемищева: И я обращаю внимание тех наших слушателей, кто не является жителями Москвы, на самом деле приставленное к болезни слово «острый» означает, что государство обязано ее оплатить в России.
И я просто подумала: по карману ли это, в принципе, достаточно бедному человеку? Ольга Беклемищева: Спасибо. Александр Алексеевич, пожалуйста. Александр Линденберг: Так как я работаю в муниципальной больнице, могу сказать, что у нас все проводится бесплатно. Ольга Беклемищева: И лекарства все есть? Александр Линденберг: И лекарства почти все, как правило, есть. Естественно, чем тяжелее случай, тем сложнее его медикаментозная терапия. Могут понадобиться разные достаточно, так сказать, редкие препараты, которых может в больнице и не быть. Но это абсолютно индивидуальная ситуация. В принципе, острый панкреатит — заболевание муниципальное. Это не уши поправить. И поэтому все, что можно для любого пациента в отделении реанимации, где лечение, в принципе, дорогое, делается абсолютно бесплатно. Ольга Беклемищева: И я обращаю внимание тех наших слушателей, кто не является жителями Москвы, на самом деле приставленное к болезни слово «острый» означает, что государство обязано ее оплатить в России. Если с вас за это требуют деньги, значит, произошло нарушение закона. И следующий слушатель — это Николай Степанович из Москвы. Здравствуйте, Николай Степанович. Слушатель: Здравствуйте. А как протекает панкреатит хронический, вернее, его обострение? И существует ли такое понятие «обострение хронического панкреатита»? То есть до поры до времени у меня не было никакой симптоматики, а потом появилась разбитость, тошнота, отрыжка и, по-видимому, как я отметил, реакция на прием фальсифицированных продуктов, всяких йогуртов и так далее. Я был помещен в больницу, диагноз не установили, давали мне в огромном количестве антибиотики тяжелые. Я думал, что у меня что-то с урологией, потому что в урологию меня поместили. А попал в хирургию по биохимическому анализу — там один показатель был превышен в несколько раз — поставили диагноз «хронический панкреатит». И все, что мне дают, — это Панкреатин и разные ферменты. Ольга Беклемищева: Спасибо, Николай Степанович.
Если с вас за это требуют деньги, значит, произошло нарушение закона. И следующий слушатель — это Николай Степанович из Москвы. Здравствуйте, Николай Степанович. Слушатель: Здравствуйте. А как протекает панкреатит хронический, вернее, его обострение? И существует ли такое понятие «обострение хронического панкреатита»? То есть до поры до времени у меня не было никакой симптоматики, а потом появилась разбитость, тошнота, отрыжка и, по-видимому, как я отметил, реакция на прием фальсифицированных продуктов, всяких йогуртов и так далее. Я был помещен в больницу, диагноз не установили, давали мне в огромном количестве антибиотики тяжелые. Я думал, что у меня что-то с урологией, потому что в урологию меня поместили. А попал в хирургию по биохимическому анализу — там один показатель был превышен в несколько раз — поставили диагноз «хронический панкреатит». И все, что мне дают, — это Панкреатин и разные ферменты. Ольга Беклемищева: Спасибо, Николай Степанович. Очевидно, показатель — амилаза в моче или в крови? Александр Линденберг: Нет. Я думаю, что речь идет… ну, случай, так сказать, достаточно стандартный, но требующий определенного разбора. Потому что все зависит от того, в каком первоначальном состоянии находится поджелудочная железа пациента. Потому что если там есть соответствующие морфологические признаки хронического панкреатита и, что самое главное, если есть ее внешнесекреторная недостаточность… Ольга Беклемищева: А как она становится очевидной? Александр Линденберг: К сожалению, необходимо проведение специальных тестов — это либо радиоизотопное исследование, либо есть такой тест секретин-панкреозиминовый, который свидетельствует о том, что в ответ на стимуляцию поджелудочная железа не выбрасывает то количество ферментов, которое необходимо ей выбросить. Грубо говоря, в ответ на кусочек жирной пищи мы недополучаем тех ферментов, которые эту пищу должны переварить.
Очевидно, показатель — амилаза в моче или в крови? Александр Линденберг: Нет. Я думаю, что речь идет… ну, случай, так сказать, достаточно стандартный, но требующий определенного разбора. Потому что все зависит от того, в каком первоначальном состоянии находится поджелудочная железа пациента. Потому что если там есть соответствующие морфологические признаки хронического панкреатита и, что самое главное, если есть ее внешнесекреторная недостаточность… Ольга Беклемищева: А как она становится очевидной? Александр Линденберг: К сожалению, необходимо проведение специальных тестов — это либо радиоизотопное исследование, либо есть такой тест секретин-панкреозиминовый, который свидетельствует о том, что в ответ на стимуляцию поджелудочная железа не выбрасывает то количество ферментов, которое необходимо ей выбросить. Грубо говоря, в ответ на кусочек жирной пищи мы недополучаем тех ферментов, которые эту пищу должны переварить. Только мы, естественно, не даем пациенту баранью ножку, а вводим специальный препарат, который стимулирует выброс этих ферментов. Поэтому если есть это, то у пациента действительно хронический панкреатит, и его надо соответствующим образом лечить. Если все это развивается по той программе, о которой говорил уважаемый радиослушатель, то, скорее всего, речь идет об остром гастрите, возможно, дуодените. Может быть, даже язве двенадцатиперстной кишки. И хроническим панкреатитом здесь и не пахнет. Ольга Беклемищева: А вообще, как выглядит хронический панкреатит? Я вот спасибо скажу Николаю Степановичу за то, что он нас подвел к следующему этапу нашего разговора, потому что мы как раз с вами начинали говорить о том, что хронический панкреатит может быть осложнением острого панкреатита. Александр Линденберг: Ну, это не осложнение, это исход. Ольга Беклемищева: Да, итог большого пути. Александр Линденберг: Итог, да.
Только мы, естественно, не даем пациенту баранью ножку, а вводим специальный препарат, который стимулирует выброс этих ферментов. Поэтому если есть это, то у пациента действительно хронический панкреатит, и его надо соответствующим образом лечить. Если все это развивается по той программе, о которой говорил уважаемый радиослушатель, то, скорее всего, речь идет об остром гастрите, возможно, дуодените. Может быть, даже язве двенадцатиперстной кишки. И хроническим панкреатитом здесь и не пахнет. Ольга Беклемищева: А вообще, как выглядит хронический панкреатит? Я вот спасибо скажу Николаю Степановичу за то, что он нас подвел к следующему этапу нашего разговора, потому что мы как раз с вами начинали говорить о том, что хронический панкреатит может быть осложнением острого панкреатита. Александр Линденберг: Ну, это не осложнение, это исход. Ольга Беклемищева: Да, итог большого пути. Александр Линденберг: Итог, да. Ну, как выглядит… Я уже говорил, что… Ольга Беклемищева: Клинически. Александр Линденберг: Как правило, это уже тупые боли, возникающие в ответ на то, что мы называем погрешностями в диете. Ольга Беклемищева: Съел немножечко жирненького, выпил рюмочку — и все. Александр Линденберг: Притом эти боли иногда доводят больного вплоть до Клиники неврозов. То есть клиника болей превалирует. Второе — это неустойчивый стул. То есть нарушение перевариваемости приводит к развитию поносов, то запоров, то поносов, то запоров. Человек худеет, как правило, худеет при настоящем хроническом панкреатите. И дальнейшее уже зависит от того, в каком проценте поражена поджелудочная железа, сколько клеток погибло, сколько осталось. Как правило, это заболевание, которое прогрессирует. Ольга Беклемищева: А как остановить это прогрессирование и как его лечить? Александр Линденберг: Как правило, надо устранить причину хронического панкреатита, то есть нарушение оттока секрета поджелудочной железы из ее протоков.
Ну, как выглядит… Я уже говорил, что… Ольга Беклемищева: Клинически. Александр Линденберг: Как правило, это уже тупые боли, возникающие в ответ на то, что мы называем погрешностями в диете. Ольга Беклемищева: Съел немножечко жирненького, выпил рюмочку — и все. Александр Линденберг: Притом эти боли иногда доводят больного вплоть до Клиники неврозов. То есть клиника болей превалирует. Второе — это неустойчивый стул. То есть нарушение перевариваемости приводит к развитию поносов, то запоров, то поносов, то запоров. Человек худеет, как правило, худеет при настоящем хроническом панкреатите. И дальнейшее уже зависит от того, в каком проценте поражена поджелудочная железа, сколько клеток погибло, сколько осталось. Как правило, это заболевание, которое прогрессирует. Ольга Беклемищева: А как остановить это прогрессирование и как его лечить? Александр Линденберг: Как правило, надо устранить причину хронического панкреатита, то есть нарушение оттока секрета поджелудочной железы из ее протоков. Потому что исходы хронического панкреатита — это и киста поджелудочной железы, это различные свищи. Но, как правило, принцип оперативного вмешательства… здесь уже речь идет о большой хирургии, здесь консервативная терапия только на ранних этапах может быть эффективна. Хронический панкреатит в форме, так сказать, запущенной, как правило, оперируется. И есть две позиции, по которым мы оперируем этих пациентов. Это тяжелейший болевой синдром постоянный — и тогда это одна группа операций, которая собственно только ликвидирует боли. И вторая — это операции, которые ликвидируют увеличенное давление, то есть гипертензию в протоках поджелудочной железы. Это, как правило, могут быть эндоскопические операции, могут быть хирургические. Но смысл их в том, чтобы эти протоки либо естественным путем начали опорожняться без напряжения… Ольга Беклемищева: Куда им положено. Александр Линденберг: Нет, куда им положено, они опорожняются, но плохо. Либо куда им не положено начали опорожняться, для того, чтобы давление все-таки в них упало до определенной зоны.
Потому что исходы хронического панкреатита — это и киста поджелудочной железы, это различные свищи. Но, как правило, принцип оперативного вмешательства… здесь уже речь идет о большой хирургии, здесь консервативная терапия только на ранних этапах может быть эффективна. Хронический панкреатит в форме, так сказать, запущенной, как правило, оперируется. И есть две позиции, по которым мы оперируем этих пациентов. Это тяжелейший болевой синдром постоянный — и тогда это одна группа операций, которая собственно только ликвидирует боли. И вторая — это операции, которые ликвидируют увеличенное давление, то есть гипертензию в протоках поджелудочной железы. Это, как правило, могут быть эндоскопические операции, могут быть хирургические. Но смысл их в том, чтобы эти протоки либо естественным путем начали опорожняться без напряжения… Ольга Беклемищева: Куда им положено. Александр Линденберг: Нет, куда им положено, они опорожняются, но плохо. Либо куда им не положено начали опорожняться, для того, чтобы давление все-таки в них упало до определенной зоны. К сожалению, как последний вариант — это удаление органа. Ольга Беклемищева: Дай Бог, до этого не дойдет. И у нас следующий слушатель — Константин Викторович из Москвы. Здравствуйте, Константин Викторович. Слушатель: Здравствуйте. У меня вот такой вопрос. Мне в феврале сделали брахитерапию (облучение предстательной железы). Не могло ли это спровоцировать панкреатит? Александр Линденберг: Нет, это не имеет никакого отношения к поджелудочной железе. Можете спокойно продолжать курс. Поджелудочная железа здесь не при чем. Ольга Беклемищева: И следующий слушатель — это Николай из Курска. Здравствуйте, Николай. Слушатель: Здравствуйте. Я несколько лет тому назад видел полухирургический метод, там рассказывалось, что при ослаблении функций поджелудочной железы вроде бы как шприц и игла толстая — и прямо непосредственно через брюшную полость вводились как бы донорские клетки поджелудочной железы.
К сожалению, как последний вариант — это удаление органа. Ольга Беклемищева: Дай Бог, до этого не дойдет. И у нас следующий слушатель — Константин Викторович из Москвы. Здравствуйте, Константин Викторович. Слушатель: Здравствуйте. У меня вот такой вопрос. Мне в феврале сделали брахитерапию (облучение предстательной железы). Не могло ли это спровоцировать панкреатит? Александр Линденберг: Нет, это не имеет никакого отношения к поджелудочной железе. Можете спокойно продолжать курс. Поджелудочная железа здесь не при чем. Ольга Беклемищева: И следующий слушатель — это Николай из Курска. Здравствуйте, Николай. Слушатель: Здравствуйте. Я несколько лет тому назад видел полухирургический метод, там рассказывалось, что при ослаблении функций поджелудочной железы вроде бы как шприц и игла толстая — и прямо непосредственно через брюшную полость вводились как бы донорские клетки поджелудочной железы. Вы не можете рассказать об этом методе? И при каких осложнениях этот метод применяется? И еще один момент. Все-таки воспаление поджелудочной железы и все, что с этим связано, — это ведь связано, скорее всего, и с иммунными дефицитами какими-нибудь в организме? Спасибо большое. Александр Линденберг: Начнем со второго вопроса. Есть теория, особенно, как ни странно, она относится к хроническому панкреатиту, теория, что иммунодефицит, ну, не такой грозный, как ВИЧ-инфекция, а стандартные иммунодефициты могут приводить к развитию острого панкреатита. Хотя доказательств этому достаточно мало. Но теория такая существует. А по первому вопросу, скорее всего, речь идет о пересадке клеток островков Лангерганса. Ольга Беклемищева: Это была одна из попыток в лечении диабета. Александр Линденберг: Это не панкреатит был. Ольга Беклемищева: И следующий слушатель — это Раиса Егоровна из Москвы. Здравствуйте, Раиса Егоровна.
Вы не можете рассказать об этом методе? И при каких осложнениях этот метод применяется? И еще один момент. Все-таки воспаление поджелудочной железы и все, что с этим связано, — это ведь связано, скорее всего, и с иммунными дефицитами какими-нибудь в организме? Спасибо большое. Александр Линденберг: Начнем со второго вопроса. Есть теория, особенно, как ни странно, она относится к хроническому панкреатиту, теория, что иммунодефицит, ну, не такой грозный, как ВИЧ-инфекция, а стандартные иммунодефициты могут приводить к развитию острого панкреатита. Хотя доказательств этому достаточно мало. Но теория такая существует. А по первому вопросу, скорее всего, речь идет о пересадке клеток островков Лангерганса. Ольга Беклемищева: Это была одна из попыток в лечении диабета. Александр Линденберг: Это не панкреатит был. Ольга Беклемищева: И следующий слушатель — это Раиса Егоровна из Москвы. Здравствуйте, Раиса Егоровна. Слушатель: Здравствуйте, уважаемые собеседники. Первый вопрос. Почему не была заранее анонсирована эта программа? Ее можно было бы записать на пленку, настолько она актуальна. Второе. Скажите, пожалуйста, куда обращаться, если возникнет проблема с панкреатитом — лично к вам или к сотрудникам вашего института? И третье. Мужчина 40 лет, удален два года назад желчный пузырь. Вес у него 92 килограмма. Скажите, есть ли у него предпосылки к тому, чтобы у него был панкреатит? Ольга Беклемищева: Спасибо. Александр Линденберг: Начнем с вопроса о мужчине. О предпосылках сказать очень сложно. Для того чтобы определить, угрожаем ли он по развитию панкреатита, нужно уточнить только две вещи — является ли он любителем спиртного и в каком состоянии сейчас у него находятся желчные пути. Для того чтобы это уточнить, надо сделать достаточно приличное ультразвуковое исследование. И то, и другое дает возможность в какой-то степени прогнозировать возможность развития этого заболевания у конкретного человека. Это первое. Ольга Беклемищева: И где вас найти, как я понимаю? Александр Линденберг: Я уже говорил, что острым панкреатитом занимается целый ряд клиник Москвы. В частности, и Первая городская больница — Клиника академика Савельева, и 31-ая городская больница — это кафедра профессора Шаповальянца и Юрия Михайловича Панцырева, лаборатория эндоскопии. Ольга Беклемищева: Доцентом которой является наш гость. А по поводу того, что не было анонса, ну, извините. Исправлюсь. И вот это одно из осложнений острого панкреатита, то есть один из вариантов развития событий после острого панкреатита, когда появляется хронический панкреатит. Но есть и такая вещь, как действительно вторая половина медали, второй набор функций поджелудочной железы — это ее участие в изготовлении инсулина и в нашем внутреннем углеводном обмене. И вот насколько страдает эта функция при остром панкреатите и при панкреонекрозе? Или, наоборот, может ли диабет являться… Александр Линденберг: Начнем со второго вопроса. Диабет не является предрасполагающим фактором к развитию панкреонекроза. А что касается углеводного обмена, то при тяжелых формах панкреонекроза, как правило, возникает латентно текущий сахарный диабет. И он острый на момент развития панкреонекроза, и в дальнейшем, если пациент выписывается, как правило, он требует дополнительного обследования. И, возможно, что он и не возникнет. Все зависит от объема поражения поджелудочной железы. Но если объемы велики, то латентно текущий сахарный диабет, как правило, — это спутник первичного панкреонекроза. Ольга Беклемищева: И он останется с человеком уже потом надолго? Александр Линденберг: Я уже говорил, что если поражение небольших объемов, то может не остаться. Хотя диета определенная останется на всю жизнь — я имею в виду по сахарному диабету. Если это объемы большие, и дальше развивается осложнение, о котором мы уже говорили, то это, как правило, латентно текущий диабет, может быть, и не требующий приема инсулина. Сейчас достаточно хорошо развиты таблетированные формы лечения этой патологии. Ну и соответствующая диета. Ольга Беклемищева: Спасибо. И следующий слушатель — это Людмила Ивановна из Красногорска. Здравствуйте, Людмила Ивановна. Слушатель: Здравствуйте. Я почти год назад лежала с острым панкреотином. И вот у меня сейчас результаты УЗИ. У меня желчный пузырь деформирован в области дна, поперечник 28, полость однородна, конкрементов нет, образований нет. Александр Линденберг: Стенка желчного пузыря как изменена? Про стенку что написано? Слушатель: Стенки не изменены, истончены 2 миллиметра. Ольга Беклемищева: Спасибо, Людмила Ивановна. Александр Линденберг: Человек предрасположен к развитию панкреатита. Скорее всего, речь идет о том, что имеются как раз минимальные признаки холестаза, то есть желчь уже не такая, какая она должна быть, ее свойства, она становится более тягучей, предрасположена к камнеобразованию. Ольга Беклемищева: Но камней, насколько я понимаю, еще нет. Александр Линденберг: Нет. Камней нет видимых. Могут быть микрокристаллы. Но этого тоже достаточно для того, чтобы человек перенес панкреатит. Принимая во внимание наличие смертельно опасного осложнения, надо убирать пузырь, надо оперировать, делать холецистэктомию. Ольга Беклемищева: Людмила Ивановна, подумайте, пожалуйста. И следующий слушатель — это Михаил Яковлевич из Москвы. Здравствуйте, Михаил Яковлевич. Слушатель: Добрый день. Я болею давно. Удален пузырь у меня пять лет назад. И очень часто у меня боли в подреберье, в районе пупка, чуть выше. Ну, наблюдаюсь я у врача, лечусь. Принимал Панкреатин в основном, Креон принимал до этого. Вот и все лечение. И у меня еще язва двенадцатиперстной кишки очень часто. А состояние такое: поем… вроде бы на диете постоянно сижу, длительный период времени, а что-нибудь такое, ну, буквально минимальное… бульоны нежирные в основном, съем — и у меня боли в этом районе. Александр Линденберг: Все понятно. Вы страдаете «постхолецистэктомическим синдромом». Не пытайтесь запомнить, название довольно сложное. Вообще вам надо ложиться в клинику, обследоваться, принимать какие-то радикальные принципы по поводу лечения язвы — и тогда можно подумать о том, как выправить ситуацию с поджелудочной железой. У вас плохо функционирует двенадцатиперстная кишка. «Постхолецистэктомический синдром». Ольга Беклемищева: И он достаточно часто бывает после удаления желчного пузыря? Александр Линденберг: В общем, к сожалению, встречается, да, где-то в 7 процентах случаев. При колоссальных объемах холецистэктомии это, в общем, достаточно большая цифра. Ольга Беклемищева: А почему такие колоссальные объемы? Насколько та тактика, которая выбрана современным врачебным сообществом по удалению желчного пузыря, она оправдана? Александр Линденберг: Этот вопрос к панкреатиту не имеет большого отношения, но я отвечу. Тактика абсолютно верная, потому что сама операция разработана до мельчайших подробностей. А с развитием эндоскопической техники она стала еще более удобной. Наличие камней — это смертельно опасная ситуация именно по развитию целого ряда осложнений, в том числе и возвращаясь к нашей теме панкреатитов. И развития «постхолецистэктомического синдрома» можно избежать, и самое главное, на современном этапе прекрасным образом вылечить. Поэтому даже возможное его развитие не является тем препятствием, которое остановит пациента, которому надо удалять желчный пузырь с камнями. Ольга Беклемищева: И следующий слушатель — это Галина из Москвы. Здравствуйте. Слушатель: Здравствуйте. Скажите, пожалуйста, существует ли какая-то связь между герпесом второго типа, заболеваниями поджелудочной железы в общем и сахарным диабетом? Спасибо. Александр Линденберг: Ну, вопрос, конечно, непростой. В принципе, возможна связь… отрицать ее невозможно, доказать практически тоже. Да, может быть. Именно в силу того, что имеется некая иммунологическая ситуация, связанная с дефицитом в организме — собственно герпес, и поражения поджелудочной железы в этих ситуациях описаны. По крайней мере, как единичный случай это встречается. Ольга Беклемищева: Тем не менее, я напоминаю о том выступлении, которое мы слышали со стороны Даниила Борисовича Голубева. Когда он перечислял те агенты, связь которых с некоторыми панкреатитами вроде бы более очевидна, он все время упоминал именно бактерии и микробы, но не вирусы. Потому что с вирусами пока что совершенно неясно. А вот по поводу диабета мы уже говорили. Но я прошу Александра Алексеевича повторить для нашей слушательницы. Александр Линденберг: То, что диабет не является предрасполагающим фактором к развитию панкреатита, это абсолютно точно. Ольга Беклемищева: И это очень хорошо, потому что, к сожалению, диабет тоже очень распространенное заболевание. Было бы крайне обидно, если бы все это еще и накладывалось друг на друга. И у нас еще один слушатель — это Семен из Москвы. Здравствуйте, Семен. Слушатель: Здравствуйте. Вот мне проводили исследование по методу Фолля. Нашли хронический холецистит. Но я ничего не чувствую. Правда, я жирного мало ем, в общем, избегаю. И мне просто интересно, как мне быть? Александр Линденберг: Очень просто. Сделайте ультразвуковое исследование печени и поджелудочной железы. Бывают ситуации, когда клиники нет, то, что мы называем «камненосительством». Ну, в метод Фолля я не очень верю. А вот в хороший ультразвуковой аппарат, с хорошим специалистом верю абсолютно и стопроцентно. И все ваши сомнения будут тут же разрешены. Есть камни, есть изменение в стенке желчного пузыря — значит, есть и признаки «камненосительства», хронического холецистита. А при этом клиники может и не быть. Ольга Беклемищева: А может ли быть воспаление поджелудочной железы при отсутствии клиники? Или уж у нее клиника-то есть всегда? Александр Линденберг: Если речь идет о хроническом холецистите… Ольга Беклемищева: Я понимаю. Александр Линденберг: А у поджелудочной железы всегда будет клиника. Ольга Беклемищева: И это, в общем-то, в определенном смысле, хорошо. Александр Линденберг: То, что у нас очень часто находят уплотненную поджелудочную железу, и тут же приклеивают человеку соответствующий диагноз хронического панкреатита, это, как правило, возрастные изменения. Потому что если клиники нет у поджелудочной железы, то нет и заболевания. Ольга Беклемищева: А с возрастом она действительно может выглядеть более плотно на УЗИ-исследовании. Александр Линденберг: Естественно, как и любой орган, она стареет. Ольга Беклемищева: Ну что ж, и теперь поговорим о профилактике заболевания поджелудочной железы. Я понимаю, что вопрос действительно очень расплывчатый, потому что какой-то специфической профилактики не существует. Но я думаю, что некоторые вещи надо повторять и повторять, даже если их не очень слушают. Но я надеюсь, что наши слушатели послушаются. Так все-таки, как нужно себя вести, чтобы снизить риск заболевания поджелудочной железы? Александр Линденберг: Я боюсь оказаться вообще в субботний вечер белой вороной, потому что первое, с чего мы начинаем, — это то, что надо умеренно есть и умеренно пить. Я даже не пытаюсь говорить, что вообще не пить, но, по крайней мере, хотя бы пить умеренно. 90 процентов тяжелых панкреонекрозов все-таки связаны с нарушениями… то, что мы так стыдливо называем «нарушениями диеты». Это первый вариант профилактики. Второй — это следить за собой в тех ситуациях, когда у вас появляются какие-либо заболевания, связанные с желчевыводящими путями и желчным пузырем, надо их лечить, хотя это чаще всего хирургическое лечение или эндоскопическое. То есть, по крайней мере, не оставлять риск развития панкреонекроза. Потому что вылечить холецистит во много раз проще, чем вылечить панкреонекроз, и пациент должен это понимать. Потому что имея угрозу развития панкреонекроза при наличии камней в желчном пузыре или протоках, они должны представлять, что они идут по очень и очень опасной тропке. Ольга Беклемищева: И нет никаких других методов, например, травы? Александр Линденберг: Нет. Никакие травы не помогут. Ольга Беклемищева: А биодобавки? Александр Линденберг: Тем более. Они могут только спровоцировать развитие панкреонекроза, а отнюдь не его профилактику. Потому что есть камни в желчном пузыре, есть нарушение обмена, которое к этим камням приводит, и никаких вариантов развития событий, кроме как хирургических, здесь не предусмотрено. Попытки дробить эти камни, выводить их с помощью различных препаратов, которые вызывают их растворение, всегда опасны именно развитием панкреонекрозов. Вот мой коллега из Америки говорил о манипуляциях. Вот как раз вот эти самые манипуляции, связанные с дроблением камней в желчном пузыре, с попытками их растворения и выведения, по аналогии с камнями в почках, то если в почках этот вариант достаточно отработан и безопасен, то тяжелейшие последствия всего этого — это, как правило, панкреонекроз с неприятными исходами, так скажем. Ольга Беклемищева: То есть дробить камни в желчном пузыре нельзя. Александр Линденберг: Ни под каким видом нельзя, или растворять их. Хотя такие попытки делаются в медицинских учреждениях. Но это всегда большой риск. И поэтому не надо этим заниматься, тем более самостоятельно, без присмотра врача. Ольга Беклемищева: И еще один вопрос, который задавал мне слушатель по интернету. Я бы хотела, чтобы вы на него ответили. Дело в том, что у мамы ребенку 4 года, и у него врожденная панкреатопатия. И чем ему это грозит в жизни? И можно ли от этого вылечиться? Александр Линденберг: Во-первых, начнем с того, что хотелось бы знать, на основании каких методов исследования ребенку был поставлен этот диагноз. Ольга Беклемищева: К сожалению, она об этом не пишет. Александр Линденберг: А она об этом не говорит. Поэтому доказательств наличия панкреатопатии детской… это очень сложно. А лечится это ферментами. Ольга Беклемищева: Большое спасибо, Александр Алексеевич. Всего вам доброго! Постарайтесь не болеть.
Слушатель: Здравствуйте, уважаемые собеседники. Первый вопрос. Почему не была заранее анонсирована эта программа? Ее можно было бы записать на пленку, настолько она актуальна. Второе. Скажите, пожалуйста, куда обращаться, если возникнет проблема с панкреатитом — лично к вам или к сотрудникам вашего института? И третье. Мужчина 40 лет, удален два года назад желчный пузырь. Вес у него 92 килограмма. Скажите, есть ли у него предпосылки к тому, чтобы у него был панкреатит? Ольга Беклемищева: Спасибо. Александр Линденберг: Начнем с вопроса о мужчине. О предпосылках сказать очень сложно. Для того чтобы определить, угрожаем ли он по развитию панкреатита, нужно уточнить только две вещи — является ли он любителем спиртного и в каком состоянии сейчас у него находятся желчные пути. Для того чтобы это уточнить, надо сделать достаточно приличное ультразвуковое исследование. И то, и другое дает возможность в какой-то степени прогнозировать возможность развития этого заболевания у конкретного человека. Это первое. Ольга Беклемищева: И где вас найти, как я понимаю? Александр Линденберг: Я уже говорил, что острым панкреатитом занимается целый ряд клиник Москвы. В частности, и Первая городская больница — Клиника академика Савельева, и 31-ая городская больница — это кафедра профессора Шаповальянца и Юрия Михайловича Панцырева, лаборатория эндоскопии. Ольга Беклемищева: Доцентом которой является наш гость. А по поводу того, что не было анонса, ну, извините. Исправлюсь. И вот это одно из осложнений острого панкреатита, то есть один из вариантов развития событий после острого панкреатита, когда появляется хронический панкреатит. Но есть и такая вещь, как действительно вторая половина медали, второй набор функций поджелудочной железы — это ее участие в изготовлении инсулина и в нашем внутреннем углеводном обмене. И вот насколько страдает эта функция при остром панкреатите и при панкреонекрозе? Или, наоборот, может ли диабет являться… Александр Линденберг: Начнем со второго вопроса. Диабет не является предрасполагающим фактором к развитию панкреонекроза. А что касается углеводного обмена, то при тяжелых формах панкреонекроза, как правило, возникает латентно текущий сахарный диабет. И он острый на момент развития панкреонекроза, и в дальнейшем, если пациент выписывается, как правило, он требует дополнительного обследования. И, возможно, что он и не возникнет. Все зависит от объема поражения поджелудочной железы. Но если объемы велики, то латентно текущий сахарный диабет, как правило, — это спутник первичного панкреонекроза. Ольга Беклемищева: И он останется с человеком уже потом надолго? Александр Линденберг: Я уже говорил, что если поражение небольших объемов, то может не остаться. Хотя диета определенная останется на всю жизнь — я имею в виду по сахарному диабету. Если это объемы большие, и дальше развивается осложнение, о котором мы уже говорили, то это, как правило, латентно текущий диабет, может быть, и не требующий приема инсулина. Сейчас достаточно хорошо развиты таблетированные формы лечения этой патологии. Ну и соответствующая диета. Ольга Беклемищева: Спасибо. И следующий слушатель — это Людмила Ивановна из Красногорска. Здравствуйте, Людмила Ивановна. Слушатель: Здравствуйте. Я почти год назад лежала с острым панкреотином. И вот у меня сейчас результаты УЗИ. У меня желчный пузырь деформирован в области дна, поперечник 28, полость однородна, конкрементов нет, образований нет. Александр Линденберг: Стенка желчного пузыря как изменена? Про стенку что написано? Слушатель: Стенки не изменены, истончены 2 миллиметра. Ольга Беклемищева: Спасибо, Людмила Ивановна. Александр Линденберг: Человек предрасположен к развитию панкреатита. Скорее всего, речь идет о том, что имеются как раз минимальные признаки холестаза, то есть желчь уже не такая, какая она должна быть, ее свойства, она становится более тягучей, предрасположена к камнеобразованию. Ольга Беклемищева: Но камней, насколько я понимаю, еще нет. Александр Линденберг: Нет. Камней нет видимых. Могут быть микрокристаллы. Но этого тоже достаточно для того, чтобы человек перенес панкреатит. Принимая во внимание наличие смертельно опасного осложнения, надо убирать пузырь, надо оперировать, делать холецистэктомию. Ольга Беклемищева: Людмила Ивановна, подумайте, пожалуйста. И следующий слушатель — это Михаил Яковлевич из Москвы. Здравствуйте, Михаил Яковлевич. Слушатель: Добрый день. Я болею давно. Удален пузырь у меня пять лет назад. И очень часто у меня боли в подреберье, в районе пупка, чуть выше. Ну, наблюдаюсь я у врача, лечусь. Принимал Панкреатин в основном, Креон принимал до этого. Вот и все лечение. И у меня еще язва двенадцатиперстной кишки очень часто. А состояние такое: поем… вроде бы на диете постоянно сижу, длительный период времени, а что-нибудь такое, ну, буквально минимальное… бульоны нежирные в основном, съем — и у меня боли в этом районе. Александр Линденберг: Все понятно. Вы страдаете «постхолецистэктомическим синдромом». Не пытайтесь запомнить, название довольно сложное. Вообще вам надо ложиться в клинику, обследоваться, принимать какие-то радикальные принципы по поводу лечения язвы — и тогда можно подумать о том, как выправить ситуацию с поджелудочной железой. У вас плохо функционирует двенадцатиперстная кишка. «Постхолецистэктомический синдром». Ольга Беклемищева: И он достаточно часто бывает после удаления желчного пузыря? Александр Линденберг: В общем, к сожалению, встречается, да, где-то в 7 процентах случаев. При колоссальных объемах холецистэктомии это, в общем, достаточно большая цифра. Ольга Беклемищева: А почему такие колоссальные объемы? Насколько та тактика, которая выбрана современным врачебным сообществом по удалению желчного пузыря, она оправдана? Александр Линденберг: Этот вопрос к панкреатиту не имеет большого отношения, но я отвечу. Тактика абсолютно верная, потому что сама операция разработана до мельчайших подробностей. А с развитием эндоскопической техники она стала еще более удобной. Наличие камней — это смертельно опасная ситуация именно по развитию целого ряда осложнений, в том числе и возвращаясь к нашей теме панкреатитов. И развития «постхолецистэктомического синдрома» можно избежать, и самое главное, на современном этапе прекрасным образом вылечить. Поэтому даже возможное его развитие не является тем препятствием, которое остановит пациента, которому надо удалять желчный пузырь с камнями. Ольга Беклемищева: И следующий слушатель — это Галина из Москвы. Здравствуйте. Слушатель: Здравствуйте. Скажите, пожалуйста, существует ли какая-то связь между герпесом второго типа, заболеваниями поджелудочной железы в общем и сахарным диабетом? Спасибо. Александр Линденберг: Ну, вопрос, конечно, непростой. В принципе, возможна связь… отрицать ее невозможно, доказать практически тоже. Да, может быть. Именно в силу того, что имеется некая иммунологическая ситуация, связанная с дефицитом в организме — собственно герпес, и поражения поджелудочной железы в этих ситуациях описаны. По крайней мере, как единичный случай это встречается. Ольга Беклемищева: Тем не менее, я напоминаю о том выступлении, которое мы слышали со стороны Даниила Борисовича Голубева. Когда он перечислял те агенты, связь которых с некоторыми панкреатитами вроде бы более очевидна, он все время упоминал именно бактерии и микробы, но не вирусы. Потому что с вирусами пока что совершенно неясно. А вот по поводу диабета мы уже говорили. Но я прошу Александра Алексеевича повторить для нашей слушательницы. Александр Линденберг: То, что диабет не является предрасполагающим фактором к развитию панкреатита, это абсолютно точно. Ольга Беклемищева: И это очень хорошо, потому что, к сожалению, диабет тоже очень распространенное заболевание. Было бы крайне обидно, если бы все это еще и накладывалось друг на друга. И у нас еще один слушатель — это Семен из Москвы. Здравствуйте, Семен. Слушатель: Здравствуйте. Вот мне проводили исследование по методу Фолля. Нашли хронический холецистит. Но я ничего не чувствую. Правда, я жирного мало ем, в общем, избегаю. И мне просто интересно, как мне быть? Александр Линденберг: Очень просто. Сделайте ультразвуковое исследование печени и поджелудочной железы. Бывают ситуации, когда клиники нет, то, что мы называем «камненосительством». Ну, в метод Фолля я не очень верю. А вот в хороший ультразвуковой аппарат, с хорошим специалистом верю абсолютно и стопроцентно. И все ваши сомнения будут тут же разрешены. Есть камни, есть изменение в стенке желчного пузыря — значит, есть и признаки «камненосительства», хронического холецистита. А при этом клиники может и не быть. Ольга Беклемищева: А может ли быть воспаление поджелудочной железы при отсутствии клиники? Или уж у нее клиника-то есть всегда? Александр Линденберг: Если речь идет о хроническом холецистите… Ольга Беклемищева: Я понимаю. Александр Линденберг: А у поджелудочной железы всегда будет клиника. Ольга Беклемищева: И это, в общем-то, в определенном смысле, хорошо. Александр Линденберг: То, что у нас очень часто находят уплотненную поджелудочную железу, и тут же приклеивают человеку соответствующий диагноз хронического панкреатита, это, как правило, возрастные изменения. Потому что если клиники нет у поджелудочной железы, то нет и заболевания. Ольга Беклемищева: А с возрастом она действительно может выглядеть более плотно на УЗИ-исследовании. Александр Линденберг: Естественно, как и любой орган, она стареет. Ольга Беклемищева: Ну что ж, и теперь поговорим о профилактике заболевания поджелудочной железы. Я понимаю, что вопрос действительно очень расплывчатый, потому что какой-то специфической профилактики не существует. Но я думаю, что некоторые вещи надо повторять и повторять, даже если их не очень слушают. Но я надеюсь, что наши слушатели послушаются. Так все-таки, как нужно себя вести, чтобы снизить риск заболевания поджелудочной железы? Александр Линденберг: Я боюсь оказаться вообще в субботний вечер белой вороной, потому что первое, с чего мы начинаем, — это то, что надо умеренно есть и умеренно пить. Я даже не пытаюсь говорить, что вообще не пить, но, по крайней мере, хотя бы пить умеренно. 90 процентов тяжелых панкреонекрозов все-таки связаны с нарушениями… то, что мы так стыдливо называем «нарушениями диеты». Это первый вариант профилактики. Второй — это следить за собой в тех ситуациях, когда у вас появляются какие-либо заболевания, связанные с желчевыводящими путями и желчным пузырем, надо их лечить, хотя это чаще всего хирургическое лечение или эндоскопическое. То есть, по крайней мере, не оставлять риск развития панкреонекроза. Потому что вылечить холецистит во много раз проще, чем вылечить панкреонекроз, и пациент должен это понимать. Потому что имея угрозу развития панкреонекроза при наличии камней в желчном пузыре или протоках, они должны представлять, что они идут по очень и очень опасной тропке. Ольга Беклемищева: И нет никаких других методов, например, травы? Александр Линденберг: Нет. Никакие травы не помогут. Ольга Беклемищева: А биодобавки? Александр Линденберг: Тем более. Они могут только спровоцировать развитие панкреонекроза, а отнюдь не его профилактику. Потому что есть камни в желчном пузыре, есть нарушение обмена, которое к этим камням приводит, и никаких вариантов развития событий, кроме как хирургических, здесь не предусмотрено. Попытки дробить эти камни, выводить их с помощью различных препаратов, которые вызывают их растворение, всегда опасны именно развитием панкреонекрозов. Вот мой коллега из Америки говорил о манипуляциях. Вот как раз вот эти самые манипуляции, связанные с дроблением камней в желчном пузыре, с попытками их растворения и выведения, по аналогии с камнями в почках, то если в почках этот вариант достаточно отработан и безопасен, то тяжелейшие последствия всего этого — это, как правило, панкреонекроз с неприятными исходами, так скажем. Ольга Беклемищева: То есть дробить камни в желчном пузыре нельзя. Александр Линденберг: Ни под каким видом нельзя, или растворять их. Хотя такие попытки делаются в медицинских учреждениях. Но это всегда большой риск. И поэтому не надо этим заниматься, тем более самостоятельно, без присмотра врача. Ольга Беклемищева: И еще один вопрос, который задавал мне слушатель по интернету. Я бы хотела, чтобы вы на него ответили. Дело в том, что у мамы ребенку 4 года, и у него врожденная панкреатопатия. И чем ему это грозит в жизни? И можно ли от этого вылечиться? Александр Линденберг: Во-первых, начнем с того, что хотелось бы знать, на основании каких методов исследования ребенку был поставлен этот диагноз. Ольга Беклемищева: К сожалению, она об этом не пишет. Александр Линденберг: А она об этом не говорит. Поэтому доказательств наличия панкреатопатии детской… это очень сложно. А лечится это ферментами. Ольга Беклемищева: Большое спасибо, Александр Алексеевич. Всего вам доброго! Постарайтесь не болеть.
Панкреатит: последствие праздничного застолья | Статьи от «СМ-Клиника»
Панкреатит — частое последствие праздничного застолья, которое проявляется тошнотой, сильной болью в верхней части живота и диареей. За последние 20 лет глобальная смертность от панкреатита значительно возросла.
Согласно эпидемиологическим исследованиям, частота заболеваемости колеблется в разных странах от 5 до 80 на 100 000 населения. В России, к сожалению, наблюдается неуклонный рост заболеваемости хроническим панкреатитом как среди взрослого, так и детского населения: до 25 случаев на 100 000 населения у взрослых, до 50 случаев — у детей.
Распространенность алкогольного панкреатита также увеличилась на 35%. Средний возраст пациентов, которым устанавливают диагноз, «помолодел» на 11 лет. В развитых странах доля женщин среди больных возросла на 30%. Отмечается также рост заболеваемости раком поджелудочной железы, развивающимся на фоне хронического воспаления органа.
Что такое панкреатит
Панкреатит — воспалительное заболевание поджелудочной железы, которая производит пищеварительные ферменты и некоторые гормоны. Название болезни состоит из двух латинских слов: pancreas — поджелудочная железа; -itis — воспаление. Выделяют две клинические формы болезни: острую и хроническую. Если воспаление поджелудочной железы длится дольше 6 месяцев — это хронический панкреатит, если меньше — острый.
Острое воспаление поджелудочной железы начинается внезапно и сопровождается сильной болью в верхней части живота. Частая причина — преждевременная активация пищеварительных ферментов, которые диффузно поражают ткани поджелудочной железы и приводят к воспалению. Острое состояние требует срочной госпитализации в отделение интенсивной терапии. Несвоевременное лечение часто приводит к отказу органов и летальному исходу.
Хронический панкреатит — прогрессирующее воспалительно-деструктивное заболевание поджелудочной железы, приводящее к постоянным болевым ощущениям в верхних отделах живота. Со временем здоровые ткани замещаются фиброзными, что приводит к необратимому нарушению функции органа. Хроническая форма не всегда требует экстренной госпитализации; возможно лечение, проводимое на дому или при посещении самими больными лечебного учреждения.
Причины болезни
Примерно 20–40% случаев панкреатита вызваны длительным употреблением алкоголя, желчнокаменной болезнью и диетой с высоким содержанием жиров. Помимо алкоголизма и камней в желчном пузыре, существуют другие факторы, которые вызывают воспаление поджелудочной железы.
Нарушения обмена веществ:
- гипертриглицеридемия, или повышение уровня триглицеридов в крови;
- применение некоторых лекарств — антибиотиков, цитостатиков, бета-адреноблокаторов, ингибиторов АПФ, препаратов от ВИЧ и диуретиков;
- повышенный уровень кальция в крови, например, в результате гиперфункции околощитовидной железы, или гиперпаратиреоза.
Механические причины:
- травма живота, полученная во время эндоскопии поджелудочной железы или после операции на желудке/кишечнике;
- заражение круглыми червями, блокирующими желчные протоки;
- обструкция протоков поджелудочной железы;
- врожденные нарушения развития поджелудочной железы;
- дивертикулез;
- рак поджелудочной железы;
- прободение язвы желудка или кишечника.
Инфекционные причины:
- паротит, или «свинка»;
- гепатит;
- цитомегаловирус;
- железистая лихорадка.
В России наиболее частые причины возникновения панкреатита —злоупотребление алкоголем и желчнокаменная болезнь. В среднем употребление более 80 г этанола в день (четыре банки 5% пива по 500 мл) в течение 6—12 лет приводит к хроническому панкреатиту. Некоторым пациентам употребление даже небольших количеств алкоголя (до 50 г) достаточно для развития болезни.
Примерно в 15% случаев не удается установить причину заболевания. Как и в случае острого состояния, редкие заболевания иногда вызывают хронический панкреатит: нарушения обмена веществ, генетические дефекты и аутоиммунные процессы, при которых организм вырабатывает антитела к железистой ткани.
Симптомы
Острый панкреатит проявляется внезапными болевыми ощущениями в верхней части живота. Боль часто распространяется во всех направлениях — на спину или грудь. Поэтому болезнь можно спутать с другими острыми заболеваниями брюшной полости или сердечным приступом.
В зависимости от тяжести острого панкреатита отмечаются следующие симптомы:
- Повышенная температура тела.
- Ускоренное сердцебиение.
- Боль в верхней части живота и болезненное напряжение мышц брюшной стенки, часто длящиеся несколько дней. Пациенты принимают сидячую позу или лежат с прижатыми к животу ногами.
- Желтуха.
- Обесцвечивание стула.
- Одышка, которая может быть вызвана раздражением диафрагмы (в результате воспаления), выпотом плевры или более серьезным состоянием — дыхательной недостаточностью.
- Иногда в конечностях отмечается мышечный спазм, вторичный по отношению к снижению уровня кальция в крови.
Хронический панкреатит характеризуется периодической болью в верхней части живота, которая длится от нескольких часов до нескольких дней. Потребление жирной пищи часто вызывает проблемы с пищеварением — тошноту, боль или рвоту.
Частые симптомы хронического воспаления поджелудочной железы:
- уменьшение массы тела;
- избыточное газообразование в кишечнике;
- тошнота и рвота;
- диарея;
- приступы выраженного голода;
- слабость, раздражительность и снижение работоспособности;
- желтуха.
На терминальной стадии поджелудочная железа сильно повреждена. Однако пострадавшие, несмотря на прогрессирующее разрушение органа, могут не испытывать боли в бессимптомных фазах.
Внимание! Если появляются вышеперечисленные симптомы, требуется срочная консультация врача. Важно вовремя выявить болезнь и назначить эффективное лечение, чтобы предотвратить серьезные осложнения. Запись к гастроэнтерологу производится по телефону: +7 (4912) 57-50-48.
Что будет, если не лечить панкреатит
При хроническом панкреатите поврежденная ткань поджелудочной железы превращается в заполненные жидкостью камеры — псевдокисты, которые воспаляются и кровоточат. В системе желчных протоков постепенно образуются перетяжки и камни, которые препятствуют отхождению секрета и способствуют накоплению пищеварительных соков.
Если повреждение уже очень сильно развито, это может привести к раку поджелудочной железы, сахарному диабету, поражению печени и дисбактериозу кишечника. На терминальной стадии иногда развивается перитонит и поражения кишечника.
Народными средствами или другими видами самолечения панкреатит не победить. При любых вышеперечисленных симптомах необходимо посетить терапевта или гастроэнтеролога для прохождения комплексной диагностики и назначения эффективного лечения. Современные диагностические методы помогают выявлять воспаление поджелудочной железы на ранней стадии.
Внимание! Если после праздничного застолья или употребления алкоголя вы ощутили метеоризм, тошноту, диарею — тогда вам к специалистам «СМ-Клиника». Высококвалифицированный гастроэнтеролог с многолетним опытом осмотрит вас, назначит обследования и поможет искоренить причину ваших симптомов. Все услуги оказываются на высочайшем уровне, а в работе используется передовое медицинское оборудование. Мы работаем 7 дней в неделю. Не терпите боль — звоните!
Панкреатит — это заболевание поджелудочной железы
В ситуации, когда воспаляется поджелудочная железа, вырабатываемые ею ферменты остаются в ней самой и начинают ее разрушать, это и приводит к развитию заболевания
Причины появления Панкреатита
Панкреатит, как правило, возникает под действием следующих факторов:
- Злоупотребление алкоголем и табаком;
- Частое переедание и употребление жирной пищи;
- Наличие заболеваний желчного пузыря и желчевыводящих путей;
- Наличие заболеваний желудка и двенадцатиперстной кишки;
- Генетическая предрасположенность;
- Аллергизация организма;
- Наличие вирусных инфекций;
- Травма железы, живота;
- Употребление определенных лекарственных препаратов
Основные симптомы Панкреатита
Появление следующих симптомов свидетельствует о воспалительном процессе в поджелудочной железе:
- Сильные болевые ощущения: левое подреберье, правое или опоясывающие;
- Высокая температура;
- Бледность кожных покровов;
- Икота, отрыжка, тошнота;
- Рвота;
- Сухость во рту;
- Изменение стула: диарея или запор;
- Вздутие живота;
- Повышение потливости
Диагностика и лечение Панкреатита
Для диагностики панкреатита необходимо провести анализ крови, мочи, кроме того, врач может назначить проведение ультразвуковой диагностики, компьютерной томографии, рентгенографии, гастроскопии, эндоскопической ретроградной холангиопанкреатографии, холецистохолангиографии.
Лечение панкреатита зависит от степени тяжести заболевания. Острый приступ заболевания как правило, купируется в условиях стационара, возможно так же хирургическое вмешательство. Помимо медикаментозной терапии, общими правилами лечения является: соблюдение диеты, отказ от алкоголя, лечение сопутствующих заболеваний и т.д.
К какому специалисту следует обратиться, если у вас обнаружились симптомы Панкреатита?
Профилактика Панкреатита
Профилактика панкреатита заключается в выполнении простых правил:
- Отказ от алкоголя и табака;
- Умеренная физическая активность, избегание чрезмерных физических нагрузок;
- Соблюдение строгой диеты;
- Отказ от кофе;
- Употребление минеральной воды.
Лечение гастроэнтерологических заболеваний – одно из приоритетных направлений работы клиники «Семейная».
Запись на прием к врачу гастроэнтерологу
Обязательно пройдите консультацию квалифицированного специалиста в области гастроэнтерологии в клинике «Семейная».
Чтобы уточнить цены на прием врача гастроэнтеролога или другие вопросы пройдите по ссылке ниже
Почему нельзя терпеть боль в животе и чем опасен острый панкреатит?
Заболевания желудочно-кишечного тракта не такие уж страшные по сравнению с теми, которых страшится весь мир (такие как рак и СПИД), и тем не менее.
Что такое панкреатит?
Геннадий Кондратенко, заведующий 1-й кафедрой хирургических болезней БГМУ, доктор медицинских наук, профессор:
Поджелудочная железа, в общем, отвечает двум задачам в организме, важнейшим, принципиально очень важным задачам. Это первое – она участвует в пищеварительном конвейере, и второе – она регулирует содержание сахара в крови.
Воспаление поджелудочной железы в острой или хронической форме – это и называется панкреатит. Надо отметить сразу же, что заболеваемость острым панкреатитом имеет общемировую тенденцию к росту. Внимание хирургической общественности всего мира, в том числе и нашей белорусской хирургической общественности, приковано к этому заболеванию. Мы видим рост и в Беларуси, в том числе и тяжёлых форм панкреатита, обеспокоены этим.
Геннадий Кондратенко: «Заболеваемость острым панкреатитом имеет общемировую тенденцию к росту. Мы видим рост и в Беларуси, в том числе и тяжёлых форм панкреатита, обеспокоены этим».
Интересный факт. Мы боимся инфаркта, инсульта, рака – основных передовиков по смертности в мире. И совсем забываем, точнее, слабо знаем о таком коварном заболевании, как панкреатит.
Алексей Протасевич, доцент 1-й кафедры хирургических болезней БГМУ, кандидат медицинских наук:
Можно сказать, что это даже фатальное заболевание. Особенно острый панкреатит – это потенциально смертельная болезнь.
Алексей Протасевич: «Можно сказать, что это даже фатальное заболевание. Особенно острый панкреатит – это потенциально смертельная болезнь».
В силу своей непредсказуемости и быстротечности.
Алексей Протасевич:
Погибает где-то в пределах 20-30% случаев.
Так что же это за монстр, который может унести жизнь человека, в мгновение ока?
Алексей Протасевич:
Это смерть ткани поджелудочной железы.
Казалось бы, совсем маленький орган – не более 50 г веса, а его болезнь может привести к неправильной работе других жизненно важных органов.
Алексей Протасевич:
В начале к неправильной работе сердца, лёгких, печени, почек, иногда головного мозга. Если не проводить дезинтоксикацию, ваш пациент может умереть от сердечной недостаточности.
К счастью, есть у этого органа один плюс. Скажем прямо: несколько обнадёживающий.
Алексей Протасевич:
Поджелудочная железа создана с большим запасом прочности. У вас может не быть 90% поджелудочной железы, и у вас не будет сахарного диабета и не будет ферментной недостаточности. Поэтому, в принципе, господь-бог создал поджелудочную железу серьёзно.
И чтобы повредить её, уж очень надо постараться.
Причины развития болезни
Алексей Протасевич:
Для мужчин в подавляющем большинстве случаев причина – это приём алкоголя.
Причём в любом виде и в любом количестве.
Алексей Протасевич:
Если человек регулярно и много выпивает алкоголя, у него 100% развивается цирроз печени.
А для развития панкреатита достаточно и разовой дозы.
Алексей Протасевич:
Так называемый алкогольный эксцесс может привести к развитию тяжелейшего острого панкреатита.
Алексей Протасевич: «Так называемый алкогольный эксцесс может привести к развитию тяжелейшего острого панкреатита».
Для женщин основной причиной панкреатита может стать заболевание желчного пузыря и желчных протоков. Какая связь, спросите вы? Да самая прямая.
Алексей Протасевич:
Попадание желчи в двенадцатиперстную кишку осуществляется по протоку, который проходит в головке поджелудочной железы. Непосредственно перед попаданием в двенадцатиперстную кишку проток поджелудочной железы сливается с желчным протоком.
Такая анатомическая близость приводит к тому, что злополучные камушки травмируют и поджелудочную железу, тем самым вызывая панкреатит у женщин. Коварство заболевания заключается ещё и в том, что в ряде случаев причину его возникновения установить невозможно.
Алексей Протасевич:
Это так называемый идиопатический панкреатит. Ряд причин остаются закрытыми, так как есть связь с генами, с врождённой предрасположенностью пациента к развитию именно этого заболевания.
Алексей Протасевич: «Ряд причин остаются закрытыми, так как есть связь с генами, с врождённой предрасположенностью пациента к развитию именно этого заболевания».
К счастью, таких случаев немного – около 10% от всего количества заболевших. Вот и судите сами, что в подавляющем большинстве становится причиной развития столь непредсказуемого заболевания – наши весьма предсказуемые действия. И это факт.
Хронический панкреатит
Геннадий Кондратенко:
Это наблюдается тогда, когда небольшие длительно текущие повторяющиеся воспаления ткани поджелудочной железы приводят к дегенерации этой ткани и замещению этой функциональной ткани на соединительную рубцовую ткань. Таким образом, становится слабее пищеварительная функция поджелудочной железы, возникают проблемы с пищеварением у этих пациентов, возникают умеренные постоянные или периодические боли в верхней части живота, расстраивается стул, возникает диарея. Таких пациентов тоже необходимо лечить заместительной терапией, постоянно нужно соблюдать диету.
Причина его развития та же: неумеренное употребление алкоголя, скажем так, и пища, жирная особенно и острая пища, ну, и также длительное ношение камней, желчнокаменная болезнь, которая не оперируется своевременно. Тогда, когда человек уже имеет хроническую форму панкреатита, не обращает на это внимание, ведёт нездоровый образ жизни, развивается картина почти полностью идентичная острому панкреатиту.
Геннадий Кондратенко: «Тогда, когда человек уже имеет хроническую форму панкреатита, не обращает на это внимание, ведёт нездоровый образ жизни, развивается картина почти полностью идентичная острому панкреатиту».
Лечение
Геннадий Кондратенко:
Хотелось бы отметить, что это острое начало требует незамедлительной доставки в приёмные покои тех больниц, где имеются хирургические отделения. Почему хирургический стационар? Потому что всё-таки это хирургическое заболевание. В ряде случаев будет показано оперативное вмешательство при этом заболевании.
Существуют очень тяжёлые формы панкреатита, которые могут и в реанимации лечиться. Единственное, конечно, пожелание, чтобы не ходили особо, может быть, и в поликлинику, потому что замедление с оказанием помощи играет существеннейшую роль в дельнейшем течении панкреатита.
Больные с острой формой панкреатита чаще всего поступают в больницу в тяжелейшей форме по одной простой причине – позднего обращения.
Анастасия Хатковская, врач анестезиолог-реаниматолог:
Сутки, двое, некоторые неделю находятся дома, в лучшем случае, занимаются самолечением, в худшем – ничем не занимаются. Очень многие накануне злоупотребляют алкоголем и часто даже не помнят начало симптомов.
Анастасия Хатковская: «Сутки, двое, некоторые неделю находятся дома, в лучшем случае, занимаются самолечением, в худшем – ничем не занимаются. Очень многие накануне злоупотребляют алкоголем и часто даже не помнят начало симптомов».
Пожалуй, это самые распространённые ошибки пациентов.
Ян Керножицкий, хирург 1-го экстренного хирургического отделения УЗ «10-я городская клиническая больница г. Минка»:
Мы привыкли всё делать «на авось». А вдруг пройдёт. Это всё слышишь у 100%, наверное, приехавших на вторые-третьи сутки.
Многим это «авось» стоит жизни.
Ян Керножицкий:
Мы теряем время, для того чтобы начать массивную инфузионную терапию.
Поэтому ещё раз о симптомах.
Симптомы
Алексей Протасевич:
Основным клиническим проявлением острого панкреатита является боль в эпигастрии.
Или, как говорят обыватели, «под ложечкой». Боль может отдавать в правое или левое подреберье. И носит, как правило, опоясывающий характер.
Алексей Протасевич: «Основным клиническим проявлением острого панкреатита является боль в эпигастрии».
Алексей Протасевич:
Далее по нисходящей – это тошнота, рвота, как правило, неукротимая, затем вздутие живота, затем уже общие симптомы интоксикации в виде тахикардии, одышки, общей слабости.
К сожалению, острый панкреатит может маскироваться под другие заболевания.
Алексей Протасевич:
Чаще всего путают с гастритами и язвенной болезнью.
Отсюда позднее обращение за медицинской помощью и, как следствие. снижение эффективности проводимой терапии.
Алексей Протасевич: «Чаще всего путают с гастритами и язвенной болезнью».
Анастасия Хатковская:
Человек обращается в обезвоженном состоянии, потому что очень большая потеря жидкости идёт на воспалительный процесс, который происходит в животе, происходит сгущение крови. Поэтому первая помощь, которую мы оказываем, как врачи анестезиологи-реаниматологи, заключается в массивной инфузионной терапии.
Часто инфузия доходит до 6-8 литров жидкости в сутки.
Анастасия Хатковская:
Без этого человек, в принципе, в течение суток-двух может выйти на интоксикационный шок и погибнуть.
Диагностика
Здесь же, в отделении реанимации, проводится и простейший, но испытанный годами метод диагностики – ультразвуковое исследование.
Алексей Протасевич:
Если мы говорим о тяжёлом, если нам надо знать всю информацию о состоянии поджелудочной железы – это, конечно, компьютерная томография. Сейчас есть работы о магнитно-резонансной томографии. Похоже, что она даёт практически тот же объём информации, что и КТ.
Если организм пациента неадекватно реагирует на терапию с первых дней лечения либо планируется оперативное вмешательство – медики применяют ещё один метод диагностики.
Алексей Протасевич:
Так называемая эндосоноскопия. Это эндоскопия, но когда на датчике эндоскопа присоединён ещё маленький ультразвуковой датчик. И мы фактически датчик через двенадцатиперстную кишку кладём на поджелудочную железу, и поэтому получаем очень подробное. очень достоверное изображение состояния поджелудочной железы.
В завершении классический анализ крови.
Алексей Протасевич:
На предмет повышения ферментов в нём поджелудочной железы. То есть это вот три признака острого панкреатита – это наличие боли, повышение ферментов и ультразвуковые признаки воспаления поджелудочной железы.
Алексей Протасевич: «Три признака острого панкреатита – это наличие боли, повышение ферментов и ультразвуковые признаки воспаления поджелудочной железы».
Анастасия Хатковская:
Если пациент поступил спустя двое суток, трое суток после начала заболевания, конечно, оборвать процесс уже невозможно. Процесс запущен, каскад патологических механизмов запущен.
Заболевания поджелудочной железы
От того, как работает поджелудочная железа, зависит функционирование многих органов. В ней образуются ферменты, без которых невозможно пищеварение. Также в поджелудочной железе вырабатывается инсулин – гормон, регулирующий количество сахара в крови. При неправильной выработке гормонов нарушаются обменные процессы, белки, углеводы, жиры не усваиваются, а сахар накапливается в крови и в моче. В результате развиваются различные заболевания, в некоторых случаях образуются кисты и опухоли, а также происходит сдавливание многих сосудов.
Причины развития заболеваний
Заболевания поджелудочной железы, точно так же, как, к примеру, ишемическая болезнь сердца, развиваются с течением определенного времени, иногда – нескольких лет. Основные причины их появления следующие.
- Различные нервно-психические расстройства – стрессы, испуги, отрицательные эмоции.
- Неправильное питание, в частности, злоупотребление сладким, однообразное питание.
- Почечная недостаточность.
- Наличие опухолей, перенесенные травмы.
- Различного рода отравления.
- Инфекционные заболевания.
- Неблагоприятная экологическая обстановка.
- Чрезмерное употребление алкоголя.
Симптомы основных заболеваний поджелудочной железы
При постепенном воспалении поджелудочной железы развивается хронический панкреатит – одно из самых частых заболеваний этого органа. Происходит медленное замещение нормальных тканей железы рубцовыми, в результате чего нарушается выработка ферментов и возникает дефицит инсулина.
Основными симптомами хронического панкреатита являются:
- Боли в подреберьях и «под ложечкой».
- Тошнота.
- Метеоризм и понос.
Со временем у пациента может развиться сахарный диабет.
При остром панкреатите, который чаще всего диагностируют у пациентов, злоупотребляющих алкоголем и страдающих заболеваниями желчевыделительной системы, наблюдаются очень сильные опоясывающие боли живота, а также боли в грудной клетке. В таком состоянии человек нуждается в госпитализации.
В лечении поджелудочной железы участвует, прежде всего, врач-гастроэнтеролог, однако в некоторых случаях необходима консультация эндокринолога и других узких специалистов.
Диагностика и лечение заболеваний поджелудочной железы в клинике «TerraMed»
В клинике «TerraMed» диагностируют и успешно лечат заболевания поджелудочной железы. Врачи используют консервативные методы лечения, а также комплексный подход, который включает в себя симптоматические мероприятия, направленные на устранение боли, назначение специальной диеты, прием панкреатических ферментов. При необходимости пациент проходит лечение в условиях стационара.В некоторых случаях необходима консультация хирурга, а также его непосредственное вмешательство в процесс лечения. Происходит это тогда, когда лекарственные средства не справляются с устранением боли и не приводят к улучшению состояния пациента.
Поджелудочная железа: функции и нарушения
Поджелудочная железа — это орган железы. Он расположен в брюшной полости. Он является частью пищеварительной системы и производит инсулин и другие важные ферменты и гормоны, которые помогают расщеплять пищу.
Поджелудочная железа выполняет эндокринную функцию, поскольку выделяет соки непосредственно в кровоток, а также экзокринную функцию, поскольку выделяет соки в протоки.
Ферменты или пищеварительные соки секретируются поджелудочной железой в тонкий кишечник.Там он продолжает расщеплять пищу, покинувшую желудок.
Поджелудочная железа также производит гормон инсулин и выделяет его в кровоток, где он регулирует уровень глюкозы или сахара в организме. Проблемы с контролем инсулина могут привести к диабету.
Другие возможные проблемы со здоровьем включают панкреатит и рак поджелудочной железы.
Краткие сведения о поджелудочной железе
Вот некоторые ключевые моменты о поджелудочной железе. Более подробно в основной статье.
- Поджелудочная железа — это железистый орган, играющий ключевую роль в пищеварении и контроле уровня глюкозы.
- Проблемы, связанные с поджелудочной железой, включают диабет и рак.
- Здоровая диета может способствовать поддержанию здоровья поджелудочной железы.
Поделиться на PinterestПоджелудочная железа расположена в брюшной полости и играет важную роль в пищеварении.
Поджелудочная железа — это орган длиной от 6 до 8 дюймов. Он проходит горизонтально по животу.
Самая большая часть находится на правой стороне живота, там, где желудок прикрепляется к первой части тонкой кишки, двенадцатиперстной кишке.
В этот момент частично переваренная пища переходит из желудка в тонкий кишечник и смешивается с секретами поджелудочной железы.
Узкая часть поджелудочной железы простирается до левой стороны живота рядом с селезенкой.
Проток проходит по всей длине поджелудочной железы и соединяется несколькими небольшими ветвями от железистой ткани. Конец этого протока соединен с аналогичным протоком, идущим от печени, по которому желчь доставляется в двенадцатиперстную кишку.
Около 95 процентов поджелудочной железы составляет экзокринная ткань. Он производит ферменты поджелудочной железы, помогающие пищеварению. Здоровая поджелудочная железа вырабатывает около 2,2 пинты (1 литра) этих ферментов каждый день.
Остальные 5 процентов составляют сотни тысяч эндокринных клеток, известных как островки Лангерганса. Эти кластеры клеток, похожие на виноград, вырабатывают важные гормоны, которые регулируют секрецию поджелудочной железы и контролируют уровень сахара в крови.
Здоровая поджелудочная железа вырабатывает химические вещества для переваривания пищи, которую мы едим.
Экзокринные ткани выделяют прозрачный водянистый щелочной сок, содержащий несколько ферментов. Они расщепляют пищу на мелкие молекулы, которые усваиваются кишечником.
Ферменты включают:
- трипсин и химотрипсин для переваривания белков
- амилаза для расщепления углеводов
- липаза для расщепления жиров на жирные кислоты и холестерин
Эндокринная часть или островки Лангерганса секретируют инсулин и другие гормоны.
Бета-клетки поджелудочной железы выделяют инсулин при повышении уровня сахара в крови.
Инсулин:
- перемещает глюкозу из крови в мышцы и другие ткани для использования в качестве энергии
- помогает печени поглощать глюкозу, сохраняя ее в виде гликогена на случай, если организму потребуется энергия во время стресса или физических упражнений
Когда уровень сахара в крови падает, альфа-клетки поджелудочной железы выделяют гормон глюкагон.
Глюкагон вызывает расщепление гликогена на глюкозу в печени.
Затем глюкоза попадает в кровоток, восстанавливая нормальный уровень сахара в крови.
Проблемы с поджелудочной железой могут влиять на все тело.
Если, например, поджелудочная железа не производит достаточного количества пищеварительных ферментов, пища не усваивается должным образом. Это может привести к потере веса и диарее.
Островки Лангерганса отвечают за регулирование уровня глюкозы в крови. Слишком низкое производство инсулина увеличивает риск диабета, а уровень глюкозы в крови повышается.
Панкреатит
Панкреатит относится к острому или хроническому воспалению поджелудочной железы. Это может привести к вторичному диабету.
Воспаление может возникнуть, если главный проток поджелудочной железы заблокирован желчным камнем или опухолью.
Сок поджелудочной железы накапливается в поджелудочной железе, вызывая повреждение поджелудочной железы. Поджелудочная железа может начать переваривать саму себя.
Панкреатит может возникнуть в результате паротита, камней в желчном пузыре, травм и употребления алкоголя, стероидов и наркотиков.
Острый панкреатит встречается редко, но требует немедленной медицинской помощи.
Симптомы включают:
- сильную боль в животе, болезненность и припухлость
- тошноту и рвоту
- лихорадку
- мышечные боли
Немедленное лечение обычно проводится жидкостями и обезболивающими. Пациенты часто не хотят есть вначале, но если панкреатит легкий, они начнут есть снова относительно быстро.
Если возникла вторичная инфекция, может потребоваться операция.
Хронический панкреатит может развиться, если острый панкреатит повторяется неоднократно, что приводит к необратимым повреждениям.
Наиболее частой причиной является злоупотребление алкоголем, и от нее чаще всего страдают мужчины среднего возраста.
Симптомы включают:
- постоянная боль в верхней части живота и спины
- потеря веса
- диарея
- диабет
- легкая желтуха
Наследственный панкреатит может возникнуть, если есть наследственная проблема в поджелудочной железе или поджелудочной железе. кишечник.У человека в возрасте до 30 лет может возникнуть повторный острый панкреатит, что приведет к хроническому заболеванию.
Это прогрессирующее состояние, которое может привести к необратимому повреждению. Человек может испытывать боль, диарею, недоедание или диабет. Лечение направлено на уменьшение боли и восполнение утраченных ферментов.
Для пациентов из группы риска доступно генетическое тестирование.
Рак поджелудочной железы
Рак может развиться в поджелудочной железе. Точная причина часто неизвестна, но часто она связана с курением или пьянством.
К другим факторам риска относятся:
Симптомы включают:
- боль в верхней части живота, когда опухоль отталкивает нервы
- желтуха, пожелтение кожи и глаз и потемнение мочи, поскольку рак влияет на желчь проток и печень
- потеря аппетита, тошнота и рвота
- значительная потеря веса и слабость
- бледный или серый стул и избыток жира в стуле
Симптомы могут не появиться до тех пор, пока рак не перейдет в запущенную стадию.К тому времени может быть уже слишком поздно для успешного лечения. Прогноз рака поджелудочной железы обычно плохой.
Лечение обычно включает хирургическое вмешательство, химиотерапию, лучевую терапию или их комбинацию.
Паллиативное лечение направлено на уменьшение боли.
Рак поджелудочной железы является четвертой по частоте причиной рака у мужчин в Соединенных Штатах (США) и пятой среди женщин. Ежегодно диагностируется более 37 000 новых случаев.
Диабет
Диабет 1 типа является аутоиммунным заболеванием.Это происходит, когда иммунная система атакует и разрушает бета-клетки поджелудочной железы, так что они больше не могут производить инсулин. Точная причина остается неизвестной, но она может быть связана с генетическими факторами и факторами окружающей среды, включая вирусы.
Диабет 2 типа начинается, когда мышцы, жир и клетки печени становятся неспособными перерабатывать глюкозу. Поджелудочная железа реагирует производством дополнительного инсулина, но со временем не может производить достаточно инсулина. Организм больше не может контролировать уровень глюкозы в крови.
Другие проблемы, которые могут возникнуть, включают:
- Экзокринная недостаточность поджелудочной железы (EPI): поджелудочная железа не производит достаточного количества ферментов
- Кисты поджелудочной железы: их можно удалить хирургическим путем, если существует риск рака
- Коллекции жидкости поджелудочной железы: В результате ряда состояний это может привести к боли и лихорадке
- Синдром Золлингера-Эллисона: опухоль, известная как гастинома, развивается в поджелудочной железе или двенадцатиперстной кишке
Соблюдение сбалансированной диеты, отказ от курения и чрезмерного употребления алкоголя поможет сохранить здоровье. поджелудочная железа здорова.
Национальный фонд поджелудочной железы рекомендует:
- употребление не более 20 граммов жира в день
- отказ от алкоголя
- пить много воды для поддержания гидратации
Диета натощак может вызвать регенерацию поджелудочной железы, что может помочь людям с диабетом, согласно результатам исследования на животных, опубликованного в феврале 2017 года.
Пост предполагает потребление гораздо меньше калорий, чем обычно, в течение нескольких дней.
Национальный фонд поджелудочной железы предлагает аналогичную стратегию для людей, которые испытывают обострение панкреатической боли.Они предлагают придерживаться чистой жидкой диеты в течение 1-2 дней, включая виноградный сок, бульон, желатин, яблоко и клюкву.
Пост не может обеспечить все необходимые питательные вещества для хорошего самочувствия. После голодания люди должны убедиться, что они едят питательную пищу, чтобы восполнить потерю питательных веществ.
Голодание следует предварительно обсудить с врачом.
UCLA Центр болезней поджелудочной железы Аги Хиршберга
Комплексная экспертная помощь
Наше интегрированное практическое отделение — одно из первых в своем роде в США.S., где пациенты могут получить подробное обследование и составить индивидуальный план лечения всего за одно посещение.
В этом коротком видео доктор Тимоти Донахью описывает нашу инновационную модель ухода:
Узнайте о нас больше>
Записаться на прием
Условия, которые мы лечим
В UCLA мы лечим весь спектр заболеваний поджелудочной железы в удобной командной среде. Наши показатели выживаемости при раке поджелудочной железы являются одними из лучших по стране.
Наша интегрированная клиника предлагает расширенную диагностику и лечение:
UCLA Health неизменно входит в число лучших
UCLA — одна из ведущих больниц страны, предлагающих комплексную помощь при раке и заболеваниях поджелудочной железы. Наше интегрированное практическое подразделение объединяет ведущих экспертов UCLA из разных областей в одной удобной клинике.
UCLA — крупное исследовательское учреждение, ежегодно предоставляющее самые современные методы лечения сотням пациентов. Наша команда экспертов обеспечивает одни из лучших результатов в стране.
Познакомьтесь с нашей командой>
Новости и обновления
Проверяйте почаще, мы будем держать вас в курсе последних статей, исследований, историй пациентов и многого другого.
Последние клинические испытания и исследования>
Обновления нашей команды, недавние видео и отзывы пациентов>
Одна храбрая женщина рассказала о своей битве с раком поджелудочной железы:
Высшая квалификация
Все наши специалисты — знатоки своего дела. Наши хирурги оперируют больше пациентов с заболеваниями поджелудочной железы, чем любая другая больница в южной Калифорнии, с высокими показателями успешности и низким процентом осложнений.
Расширенное тестирование и лечение
Мы предлагаем инновационные тесты и методы лечения заболеваний поджелудочной железы, доступные только в нескольких больницах по всей стране. Сюда входят ПЭТ-сканирование DOTA-TATE с галлием-68, PRRT (радионуклидная терапия пептидных рецепторов) для пациентов с нейроэндокринными опухолями и трансплантация ауто-островковых клеток для пациентов с хроническим панкреатитом. Мы также предлагаем малоинвазивную интервенционную эндоскопию, а также малоинвазивную / роботизированную хирургию.
Доктор.Джонатан Кинг и доктор Марк Гирджис обсуждают достижения в хирургии поджелудочной железы в следующих двух видеороликах:
Подробнее о лечении заболеваний поджелудочной железы>
Или позвоните нам по телефону 310-206-6889, чтобы записаться на прием или направить пациента.
Заболевания поджелудочной железы | Американская гастроэнтерологическая ассоциация
Руководство:
HTML-версия официального руководства по клинической практике. Эта ссылка полезна для удобного просмотра и поиска по руководству.
Алгоритм:
Статическое одностраничное представление алгоритма в формате PDF, которое дает вам полную картину того, как рекомендации руководства соотносятся друг с другом. Его можно просмотреть или загрузить для удобного просмотра и использования в автономном режиме.
Технический обзор:
Подробный документ в формате HTML, описывающий систематический обзор и метаанализ доказательств, который был проведен с целью формирования итоговых рекомендаций. PDF-файл также можно просмотреть и загрузить по этой ссылке.
Рекомендации:
Простая таблица в формате HTML, обобщающая все рекомендации, изложенные в руководящем документе, включая силу рекомендации и соответствующее качество доказательств, лежащих в основе каждой рекомендации.
Руководство пациента:
Компаньон в формате HTML к руководству, который помогает донести до пациентов основные выводы и рекомендации из руководства. Сопровождающие пациентов могут включать в себя краткое изложение рекомендаций на понятном языке для чтения пациентами, темы для разговоров, которые врачи могут использовать для объяснения рекомендаций своим пациентам, и другие инструменты, помогающие обучать пациентов, улучшать клиническое общение и совместно принимать решения.
PDF:
Версия в формате PDF официального руководства по клинической практике. Эта ссылка полезна для печати и загрузки для использования в автономном режиме.
Интерактивная программа клинической помощи:
Пошаговый онлайн-инструмент, который поможет вам принимать клинические решения в момент оказания медицинской помощи на основе схемы лечения AGA.
Интерактивный алгоритм:
Пошаговый HTML-инструмент, который поможет вам принимать клинические решения в момент оказания медицинской помощи на основе рекомендаций руководства AGA.
Полная статья:
Полная статья с описанием разработки, обоснованием и подробными рекомендациями, относящимися к пути клинической помощи AGA.
Программа клинической помощи:
Инструмент клинической практики, который включает в себя различные руководящие принципы, рекомендации, передовой опыт и другие данные для обеспечения клинического руководства по ведению состояния.
Вебинар:
Записанный веб-семинар, в котором обсуждаются рекомендации и способы их применения.Вебинар включает в себя тест, который можно пройти для получения кредита CME.
Инфографика:
Визуальное представление основных рекомендаций в руководстве.
Заболевание поджелудочной железы — обзор
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Дифференциальная диагностика SDS приведена в Таблице 40-2.
Экзокринная дисфункция поджелудочной железы является одним из распространенных проявлений и присутствует у всех пациентов. Тем не менее, секреция ферментов не обязательно статична, потому что у части пациентов анализ фекального жирового баланса и анализ катионного трипсиногена в сыворотке продемонстрировали улучшение в зависимости от возраста.Для 30–50% людей с этим заболеванием 72-часовые исследования баланса жировых фекалий станут нормальными, а определения катионного трипсиногена в сыворотке крови могут повыситься примерно до 20%, имея значения в пределах нормы после возраста 3 лет. Таким образом, только эти два теста могут не предоставить подтверждающих доказательств дисфункции поджелудочной железы, что усложняет диагностику. В отличие от трипсиногена в сыворотке, значения изоамилазы в сыворотке не показывают возрастных улучшений при синдроме Швахмана-Даймонда и, таким образом, могут использоваться в качестве маркера панкреатической недостаточности при этом синдроме.Однако, поскольку изоамилаза поджелудочной железы обычно имеет медленную скорость постнатального созревания, чувствительность и специфичность этого теста для определения внешнесекреторной дисфункции поджелудочной железы следует ограничивать пациентами старше 3 лет. Количественное исследование стимуляции поджелудочной железы демонстрирует, что независимо от того, является ли пациент недостаточным для поджелудочной железы (потери жира в каловых массах превышают 15% от потребления жиров с пищей для детей младше 6 месяцев или превышают 7% от потребления жиров с пищей для детей старшего возраста и требуют замены ферментов поджелудочной железы для правильное нарушение пищеварения) или достаточное количество поджелудочной железы (потеря жира с калом в пределах нормы для младенцев и детей), экзокринная поджелудочная железа секретирует значительно меньше ферментов, чем обычно.Визуальные исследования поджелудочной железы могут выявить липоматоз поджелудочной железы (рис. 40-4), а гистологическое исследование поджелудочной железы при вскрытии выявило жировую замену ацинусов сохраненными протоками и протоками в соответствии с патофизиологией дефекта поджелудочной железы, являющегося одним из ацинарных гипоплазий поджелудочной железы. Напротив, недостаточность поджелудочной железы при муковисцидозе (см. Главу 38) возникает из-за повреждения, возникающего из-за закупорки протоков макромолекулами в результате дефицита секреции протоковой жидкости из-за мутаций гена CFTR .
Поперечное сечение скелетной системы позволяет выявить аномалии у 50% пациентов. Последовательные исследования показали, что изменения скелета присутствуют у всех пациентов, но их локализация варьировала без корреляции фенотип-генотип. Аномалии грудной клетки (см. Рис. 40-1) довольно часто встречаются у младенцев и детей в возрасте до 2 лет, как и метафизарная хондродисплазия пястных, лучевых и локтевых костей рук. Кроме того, существует возрастная тенденция к нормализации созревания эпифизов с ухудшением метафизов и пластинок роста в бедренной кости после 3–5 лет, что может привести к осложнениям (рис. 40-5).
Гематологически SDS характеризуется различной степенью цитопении и высоким риском развития миелодиспластического синдрома плюс или минус клональная цитогенетика и лейкемия. Нейтропения — наиболее частая патология, встречающаяся у 88–100% пациентов, обычно носит перемежающийся характер и выявляется уже в неонатальном периоде. Иммунная дисфункция, наряду с дефектом хемотаксиса нейтрофилов, делает пациентов с СШД в молодом возрасте особенно восприимчивыми к вирусным, бактериальным и грибковым инфекциям, а тяжелый сепсис — хорошо известное фатальное осложнение этого расстройства, особенно в раннем возрасте.Анемия с низким содержанием ретикулоцитов и повышенным гемоглобином плода и тромбоцитопения наблюдаются почти у 80% пациентов и аналогичны нейтропении; это обычно прерывистое. Выраженность цитопении не всегда коррелирует с клеточностью костного мозга; обычно наблюдаются разная степень гипоплазии костного мозга и жировой инфильтрации. Считается, что в основе заболевания костного мозга лежит многофакторное происхождение, за которое ответственны как аномалии стромы, так и дефекты стволовых клеток. Панцитопения, более тяжелая по своей природе, имеет плохой прогноз с более высокой вероятностью развития тяжелой аплазии, развитого миелодиспластического синдрома или острого миелолейкоза.Сообщалось о цитогенетических нарушениях при СШД на различных стадиях злокачественной миелоидной трансформации, наиболее частым из которых является изохром 7q [I (7q)], но показана ли трансплантация гемопоэтических стволовых клеток пациентам с клональной болезнью костного мозга, но без симптоматической цитопении или повышенного бласта. подсчетов является спорным. Риск лейкемии составляет около 15%, обычно возникает во втором десятилетии жизни и чаще всего встречается у мужчин; это преимущественно острый миелогенный лейкоз (ОМЛ), а ОМЛ, связанный с СШД, имеет плохой прогноз.
Младенцы обычно рождаются с нижними пределами нормальной длины и веса при рождении, но очень быстро демонстрируют субнормальную скорость роста как для роста, так и для набора веса в течение первых 3-6 месяцев жизни, в то время как большинство пациентов не диагностированы и страдают. от нелеченной стеатореи. В отличие от других форм мальдигестии или недостаточности поджелудочной железы, которые имеют ускорение веса и скорости роста после добавления заместительной терапии ферментами поджелудочной железы, пациенты с SDS обычно растут с нормальной скоростью роста в возрасте от 6 до 12 месяцев и остаются ниже 5-го возраста. процентиль роста и веса.Подобно возрастным улучшениям внешнесекреторной функции поджелудочной железы и скорости роста, аминотрансферазы печени, гепатомегалия и кожная сыпь имеют тенденцию исчезать с возрастом.
Лечение панкреатита | Хирургия и обезболивание
В Медицинском университете Чикаго наша команда по лечению заболеваний поджелудочной железы состоит из врачей нескольких специальностей, включая гастроэнтерологию, интервенционную эндоскопию, хирургию, онкологию, радиологию, патологию, лечение боли и генетику.Эти эксперты являются признанными лидерами в области лечения заболеваний поджелудочной железы и могут предложить первоклассные варианты диагностики и лечения, которые не являются широко доступными.
Узма Д. Сиддики, доктор медицины, Центр эндоскопических исследований и терапии (CERT)
Что такое панкреатит?
Панкреатит — это воспаление поджелудочной железы, которое активируется собственными пищеварительными ферментами внутри органа. Лечение направлено на то, чтобы помочь поджелудочной железе оправиться от воспаления, предотвратить проблемы с другими органами, такими как почки и легкие, а также уменьшить боль и другие симптомы.
Гастроэнтерологи и желудочно-кишечные хирурги UChicago Medicine имеют опыт диагностики и лечения всех форм панкреатита.
Типы панкреатита
Острый панкреатит — это воспаление поджелудочной железы, которое возникает внезапно и вызывает сильную боль в верхней части живота, тошноту и рвоту. У большинства пациентов боль длится менее недели, но может быть сильной и поражать другие органы.
Узнать больше об остром панкреатите
Хронический панкреатит — прогрессирующее заболевание, характеризующееся продолжающимся воспалением поджелудочной железы. Со временем происходит необратимое повреждение ткани поджелудочной железы. Симптомы и осложнения варьируются от человека к человеку, но могут включать боль в животе, диарею, тошноту и рвоту.
Узнать больше о хроническом панкреатите
Наследственный панкреатит — это наследственная форма панкреатита, характеризующаяся повторяющимися эпизодами болезненного панкреатита, начиная с раннего возраста.У большинства пациентов рецидивирующие приступы в конечном итоге прогрессируют до хронического панкреатита. Часто другие члены семьи болеют панкреатитом.
Узнать больше о наследственном панкреатите
Аутоиммунный панкреатит возникает, когда иммунная система организма по ошибке атакует поджелудочную железу, вызывая опухание органа. Редкое заболевание, аутоиммунный панкреатит, обычно путают с раком поджелудочной железы, поскольку он часто проявляется в виде безболезненного образования на поджелудочной железе.
Подробнее об аутоиммунном панкреатите
Диагностика и лечение
Наши специалисты по интервенционной эндоскопии могут выполнять сложные минимально инвазивные процедуры для более тщательной диагностики хронического панкреатита и других сложных проблем. Мы являемся одной из немногих больниц в стране, предлагающих тотальную резекцию поджелудочной железы с аутотрансплантацией островковых клеток (трансплантация аутологичных островковых клеток).Наши хирургические специалисты предлагают альтернативы лечения, выходящие за рамки традиционных подходов, такие как минимально инвазивные процедуры и резекции поджелудочной железы с сохранением двенадцатиперстной кишки и селезенки.
Наша команда специалистов по лечению панкреатита предлагает полный спектр возможностей диагностики и лечения панкреатита. В тех немногих случаях, когда требуется хирургическое лечение поджелудочной железы, наши специалисты могут выполнить ряд сложных процедур, в том числе:
- Аутологичная трансплантация островковых клеток (аутотрансплантация островковых клеток) для предотвращения или ограничения диабета после тотальной панкреатэктомии.Это лечение доступно только в некоторых больницах.
- Резекция головки поджелудочной железы с сохранением двенадцатиперстной кишки, включая процедуру Бегера, процедуру Фрея и модификацию Берна
- Резекция хвоста поджелудочной железы с сохранением селезенки (дистальная панкреатэктомия)
- Минимально инвазивные (лапароскопические) операции на поджелудочной железе, такие как дренирование псевдокисты и дистальная панкреатэктомия
- Эндоскопическая (безоперационная) установка панкреатических стентов и дренирование панкреатической жидкости забором
Заболевание поджелудочной железы | Университет здравоохранения штата Юта
Общие болезни и расстройства поджелудочной железы могут включать следующее:
Панкреатит
Панкреатит — это воспаление поджелудочной железы.Пищеварительные ферменты желудочно-кишечного тракта начинают переваривать саму поджелудочную железу. Это расстройство может быть острым, что означает, что пациент полностью выздоравливает, или хроническим, что означает, что у пациента наблюдаются постоянные рецидивы расстройства.
Острый панкреатит
Острый панкреатит — это внезапный приступ, вызывающий воспаление поджелудочной железы. Наиболее частые причины острого панкреатита — камни в желчном пузыре. Общие симптомы острого панкреатита следующие:
- Сильная боль в верхней части живота
- Тошнота
- Рвота
- Диарея
- Вздутие живота
- Лихорадка
Лечение острого панкреатита обычно включает прием лекарств или, возможно, короткое пребывание в больнице, как рекомендует ваш врач.
Хронический панкреатит
Хронический панкреатит не проходит, но со временем ухудшается и вызывает необратимое повреждение поджелудочной железы. Симптомы хронического панкреатита очень похожи на симптомы острого панкреатита; однако у пациентов может развиться истощение и потеря веса. У них также может развиться сахарный диабет.
Наиболее частой причиной хронического панкреатита является злоупотребление алкоголем. Другие причины могут включать муковисцидоз, наследственные заболевания, аутоиммунные заболевания, прием некоторых лекарств и высокий уровень кальция или жиров в крови или отсутствие известной причины.
Лечение может зависеть от симптомов заболевания. Большинство из них включает следующее:
- Обезболивание
- Управление питанием
- Использование внутривенных жидкостей или лекарств
- Ферментные добавки для пероральных препаратов, помогающие пациентам переваривать пищу
- Инсулин для контроля сахара в крови при диабете
Для эффективного лечения необходимо прекратить употребление алкоголя.
Наследственный панкреатит
Муковисцидоз — наиболее частое наследственное заболевание панкреатита.Другие причины включают аномалии поджелудочной железы или кишечника, унаследованные пациентом. Пациенты с наследственным панкреатитом могут иметь симптомы, аналогичные хроническому панкреатиту: хроническая боль, диарея, недоедание и диабет.
Лечение этого состояния аналогично лечению хронического панкреатита и включает обезболивание и замену ферментов поджелудочной железы для пищеварения.
Заболевания поджелудочной железы и желчевыводящих путей | Гора Синай
На горе Синай действует одна из самых опытных в стране программ лечения заболеваний поджелудочной железы и желчевыводящих путей.Национальный фонд поджелудочной железы признал нас центром передового опыта в лечении заболеваний поджелудочной железы.
Наша команда экспертов принимает пациентов со всеми типами проблем, связанных с поджелудочной железой и желчным деревом, системой, которая переносит жидкости, вырабатываемые печенью, желчным пузырем и поджелудочной железой. Наш опыт основан на глубоком понимании того, как заболевания могут влиять на вашу поджелудочную железу, желчные протоки и желчный пузырь.
Факторы риска
Хотя каждое состояние уникально, ряд общих факторов риска развития заболеваний поджелудочной железы и желчевыводящих путей включает:
- Употребление табака
- Употребление сильного алкоголя
- Генетика и семейный анамнез проблем поджелудочной железы
Мы используем междисциплинарный подход к вашему лечению, объединяя экспертов в области гастроэнтерологии, хирургии, онкологии, патологии и радиологии, чтобы предоставить вам клиническую помощь высочайшего уровня
Болезни поджелудочной железы
Ваша поджелудочная железа вырабатывает пищеварительные ферменты, которые позволяют вашему организму расщеплять пищу, чтобы ваше тело получало необходимое ему питание.Когда поджелудочная железа нарушена, ваше пищеварение тоже.
Хронический панкреатит
При хроническом панкреатите поджелудочная железа поражается рубцовой тканью и воспалением поджелудочной железы. Кроме того, в ткани поджелудочной железы и протоках поджелудочной железы могут образовываться большие камни и отложения кальция.
Факторы риска хронического панкреатита включают хроническое употребление алкоголя и табака. Если у вас острый панкреатит, он может повториться.
Хроническая обструкция протока поджелудочной железы, аутоиммунные заболевания или ваша генетическая структура также могут быть факторами риска.
Хронический панкреатит может вызывать серьезные симптомы, такие как боль в животе и спине, потеря веса, диарея и диабет.
Во время лечения мы поможем вам устранить любые возможные причины хронического панкреатита. Ваше лечение также устранит любые осложнения, которые могут у вас возникнуть. В некоторых случаях лекарства могут быть эффективными. Другие варианты лечения могут включать эндоскопические процедуры, такие как ERCP или EUS, или могут потребоваться хирургические вмешательства для облегчения ваших симптомов.
Острый панкреатит
Острый панкреатит является результатом воспаления поджелудочной железы. Обычно это вызывает сильную боль в животе, тошноту и рвоту.
Причины острого панкреатита включают камни, которые образуются, оседают в желчных протоках или проходят через них, чрезмерное употребление алкоголя и высокий уровень триглицеридов или повышенный уровень кальция. Если проток поджелудочной железы сужается или растет опухоль, у вас может развиться острый панкреатит. Это также может быть побочным эффектом приема лекарств.Или вы можете быть генетически предрасположены к развитию этого состояния.
Мы диагностируем острый панкреатит на основе результатов физикального обследования, анализов крови и результатов компьютерной томографии (КТ) или магнитно-резонансной холангиопанкреатографии (MRCP).
Острый панкреатит — это серьезное заболевание, которое часто требует лечения в больнице, где мы можем ввести вам жидкости внутривенно и контролировать вас с помощью анализов крови.
Кисты поджелудочной железы
Киста поджелудочной железы — это аномальное поражение поджелудочной железы.Киста похожа на пузырь, заполненный жидкостью. В поджелудочной железе могут развиваться многие типы кист. Воспалительная киста (псевдокиста) может расти после острого панкреатита, или доброкачественные новообразования могут стать злокачественными.
Часто симптомы могут не проявляться, если киста не становится очень большой или злокачественной, что может вызвать пожелтение глаз или кожи (желтуху), боль в животе, боль в спине, потерю веса, тошноту, рвоту или диарею.
Мы можем удалить кисту поджелудочной железы хирургическим путем, только если киста поджелудочной железы симптоматична или ваше здоровье находится под угрозой.Как правило, мы отслеживаем кисты поджелудочной железы с помощью периодических визуальных исследований, чтобы определить необходимость удаления или другого лечения.
Сбор жидкости поджелудочной железы
Накопление жидкости поджелудочной железы может происходить во время острого или хронического панкреатита. Жидкость может скапливаться после травмы поджелудочной железы, которая повреждает проток поджелудочной железы. Состояние развивается из-за утечки ферментов поджелудочной железы и жидкостей.
Сбор жидкости поджелудочной железы может привести к серьезным заболеваниям, таким как непроходимость желчных протоков, кишечная непроходимость, боль и рецидивный панкреатит.Коллекции панкреатической жидкости могут инфицироваться и потребовать эндоскопического, хирургического, интервенционного радиологического лечения или сочетания подходов.
Аутоиммунный панкреатит
Аутоиммунный панкреатит редко возникает, когда собственная иммунная система организма атакует поджелудочную железу. Симптомы включают пожелтение кожи или глаз (желтуху), боль в животе, боль в спине, потерю веса и диарею.
Мы часто диагностируем аутоиммунный панкреатит с помощью визуализационных исследований и анализов крови.Эндоскопическое ультразвуковое исследование (ЭУЗИ) позволяет вашему врачу провести биопсию поджелудочной железы, когда анализы крови и визуализация не дают результатов.
Мы лечим аутоиммунный панкреатит иммунодепрессантами, такими как стероиды. Эти методы лечения снижают иммунный ответ против поджелудочной железы и, таким образом, уменьшают воспаление.
Рак поджелудочной железы
Ранняя диагностика рака поджелудочной железы является ключом к успешному лечению. Наши врачи являются экспертами в определении симптомов и предоставят вам необходимые тесты для определения прогрессирования вашего заболевания.Узнайте больше о раке поджелудочной железы, только об одном из видов рака желудочно-кишечного тракта, который мы лечим.
Болезни желчного пузыря и желчных протоков
Желчный пузырь накапливает и концентрирует желчь, которую организм использует в процессе пищеварения в тонком кишечнике. Мы лечим все виды заболеваний желчного пузыря и желчных протоков.
Холецистит
Холецистит возникает при сильном воспалении и инфицировании желчного пузыря. Наиболее частая причина холецистита — закупорка желчного пузыря желчными камнями.Симптомы обычно включают боль в правой или верхней средней части живота. Вы можете испытывать тошноту, рвоту и жар. Лечение может включать хирургическое удаление желчного пузыря и, возможно, процедуры эндоскопии для очистки желчного протока.
Камни в желчном пузыре и желчные протоки
Камни могут образовываться в желчном пузыре или системе желчных протоков. Эти камни вызывают закупорку, боль в животе и инфекцию. Наиболее частыми симптомами камней в желчном пузыре являются внезапная и быстро усиливающаяся боль в животе, а также боль в спине, тошнота и рвота.
Кисты холедоха (холедохоцеле)
Кисты холедоха (холедохоцеле) встречаются редко. Когда эти кисты возникают, это потому, что вы родились с этим заболеванием (врожденным). Кисты представляют собой мешочки, увеличенные в размерах желчных протоков, систему трубчатых структур, которые переносят желчь из печени в тонкий кишечник для пищеварения. Существует пять основных типов кист холедоха, классифицируемых в зависимости от их местоположения. Если не лечить, может развиться холангит — инфекция желчевыводящих путей.Кроме того, некоторые типы кист холедоха могут представлять риск развития рака желчных протоков. Хирургическое лечение обычно включает удаление кист и реконструкцию желчных протоков.
Стриктуры желчных протоков
Стриктуры желчных протоков возникают, когда желчные протоки слишком узкие. Эти стриктуры могут быть доброкачественными (доброкачественными) или злокачественными (злокачественными). Это состояние может быть вызвано травмой желчного протока, обычно в результате хирургического вмешательства. Злокачественные стриктуры могут быть вызваны разрастанием внутри желчных протоков или сдавлением новообразованием за пределами желчного протока, обычно это рак поджелудочной железы.Некоторые стриктуры желчных протоков протекают бессимптомно. Другие могут вызвать серьезные осложнения, такие как холангит, абсцесс печени или вторичный билиарный цирроз.
.


