Поджелудочная железа и симптомы заболевания
Поджелудочная железа считается ключевым органом эндокринной и пищеварительной систем. Название она получила из-за своего расположения под желудком (в верхней части брюшной полости). Эту железу разделяют на три части. Широкий конец называют головкой, среднюю часть – телом, а узкий конец – хвостом.
Каковы функции поджелудочной железы?
Поджелудочной железой выполняются две важные функции.
- Она вырабатывает энзимы (пищеварительные ферменты) и выделяет их в двенадцатиперстную кишку. Энзимы в пищеварительном тракте разлагают углеводы, белки и жиры. Это так называемая экзокринная функция.
- Еще одна функция — эндокринная, которую выполняют бета-клетки островков Лангерганса, вырабатывая инсулин (гормон), и альфа-клетки, вырабатывая глюкагон. Инсулин контролирует уровень глюкозы (сахара) в крови. Он действует при гипергликемии (высоком содержании сахара в крови), а глюкагон устраняет гипогликемию (недостаток сахара в крови).
 Инсулин способствует также усвоению глюкозы в печени, где та хранится в виде гликогена, а затем и используется при стрессе и физических нагрузках. Когда островки Лангерганса производят мало инсулина, уровень глюкозы поднимается и возникает риск развития сахарного диабета и др.
Инсулин способствует также усвоению глюкозы в печени, где та хранится в виде гликогена, а затем и используется при стрессе и физических нагрузках. Когда островки Лангерганса производят мало инсулина, уровень глюкозы поднимается и возникает риск развития сахарного диабета и др.
Каковы симптомы заболеваний поджелудочной железы?
Проблемы железы проявляются определенными симптомами:
- боль в верхней части живота, в спине
- тошнота
- рвота
- вспучивание живота
- понос
- потеря аппетита
- высыпания (пятна) на коже в области поджелудочной железы и др.
Распространенных заболеваниях поджелудочной железы
Панкреатит
Острый панкреатит – это воспаление поджелудочной железы, возникшее стремительно.
Заболевание возникает, когда выход синтезируемых ею ферментов из железы затруднен и происходит «самопереваривание» органа, вызывающее острую боль.
Наиболее частые причины возникновения острого панкреатита: инфекции, злоупотребление алкоголем и камни в желчном пузыре, попадающие в желчевыводящие пути (поджелудочная железа соединена с желчевыводящими протоками в месте впадения в двенадцатиперстную кишку) и блокирующие выход ферментов. Другие факторы: прием некоторых препаратов, повреждения железы (физические), эпидемический паротит и рак поджелудочной железы.
Другие факторы: прием некоторых препаратов, повреждения железы (физические), эпидемический паротит и рак поджелудочной железы.
Хронический панкреатит – это вялотекущие, периодически повторяющиеся обострения воспаления поджелудочной железы. При обострении появляются симптомы острого панкреатита, а в фазе ремиссии – в основном, пищеварительные расстройства.
При лечении панкреатита следует провести терапию болезней, которые могли стать причиной хронического воспаления. Важно отказаться от употребления алкоголя. Если в желчном пузыре есть камни, наш доктор направит вас на их удаление.
Врач назначает препараты, уменьшающие выделение желудочного сока, а также ферментные средства, не содержащие компоненты желчи. Рекомендуется поголодать первые несколько дней лечения. Разрешено употреблять негазированные щелочные минеральные воды, некрепкий чай.
Доброкачественные новообразования
Кисты располагаются непосредственно в поджелудочной железе или в окружающих тканях.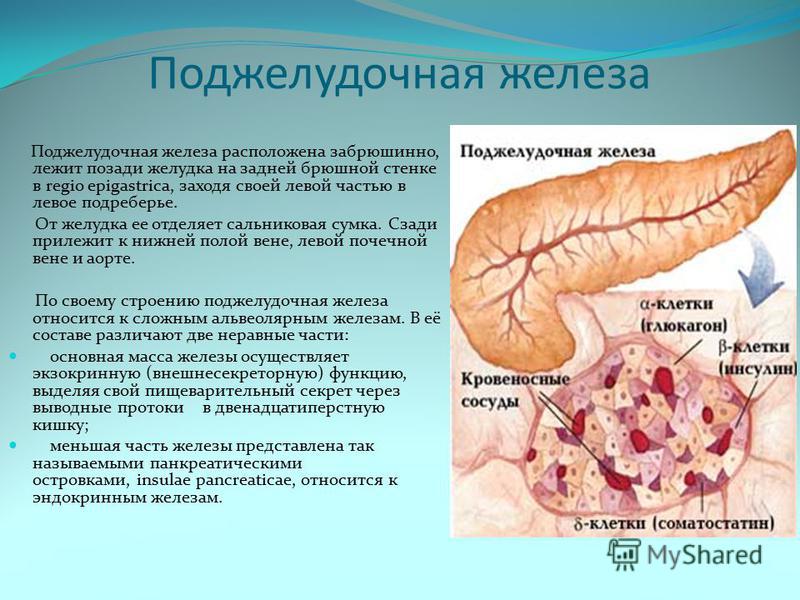 Они часто вызывают боли и сдавливание протоков, поэтому должны быть удалены. В железе появляются и доброкачественные опухоли (фибромы, липомы, аденомы и т.д.), которые тоже удаляют хирургическим путем.
Они часто вызывают боли и сдавливание протоков, поэтому должны быть удалены. В железе появляются и доброкачественные опухоли (фибромы, липомы, аденомы и т.д.), которые тоже удаляют хирургическим путем.
Рак поджелудочной железы
Рак обычно поражает клетки основного протока железы и распространяется на тело органа.
К факторам риска относят курение, хронический панкреатит и возраст старше 65 лет. Запущенный рак поджелудочной железы способен распространиться на органы брюшной полости, привести к летальному исходу.
Для лечения используются хирургические методы, химиотерапия, лучевая терапия и пожизненное введение инсулина и др.
Диагностика
Диагностику заболеваний поджелудочной железы проводят, чтобы выявить особенности патологического процесса. Наши доктора-гастроэнтерологи используют разные методы:
- УЗИ
- 13С-дыхательный тест
- секретин-панкреозиминовый тест
- определение эластазы в кале
- исследование показателей крови и др.

Профилактика заболеваний поджелудочной железы
Следует помнить, что на функционирование железы наиболее негативно влияет алкоголь, курение, нерегулярный прием пищи, жареная, острая и жирная пища. Всего этого следует избегать. Рацион питания должен быть здоровым. Принимать пищу нужно по четыре-пять раз в день, также важна умеренность в еде.
К заболеваниям поджелудочной железы следует серьезно относиться и обязательно всесторонне обследоваться, чтобы получить оптимальное лечение.
Наша клиника предлагает современные способы диагностики с консультацией опытных специалистов для лечения заболеваний поджелудочной железы. Не откладывайте на потом и запишитесь на прием к гастроэнтерологу прямо сейчас.
Болит поджелудочная железа? Симптомы и лечение
Поджелудочная железа – уникальный орган, потому как относится одновременно к двум системам в организме человека, выполняя одну из самых важных ролей. Главной ее функцией является то, что она вырабатывает специальные ферменты, которые расщепляют жиры, белки и углеводы, что способствует лучшему усвоению пищи в организме человека. Поджелудочная железа – единственный орган, который производит инсулин.
Поджелудочная железа – единственный орган, который производит инсулин.
Инсулин – очень важный гормон поджелудочной железы, потому как он влияет абсолютно на все клетки организма. Основной его функцией является снижение количества глюкозы в крови человека.
Именно поэтому, при первых симптомах боли в поджелудочной железе, необходимо срочно обратиться в медицинское учреждение.
Основные симптомы болезни поджелудочной железы:
- Боль, появляющаяся после приема жирной, тяжелой пищи, после употребления алкоголя и переедания. Чаще всего появляется опоясывающая боль.
- Боль, которая сопровождается тошнотой и рвотой.
- При надавливании на живот появляются неприятные ощущения в области пупка.
- Резкое повышение температуры – самый распространенный признак заболеваний поджелудочной железы.
- Частые приступы диареи.
- Боль снижается при наклоне вперед.
Лечение заболеваний поджелудочной железы
Самая распространенная проблема в том, что симптомы, характерные для заболеваний поджелудочной железы, очень часто путают с признаками других различных заболеваний. Соответственно, неправильный диагноз – неподходящее лечение, которое отнимает драгоценное время. А именно болезни, поражающие поджелудочную железу, как правило, развиваются очень стремительно, из-за чего, даже самая маленькая проблема может быстро перерасти в хроническую форму.
Соответственно, неправильный диагноз – неподходящее лечение, которое отнимает драгоценное время. А именно болезни, поражающие поджелудочную железу, как правило, развиваются очень стремительно, из-за чего, даже самая маленькая проблема может быстро перерасти в хроническую форму.
Самые распространенные болезни поджелудочной железы:
- Сахарный диабет.
- Панкреатит.
- Рак.
- Киста.
- Муковисцидоз.
- Панкреонекроз.
Последние три заболевания встречаются крайне редко.
Рассмотрим две самые распространенные болезни поджелудочной железы:
Сахарный диабет – самая коварная болезнь поджелудочной железы, вызванная дефицитом инсулина в организме и нуждающаяся в срочном лечении.
Симптомы сахарного диабета:
- сильная усталость постоянного характера;
- длительное заживление ран;
- резкое похудение без видимой причины;
- покалывание в конечностях;
- ухудшение слуха, зрения;
- постоянная неутолимая жажда.

Панкреатит – воспаление поджелудочной железы, возникающее при перекрывании ее протока. Многие путают панкреатит с другими болезнями, например остеохондрозом, пиелонефритом или с опоясывающим лишаем. Однако начало болезни панкреатитом всегда проходит с острой болью, поэтому опытный врач сразу же сможет определить воспаление поджелудочной железы с помощью пальпации. Ведь при панкреатите постукивания в области, где болит – не ощущаются, а при других болезнях – вполне ощутимы.
Для того, чтобы поджелудочная железа была здорова, необходимо вести правильный образ жизни. Ведь именно от злоупотребления алкоголем и вредной пищей нарушается работа поджелудочной железы, после чего происходит застой сока в организме. Соответственно дает сбой процесс переваривания пищи и человек начинает страдать от воспаления поджелудочной железы – острого панкреатита.
Острая форма панкреатита лечится строго в стационаре. Причем врачам действовать нужно быстро, для того чтобы «успокоить» поджелудочную железу, иначе может быть летальный исход для пациента. Острая форма болезни в 15% случаев приводит к смертности. В основном смерть происходит из-за несвоевременного обращения к специалисту. Поэтому, при первых же симптомах боли в области поджелудочной железы, нужно срочно обратиться к врачу.
Острая форма болезни в 15% случаев приводит к смертности. В основном смерть происходит из-за несвоевременного обращения к специалисту. Поэтому, при первых же симптомах боли в области поджелудочной железы, нужно срочно обратиться к врачу.
Основные симптомы острого воспаления поджелудочной железы:
- острая боль вокруг пупка;
- тахикардия;
- диарея;
- повышение температуры;
- рвота.
Существует так же хроническая форма панкреатита. Она формируется из-за различных болезней желудочно-кишечного тракта. К примеру, холециститом, желчнокаменной болезнью или гепатитом.
Симптомы хронической формы болезни поджелудочной железы:
- резкая потеря веса;
- при физических нагрузках ощущается боль в подреберье;
- потеря аппетита;
- отвращение к жирной пище;
- нарушение стула.
В зависимости от симптомов, выделяются 4 формы хронического заболевания поджелудочной железы:
- Бессимптомная, когда пациент и не подозревает о своем заболевании;
- Болевая, когда пациент иногда ощущает боль в подреберье;
- Рецидивирующая – постоянно проявляются болевые ощущения;
- Псевдоопухолевая, когда головка поджелудочной железы увеличивается и зарастает фиброзной тканью.
Препараты, необходимые для лечения воспаления поджелудочной железы:
Не стоит заниматься самолечением, потому как врачи подбирают препараты для каждого пациента индивидуально, исходя из состояния больного и поставленного диагноза. Однако, абсолютно всем пациентам, страдающим заболеванием поджелудочной железы, несколько месяцев нужно будет соблюдать строжайшую диету. Отказ от жареного, сильно соленого, кислого и острого, а так же тяжелых продуктов. Обязательно нужно пить очищенную минеральную воду, что касается не только больных, но и здоровых людей.
Автор: Врач гастроэнтеролог-терапевт Бурбаева С.А.
Панкреатит у детей — причины, симптомы, диагностика и лечение панкреатита у детей в Москве в детской клинике «СМ-Доктор»
ПОЛУЧИТЬ
КОНСУЛЬТАЦИЮ
Содержание:
Описание заболевания
Симптомы
Причины
Диагностика
Лечение
Панкреатит – это патология поджелудочной железы, которая сопровождается локальным воспалением и нарушением ее функции. Диагностикой и лечением заболевания у детей занимается педиатр, семейный врач или гастроэнтеролог.
Диагностикой и лечением заболевания у детей занимается педиатр, семейный врач или гастроэнтеролог.
О заболевании
Панкреатит – распространенная патология желудочно-кишечного тракта (ЖКТ), которая сопровождается локальным воспалением ткани поджелудочной железы и ее протоков. Рассматриваемый орган играет одну из ключевых ролей в процессе пищеварения, обеспечивая выброс большого количества ферментов в кишечник. Поджелудочная железа также участвует в контроле уровня глюкозы в крови посредством секреции инсулина. Панкреатит ведет к нарушению указанных функций, что может стать причиной серьезного ухудшения состояния ребенка.
Заболевание протекает остро или хронически. У детей важно максимально быстро распознать патологию, чтобы своевременно назначить адекватное лечение. В противном случае болезнь прогрессирует и приводит к органическому поражению тканей железы и повышению риска развития серьезных осложнений – сахарный диабет, грубые расстройства пищеварения, коллаптоидные реакции (предобморок и потеря сознания).
Симптомы панкреатита
Панкреатит – болезнь, которая в 90% случаев сопровождается нарушением секреции пищеварительных ферментов железой. Результатом такого поражения является ухудшение работы ЖКТ ребенка с возникновением характерных симптомов.
Наиболее частыми признаками панкреатита у детей являются:
- болевые ощущения в животе – дискомфорт носит опоясывающий характер с иррадиацией в спину;
- метеоризм;
- нарушение дефекации по типу диареи;
- потеря аппетита;
- тошнота, рвота;
- повышение температурных показателей тела до 37-38оС.
У грудничков и новорожденных симптомы панкреатита носят меньшую выраженность, чем у детей старшей возрастной группы. Иногда родители могут даже не заметить каких-то особых изменений в поведении малыша. У подростков симптоматика заболевания отличается яркостью и интенсивностью. Это обусловлено влиянием значительного числа провоцирующих факторов.
Клиническая картина заболевания зависит от формы и длительности патологического процесса, а также степени поражения поджелудочной железы. При хроническом течении воспаления боль может носить затяжной ноющий характер. Параллельно ребенок теряет массу тела, ухудшается состояние кожи, ногтей, волос.
При выявлении каких-либо из указанных признаков родителям стоит обратиться за помощью к врачу. Ранняя диагностика панкреатита с назначением адекватного лечения способствует быстрой стабилизации функции пищеварения малыша и минимизации рисков развития осложнений.
Причины панкреатита
Патогенетической основой панкреатита любого генеза является локальное воспаление тканей железы. Ключевым механизмом этого патологического процесса является высвобождение чрезмерного количества активных ферментов, которые начинают повреждать собственные структуры органа. Гиперактивация секреторной функции железы может быть как первичной, так и вторичной (развивается вследствие патологии других органов и систем).
У новорожденных и грудничков панкреатит чаще возникает в результате врожденных аномалий развития органа и его протоков. Из-за отсутствия адекватного оттока ферменты скапливаются внутри железы и запускают процесс лизиса (химического разрушения) собственных тканей.
У детей школьного и подросткового возраста активация выделения биоактивных энзимов может быть спровоцирована следующими факторами:
- употребление большого количества жаренной и жирной пищи – пищеварительный тракт ребенка не приспособлен для переваривания «тяжелых» продуктов;
- вирусные или бактериальные поражения органов ЖКТ с проникновением возбудителя в поджелудочную железу;
- сужение панкреатических дуктусов на фоне неопластических процессов в брюшной полости.
Риск развития панкреатита также повышается при нерегулярном питании, употреблении большого количества фаст-фуда, газированных напитков. Поражение поджелудочной железы иногда возникает на фоне приема агрессивных медикаментов или попадания в ЖКТ малыша токсинов.
Диагностика панкреатита
Гастроэнтерологи и педиатры «СМ-Доктор» — это специалисты со стажем от 10 лет и более. Благодаря большому опыту и современному оборудованию, которым оснащена наша клиника, врачи могут быстро выявить панкреатит даже на ранних этапах развития. Все это создает оптимальные условия для назначения адекватного лечения и, следовательно, восстановления состояния ребенка в кратчайшие сроки.
Врач устанавливает предварительный диагноз панкреатита еще на первой консультации. В этом ему помогает анамнез заболевания, особенности клинической картины. Для верификации диагноза назначаются следующие дополнительные исследования:
- общеклинический анализ крови и мочи;
- биохимический анализ крови – особое внимание обращается на уровень альфа-амилазы;
- ультразвуковое сканирование (УЗИ) органов брюшной полости;
- анализ кала на эластазу-1;
- КТ, МРТ органов брюшной полости (при необходимости в сложных клинических случаях).

При подозрениях на сопутствующее нарушение функции других внутренних органов и систем гастролог направляет ребенка на консультацию к смежным специалистам (инфекционист, невролог, нефролог).
Лечение панкреатита
Ключевым аспектом лечения панкреатита является обеспечение максимально возможного функционального покоя железе в острой фазе воспаления. Значительное снижение секреторной функции органа, создаваемое искусственно, способствует естественному затуханию активности патологического процесса.
С этой целью врачи назначают постельный режим и дробное употребление воды без газа (в первые дни) с постепенным расширением рациона за счет использования пюреобразных блюд. Для купирования клинической картины с помощью медикаментов используются следующие группы препаратов:
- анальгетики и спазмолитические средства – для устранения болевого синдрома;
- антисекреторные препараты;
- ферменты – для стабилизации функции пищеварения;
- ингибиторы протеазы.

Аномалии развития панкреас иногда могут потребовать оперативного лечения. При выявлении бактериальной причины заболевания врач дополнительно использует антибиотики с целью уничтожения возбудителя.
Профилактика заболевания предусматривает соблюдение рациональной диеты, которая соответствует возрасту малыша, и своевременное лечение других заболеваний ЖКТ.
«СМ-Доктор» — современная клиника, специализирующаяся на предоставлении полного пакета услуг по диагностике и лечению всевозможных заболеваний ЖКТ детей от 0 и до 18 лет. Благодаря высокотехнологичному оборудованию и большому опыту наших врачей мы гарантируем быстрое улучшение самочувствия каждого пациента. Обращайтесь к квалифицированным специалистам в удобное время!
Врачи:
Записаться на прием
Мы гарантируем неразглашение персональных данных и отсутствие рекламных рассылок по
указанному вами телефону. Ваши данные необходимы для обеспечения обратной связи и
организации записи к специалисту клиники.
воспаление поджелудочной железы.: причины, жалобы, диагностика и методы лечения на сайте клиники «Альфа-Центр Здоровья»
Воспаление поджелудочной железы, характеризуется сильной опоясывающей болью, тошнотой, рвотой, которая не приносит облегчения. Возможна механическая желтуха.
Поджелудочная железа имеет два главные функции — эндокринную (в ней, в частности, образуется инсулин) и экзокринную (в ней образуются ряд ферментов, необходимых для пищеварения). Самая частая причина недостаточности экзокринной функции поджелудочной железы у взрослых — алкоголизм, а у детей — муковисцидоз (тяжелое наследственное заболевание, сопровождающееся также тяжелыми легочными инфекциями). Муковисцидоз следует подозревать у всех больных младше 40 лет с необъяснимой недостаточностью экзокринной функции поджелудочной железы.
Жалобы
Хронический панкреатит проявляется постоянной или приступообразной болью в животе, нередко в сочетании с сахарным диабетом (что проявляется повышенным уровнем глюкозы в анализах крови).
При хроническом панкреатите обострения могут сменяться периодами улучшения, либо болезнь сопровождается постоянной болью и нарушениями всасывания пищи из кишечника.
При легком и умеренном повреждении поджелудочной железы поводом для обращения к врачу служит постоянная боль. Нередко на этой стадии заболевания отклонения лабораторных показателей выявляются только при специальных исследованиях (например, при пробе с секретином). При обширном повреждении поджелудочной железы появляются понос, стеаторея (выделение избыточного количества жира с каловыми массами) и похудание.
В типичных случаях боль локализуется в середине живота («под ложечкой») и отдает в спину, но может быть более выраженной в правом или левом подреберье, в спине или иметь разлитой характер. Иногда боль локализуется за грудиной или в боку. Обычно она сильная, продолжительная, глубокая и не проходит после еды и приема антацидных средств. Часто она усиливается при употреблении алкоголя или после обильной еды, особенно жирной. Нередко боль настолько сильна, что приходится использовать наркотические анальгетики. Тошнота, рвота и метеоризм (обильное отхождение газов) отмечаются реже; обычно они обусловлены реакцией на боль или применением лекарственных препаратов (особенно наркотических анальгетиков), угнетающих деятельность желудка и кишечника.
Диагностика
При длительной боли в животе всем больным необходимы ультразвуковое исследование (УЗИ) или компьютерная томография (КТ) для исключения ложной кисты поджелудочной железы. Часто при хроническом панкреатите обнаруживают изменения протоков; взаимосвязи между силой боли и наличием сужений протоков и их расширений не выявлено, однако иногда после установки стента (металлической конструкции, не дающей протоку спадаться) боль уменьшается.
Надежный метод диагностики нарушений пищеварения — определение в кале капель нейтрального жира и кристаллов жирных кислот, а также непереваренных мышечных волокон. Большое число мышечных волокон (более пяти) в мазке кала говорит о нарушении переваривания белков.
При рентгенографии живота можно выявить кальцификаты поджелудочной железы, подтверждающие хронический панкреатит. При УЗИ можно обнаружить кальцификаты (даже те, которые еще не видны на рентгенограммах), увеличение размеров поджелудочной железы и неровность ее контуров. Для диагностики хронического панкреатита используют также КТ живота; при хроническом панкреатите помимо кальцификатов в поджелудочной железе обнаруживают расширение протока поджелудочной железы и желчных протоков, неравномерное увеличение железы, скопление жидкости, изменения в окружающих тканях. Эндоскопическая ретроградная холангиопанкреатография при хроническом панкреатите выявляет расширение протоков, а также участки их стеноза.
Лечение
Отказ от алкоголя уменьшает боль примерно у 50% больных. Также применяют ферментные препараты, например панкреатин. Ферментные препараты лучше всего помогают женщинам с неалкогольным хроническим панкреатитом. У мужчин эффективность такого лечения составляет 20—25%, у мужчин, злоупотребляющих алкоголем, — 12—15%, а при тяжелом панкреатите у больных обоего пола — 25%. Во всех случаях при постоянной боли необходимо исключить ложную кисту, поскольку дренирование кисты часто приводит к улучшению. У всех больных хроническим панкреатитом с постоянной болью довольно высок риск наркотической зависимости, поэтому следует применять только ненаркотические анальгетики. Необходимо предостеречь больных, злоупотреблявших алкоголем, от употребления даже малых доз алкоголя на фоне приема парацетамола в дозе 3 г в сутки и более.
Хронический панкреатит / Заболевания / Клиника ЭКСПЕРТ
Хронический панкреатит (ХП) – длительное воспалительное заболевание поджелудочной железы, с проявлениями в виде необратимых измененийструктуры органа, которые вызывают боль и/или стойкое снижение его функции.
Поджелудочная железа осуществляет важные функции:
- секрецию большинства пищеварительных ферментов
- выработку инсулина (гормона, при недостаточности которого развивается сахарный диабет)
В мире наблюдается тенденция к увеличению заболеваемости острым и хроническим панкреатитом, за последние 30 лет — более чем в 2 раза.
Причины развития панкреатита
Наиблее часто встречающаяся причина развития хронического панкреатита — употребление алкоголя, причем качество и сырье, из которого сделан напиток, не имеют значения.
Другие причины
- Токсины и факторы метаболизма:
- злоупотребление алкоголем
- курение
- повышенное содержание кальция в крови (развивается у больных с опухолью паращитовидных желез)
- избыточное питание и употребление жирной пищи
- дефицит белков в пище
- действие медикаментов и токсинов
- хроническая почечная недостаточность
- Закупорка протока поджелудочной железы:
- камнями, находящимися в этом протоке
- вследствие нарушения работы сфинктера Одди
- перекрытие протока опухолью, кистами
- посттравматические рубцы панкреатических протоков (осложнение эндоскопических процедур: папиллосфинктеротомии, удаления камней и т.д.)
- Патология желчного пузыря и желчевыводящих путей.
- Патология двенадцатиперстной кишки.
- Последствие острого панкреатита.
- Аутоиммунные механизмы.
- Наследственность (мутации генов, дефицит 1-антитрипсина и т.д.).
- Гельминты.
- Недостаточное поступление в поджелудочную железу кислорода из-за атеросклероза сосудов, питающих кровью этот орган.
- Врожденные аномалии развития поджелудочной железы.
- Идиопатический хронический панкреатит (причину установить не удается).
Симптомы панкреатита
- боль в животе: обычно боль локализуется в эпигастрии и отдает в спину, усиливаясь после приема пищи и уменьшаясь в положении сидя или наклоне вперед
- тошнота, рвота
- диарея, стеаторея (жирный кал), увеличение объема каловых масс
- вздутие, урчание в животе
- потеря массы тела
- слабость, раздражительность, особенно «на голодный желудок», нарушение сна, снижение работоспособности
- симптом «красных капелек» — появление ярко-красных пятнышек на коже груди, спины и живота.
При появлении подобных симптомов рекомендуется пройти обследование для исключения хронического панкреатита.
Осложнения хронического панкреатита
При отстутствии лечения к возможным осложнениям хронического панкреатита относятся:
- сахарный диабет
- недостаточность витаминов (преимущественно А, Е, D)
- повышенная хрупкость костей
- холестаз (с желтухой и без желтухи)
- воспалительные осложнения (воспаление желчных протоков, абсцесс, киста и т.д.)
- подпеченочная портальная гипертензия (накопление жидкости в брюшной полости, увеличение селезенки, расширение вен передней брюшной стенки, пищевода, нарушение работы печени)
- выпотной плеврит (скопление жидкости в оболочках легких)
- сдавление двенадцатиперстной кишки с развитием кишечной непроходимости
- рак поджелудочной железы.
Степени тяжести хронического панкреатита
Различают три степени тяжести хронического панкреатита:
Легкая степень
- обострения редкие (1-2 раза в год), непродолжительные
- боль умеренная
- уменьшения массы тела нет
- нет диареи, жирного стула
- копрологические исследования кала в норме (нет нейтрального жира, жирных кислот, мылов)
При легкой степени тяжести хронического панкреатита обычно не требуется длительных курсов приема лекарственных препаратов, так как изменение образа жизни и отказ от вредных привычек зачастую предотвращают возникновение рецидивов.
Средняя степень
- обострения 3-4 раза в год, протекают с длительным болевым синдромом
- может появляться повышение амилазы, липазы в крови
- периодические послабления стула, жирный кал
- есть изменения в копрограмме
При средней степени тяжести хронического панкреатита, необходима строгая диета, более длительные курсы терапии, постоянное наблюдение лечащего врача.
Тяжелое состояние
- частые и длительные обострения с выраженным, длительным болевым синдромом
- частый жидкий стул, кал жирный
- падение массы тела, вплоть до истощения
- осложнения (сахарный диабет, псевдокисты и т.д.)
При тяжелом течении хронического панкреатита необходима постоянная поддерживающая терапия, более сильные лекарственные препараты и строжайшая диета. Зачастую пациенты нуждаются в тщательном наблюдении не только врача гастроэнтеролога, но и врачей других специальностей (эндокринолога, хирурга, диетолога). Возникающие обострения, а также осложнения заболевания несут угрозу жизни пациента и, как правило, являются показанием для госпитализации в стационар.
Наличие хронического панкреатита, вне зависимости от степени тяжести, требует немедленного обращения к врачу, так как без лечения и изменения образа жизни,
процесс будет неуклонно прогрессировать.
Диагностика панкреатита
В Клинике ЭКСПЕРТ существует алгоритм диагностики хронического панкреатита, который включает:
Лабораторные методы:
- выполняются клинический, биохимический анализ крови (особое значение имеет уровень ферментов поджелудочной железы в крови – амилазы, липазы)
- копрограмма — оценивается наличие в кале определенных веществ (жиры, мыла, жирные кислоты и т.д.). В норме они должны отсутствовать, а при хроническом панкреатите, из-за недостаточной выработки железой ферментов для расщепления этих веществ, остаются непереваренными и определяются в кале
- эластаза кала – фермент поджелудочной железы, уровень которого при недостаточной ее работе, снижается
- в определенных случаях важно определение маркеров рака
- При подозрении на наследственный генез заболевания, проводится генетическое обследование больного.
Инструментальные исследования
- УЗИ брюшной полости. Оцениваются признаки воспаления ткани поджелудочной железы, наличия камней в протоках, кальцинатов, кист, опухолей железы. Дополнительно определяются изменения со стороны других органов желудочно-кишечного тракта для исключения осложнений заболевания, а так же сопутствующей патологии.
- Дополнительно могут быть назначены КТ и МРТ брюшной полости с холангиографией, РХГП. Необходимы для подтверждения диагноза, а также назначаются при подозрении на наличие патологических образований в поджелудочной железе, закупорке протоков железы камнем, опухолью или кистой.
Лечение панкреатита
Основным лечением хронического панкреатита является диета и отказ от вредных привычек, изменение образа жизни, а также лекарственные препараты:
- средства, снижающие выработку желудком соляной кислоты (ингибиторы протонной помпы)
- ферментные препараты
- спазмолитики
- при наличии боли – анальгетики, НПВС; если боль чрезвычайно сильная и не устраняется этими препаратами, назначаются наркотические анальгетики.
Необходимо выявление в ходе первичного обследования патологии других органов ЖКТ (желчно-каменная болезнь, хронический холецистит, гастрит, дуоденит, язвенная болезнь, гепатит, синдром избыточного бактериального роста, дисбиоз кишечника, болезни почек и др.), так как эти заболевания могут являться причиной и/или усугубляющими факторами хронического воспаления поджелудочной железы. В этом случае необходимо лечение других заболеваний желудочно-кишечного тракта. Решение о срочности и порядке лечение того или иного сопутствующего заболевания принимает лечащий врач.
Если лекарства, принимаемые больным по поводу других заболеваний, могут способствовать развитию болезни, решается вопрос о замене препаратов.
Все виды лекарственной терапии должен назначать и обязательно контролировать врач гастроэнтеролог.
При выявлении какого-либо механического препятствия оттоку желчи больному показано хирургическое лечение.
Прогноз
Хронический панкреатит представляет собой серьезное заболевание. Однако, при следовании рекомендациям врача-куратора по профилактике обострений (соблюдение диетических рекомендация, профилактические курс лечения и пр.) хронический панкреатит протекает «спокойно», без частых обострений и имеет благоприятный прогноз выживаемости.
При нарушении диеты, приеме алкоголя, табакокурении и неадекватном лечении прогрессируют дистрофические процессы в ткани железы и развиваются тяжелые осложнения, многие из которых требуют хирургического вмешательства и могут привести к летальному исходу.
Профилактика и рекомендации
Профилактика основана на устранении факторов риска, провоцирующих болезнь:
- своевременное лечение заболеваний, провоцирующих возникновения панкреатита
- устранение возможности хронических интоксикаций, способствующих развитию этого заболевания (производственных, а также алкоголизма)
- обеспечение рационального питания и режима дня.
Питание при хроническом панкреатите
При панкреатите все блюда делаются из нежирного мяса и рыбы – и то только в отварном варианте. Жареные продукты запрещены. Можно употреблять молочные продукты с минимальным процентом жирности. Из жидкости желательно пить только натуральные соки и компоты и чай.
Полностью исключить следует:
- все виды алкоголя, сладкие (виноградный сок) и газированные напитки, какао, кофе
- жареные блюда
- мясные, рыбные, грибные бульоны
- свинина, баранина, гусь, утка
- копчености, консервы, колбасные изделия
- соленья, маринады, пряности, грибы
- белокочанная капуста, щавель, шпинат, салат, редис, репа, лук, брюква, бобовые, сырые непротертые овощи и фрукты, клюква
- сдобные мучные, черный хлеб
- кондитерские изделия, шоколад, мороженое, варенье, кремы
- сало, кулинарные жиры
- холодные блюда и напитки
Продумать основы питания при хроническом панкреатите, составить диету и учесть пожелания и привычки пациента поможет квалифицированный врач диетолог.
Часто задаваемые вопросы
При хроническом панкреатите поджелудочная железа отмирает?
Хронический панкреатит представляет собой заболевание, характеризующееся воспалением и дистрофией с последующим развитием соединительной ткани в органе и нарушением пищеварительной и эндокринной функции. «Отмирание» железы называется панкреонекрозом и встречается при остром панкреатите, являясь смертельно опасным состоянием
Отчего развивается панкреатит, если я не пью?
Действительно, в большинстве случаев развитие панкреатита обусловлено действием алкоголя, но существуют и другие факторы: желчнокаменная болезнь, заболевания печени, характеризующиеся нарушением образования и оттока желчи, заболевания желудка и 12-перстной кишки, наследственность, сбой в иммунной системе, нарушение кровоснабжения органа, фоновые заболевания: вирусные гепатиты, гемохроматоз, муковисцидоз и пр.
Можно ли вылечить панкреатит?
Хронический панкреатит потому и называется хроническим, что полностью не вылечивается, но правильная врачебная тактика позволяет достичь многолетней ремиссии.
Может ли панкреатит привести к развитию сахарного диабета?
Да, длительное течение панкреатита может привести к развитию не только нарушению пищеварительной функции поджелудочной железы, но и изменению эндокринной с развитием сахарного диабета, особенно при наличии наследственной предрасположенности к сахарному диабету.
Важно ли соблюдать диету при панкреатите?
Соблюдение диеты является основополагающим фактором для достижения ремиссии.
Истории лечения
История №1
Пациентка Х., 52 года, обратилась в Клинику ЭКСПЕРТ с жалобами на опоясывающие боли после употребления жирной пищи и небольшого количества алкоголя, тошноту, послабление стула.
Из анамнеза известно, что дискомфорт в области над пупком с послаблением стула наблюдался в течение нескольких лет при пищевых погрешностях, но после соблюдения строгой диеты проходили бесследно. По этому поводу женщина не обследовалась. Настоящие жалобы возникли впервые. Кроме того, 20 лет назад в период беременности пациентке говорили о наличии густой желчи при УЗИ. В дальнейшем пациентка не обследовалась, так как ее ничего не беспокоило.
При проведении лабораторно-инструментального обследования были выявлены изменения в анализах крови: повышение СОЭ, активности панкреатической амилазы, а при УЗИ – множественные камни в желчном пузыре.
После купирования болевого синдрома пациентка была направлена на плановое оперативное лечение – удаление желчного пузыря. После успешно проведенной операции, пациентка продолжает наблюдение у гастроэнтеролога, соблюдает диетические рекомендации, жалоб не предъявляет, показатели нормализовались.
История №2
Пациент Б., 56 лет, обратился в Клинику ЭКСПЕРТ с жалобами на периодический интенсивный болевой синдром опоясывающего характера без видимых причин, сопровождающийся тошнотой и поносом. На предыдущем этапе обследования были выявлены диффузные изменения структуры поджелудочной железы, что было расценено как хронический панкреатит. Пациент при этом вел здоровый образ жизни, не употреблял алкоголь и жирную пищу. Назначенное лечение ферментными препаратами существенного эффекта не оказывало.
При попытке выяснить причину развития панкреатита врач гастроэнтеролог Клиники ЭКСПЕРТ исключил ряд заболеваний, способных привести к развитию хронического панкреатита (ЖКБ, язвенную болезнь, нарушение обмена железа и пр.) и обратил внимание на иммунологический сдвиг в лабораторных анализах. Это послужило основанием проведения углубленного иммунологического обследования, позволившего установить, что причиной поражения поджелудочной железы был сбой в работе иммунной системы – аутоиммунный панкреатит.
Было назначено патогенетическое лечение, влияющее на механизм развития заболевания – глюкокортикостероиды по схеме, на фоне которого при контрольном обследовании признаки иммунного воспаления были устранены. В настоящее время пациент получает длительную поддерживающую терапию под наблюдением врача-куратора, жалоб не предъявляет. При контрольном УЗИ органов брюшной полости признаки отека поджелудочной железы не определялись.
классификация и методы лечения поджелудочной у мужчин и женщин
Поджелудочная железа — один из важных органов пищеварительной системы, и он же — один из наиболее уязвимых. Заболевания поджелудочной железы распространены широко, и каждому необходимо знать, что может их вызвать, каковы их признаки и какие меры следует принять в первую очередь, если вы подозреваете какие-то неполадки.
Поджелудочная железа — основа пищеварительной системы
Поджелудочная железа — это небольшой орган вытянутой формы, который располагается за желудком. Его вес — всего 50–70 граммов. Но несмотря на малые размеры, поджелудочная железа несет на себе огромную нагрузку. Ее основная функция — выработка панкреатического сока, который состоит из солей, воды и пищеварительных ферментов.
Ферменты — это химические соединения, которые расщепляют белки, жиры, углеводы, лактозу и другие вещества, поступающие в организм с пищей. Без ферментов переваривание и усваивание пищи было бы невозможным. Помимо ферментов, поджелудочная железа вырабатывает и гормоны, регулирующие обмен веществ, — в частности, инсулин. Поэтому любые заболевания поджелудочной железы приводят к проблемам с пищеварением и нарушениям метаболизма.
Классификация заболеваний поджелудочной железы
Чаще всего врачи диагностируют такие заболевания поджелудочной железы, как:
- острый и хронический панкреатит;
- панкреонекроз;
- муковисцидоз;
- кисты и опухоли, как доброкачественные, так и злокачественные.
Панкреатит, или воспаление поджелудочной железы, обычно начинается с острой формы, но нередко перетекает в хроническую. К панкреатиту приводят инфекционные заболевания, патологии желчевыводящих путей, а также неумеренное потребление алкоголя, жирной, жареной и острой пищи. При панкреатите ферменты, которые вырабатывает железа, не выходят через протоки и застаиваются в тканях поджелудочной, разрушая ее. При этом из-за застоя панкреатического сока пищеварительная система недополучает ферменты, необходимые для полноценного переваривания пищи. Острый панкреатит сопровождается очень сильной опоясывающей болью, которая может даже привести к болевому шоку, тошноте и рвоте, нарушениям пищеварения и снижению тонуса сосудов. При хроническом панкреатите ткани поджелудочной железы перерождаются, превращаясь в нефункциональную рубцовую ткань. Развивается ферментная недостаточность, а нехватка гормонов, регулирующих метаболизм, может привести к серьезным обменным нарушениям — например, к диабету. Хронический панкреатит часто является причиной потери массы тела, постоянных нарушений пищеварения: отрыжки, метеоризма, диареи, а также регулярных болей в верхней части живота.
На заметку
Средний возраст возникновения панкреатита постоянно снижается — сегодня он составляет 39 лет. Однако этим заболеванием страдают даже дети. Каждый год в России диагноз «острый панкреатит» слышит более 50 000 человек, причем как минимум в 15% случаев эта болезнь протекает с тяжелыми осложнениями.
Панкреонекроз — тяжелое заболевание поджелудочной железы, при котором ее клетки гибнут. Как и панкреатит, эта болезнь может быть вызвана злоупотреблением алкоголем и нездоровой пищей, а также связана с патологией желчных протоков. Зачастую панкреонекроз является следствием панкреатита. Это крайне опасная болезнь, которая сопровождается острой болью, сильной рвотой и интоксикацией с высокой температурой. Токсины от распада клеток отравляют организм, причем первыми страдают сердце, печень, почки и мозг. Панкреонекроз смертельно опасен и требует скорейшей госпитализации, а прогноз зависит от того, насколько далеко зашел процесс отмирания клеток и какая часть железы поражена некрозом.
Муковисцидоз — врожденное генетическое заболевание, одно из самых распространенных заболеваний данного типа в Европе. К счастью, хотя многие люди являются носителями поврежденного гена, сама болезнь встречается не так уж часто. Каждый год в России рождается примерно 150 детей с муковисцидозом. При этом заболевании секрет поджелудочной железы очень густой, он блокирует протоки, и панкреатический сок не попадает в кишечник. Из-за нехватки ферментов нарушается пищеварение, организм не получает достаточно питательных веществ. Дети с муковисцидозом развиваются медленнее, плохо набирают вес. Муковисцидоз нельзя вылечить полностью, но сегодня его рассматривают как хроническое заболевание, которое требует пожизненной поддерживающей терапии.
Кисты — это капсулы в ткани железы, наполненные жидкостью, которые образуются из-за воспалительных заболеваний или травм. Они нарушают работу поджелудочной и вызывают тошноту, несварение, диарею, интоксикацию, частые приступообразные боли в области пупка, солнечного сплетения или в области под ребрами. Кроме того, всегда есть риск разрыва кисты, который может привести к перитониту.
Новообразования в поджелудочной железе нечасто возникают у лиц моложе 40 лет, хотя из любого правила есть исключения. Причины их появления точно неизвестны, однако злоупотребление спиртным, ожирение и воспалительные заболевания поджелудочной определенно являются факторами риска. Симптомы обычно проявляются на поздних стадиях и включают в себя желтуху, потерю веса, слабость, боли в области живота и спины.
Практически все заболевания поджелудочной железы сопровождаются ферментной недостаточностью. Она проявляется изменением аппетита, похудением, метеоризмом, анемией, стеатореей (выделением жира вместе с калом), диареей и полигиповитаминозом — нехваткой множества витаминов одновременно. При дефиците ферментов нарушается пищеварение и всасывание полезных веществ.
Своевременная диагностика — залог успешного лечения
Заболевания поджелудочной железы находятся в ведении врача-гастроэнтеролога. Именно к нему следует обратиться, если какие-то симптомы из перечисленных выше показались вам знакомыми. Для того чтобы выяснить, в чем проблема, вам назначат всестороннее обследование:
- лабораторные исследования. Они дают возможность узнать, насколько хорошо железа выполняет свои функции. Для этого придется сдать общий и биохимический анализ крови, анализ мочи, кровь на сахар и амилазу, анализ кала на панкреатические ферменты и продукты гидролиза;
- УЗИ. Ультразвуковое исследование поджелудочной железы покажет размеры и форму этого органа, наличие полостей и кист, диаметр протока. УЗИ — один из основных методов диагностики, он весьма информативен и позволяет определить не только наличие панкреатита, но и то, насколько далеко зашла болезнь;
- КТ. Компьютерная томография — еще более современный тест. Этот метод часто используют для оценки состояния протоков — для этого проводят КТ с контрастом.
Какие группы препаратов назначают при заболеваниях поджелудочной железы?
Любые заболевания поджелудочной железы необходимо лечить строго в соответствии с рекомендациями врача и под его наблюдением. Кроме лечебной диеты или голодания, доктор назначит целый комплекс препаратов для лечения основной болезни и купирования ее симптомов. Как правило, при заболеваниях поджелудочной прописывают:
- обезболивающие. Обычно используют спазмолитики, нередко в сочетании с антигистаминными препаратами;
- ферментные препараты. Для восстановления функции пищеварения прописывают препараты, которые содержат ферменты. Они помогут работе поджелудочной железы и уменьшат диспепсические проявления болезни: тошноту, диарею и другие симптомы. Ферменты назначают при хроническом панкреатите;
- антисекреторные вещества. Они назначаются вместе с ферментными препаратами, выпускаемыми в таблетках, в рамках заместительной терапии и усиливают их эффективность. К таким средствам относятся Н2-блокаторы гистаминовых рецепторов. Такие средства обычно не назначают при приеме ферментов в капсулах с кислотоустойчивой оболочкой.
Умеренность в пище, отказ от алкоголя и вредной еды — очень простые и доступные любому человеку меры, которые помогут сохранить здоровье поджелудочной и избежать всех описанных выше проблем. Кроме того, желательно регулярно проходить обследование у гастроэнтеролога.
ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА (лечение сахарного диабета)
Что такое поджелудочная железа?
Орган выглядит удлиненным дольчатым образованием сероватого цвета. Его место расположения – брюшная полость за желудком. Параметры человеческой железы составляют: 14-22 см длиной, 3-9 см шириной, 2-3 см толщиной. Поджелудочная железа весит примерно 75 гр.
Поджелудочной железой называется составная часть пищеварительных органов человека. Функции поджелудочной железы заключаются в выделении сока с перерабатывающими ферментами. Кроме того, железа отвечает за гормональный фон. Жировой, белковый, углеводный обмены находятся в зоне ответственности этого органа.
Эндокринные функциональные особенности органа состоят в выделении в кровь инсулина и глюкагона. За выработку этих гормонов отвечают группы клеток. Число клеток у здоровых людей обычно достаточно, чтобы регулировать углеводный (жировой) обмен. Разрушение того или иного вида клеток поджелудочной железы может спровоцировать развитие сахарного диабета.
Тесная взаимосвязь с другими органами пищеварения приводит к нарушению обмена всей системы человека.
Какие симптомы у заболевания поджелудочной железы?
При воспалении начинает тревожить поджелудочная железа боли в области ребер с левой стороны. Качественные характеристики болей – режущие. Обычно возникают после приема пищи. Она, как известно, поступает в 12-перстную кишку и переваривается при помощи желудочного сока.
Панкреатит достаточно длительно может характеризоваться сменой интенсивности болей. Они иногда обостряются, а иногда дискомфорт отсутствует вовсе. Если человек не соблюдает режим питания, боли перерастают в постоянные. Такие симптомы поджелудочной железы, в этом случае, относят к хроническим.
Обычно, симптомы хронического панкреатита устраняет специально назначенная диета. Если она не соблюдается, то у человека появляются метеоризм, диарея, изжога. Процесс воспаления вызывает нарушение аппетита. Воспаление относится и клеточному уровню, так как из клеток этого органа выделяется нужный для системы пищеварения сок.
Каково развитие заболевания поджелудочной железы?
Постепенно, число работоспособных клеток снижается. Панкреатические клетки замещаются секретирующей тканью поджелудочной железы. В результате нарушения пищеварения возникает синдром развития диабета.
Это возникает из-за нарушения углеводного обмена, а также инсулиновых выбросов. Выбрасывающий характер работы клеток приводит к пониженному содержанию глюкозы в крови. Следующий этап развития болезни будет зависеть от поражающего фактора. Если панкреатических клеток остается совсем немного, то процесс приведет к инсулиновой недостаточности.
Рецепторы могут перестать воспринимать глюкозу, это приведет к излишнему количеству инсулина в крови. Повышенное содержание глюкозы в крови приводит к возникновению сахарного диабета. Заболевание почти всегда связано с избыточностью массы тела.
Сахарный диабет, связанный с излишним числом инсулина относят к второму типу. Развитие заболевания можно предотвратить, исключив из рациона некоторые продукта. Правильным питанием, кстати, лечится и панкреатит, но только в начальной стадии заболевания.
При несоблюдении диеты, излишний инсулин будет оказывать разрушающее действие на все органы, а в особенности на систему пищеварения человека. При этом, некоторые процессы, например, некротические будут невозвратными.
Как можно избежать появления заболевания поджелудочной железы?
Панкреатитом называют болезнь людей, которые склонны к систематическому перееданию. В таком случае нарушается жировой обмен, риск возникновения заболевания увеличивается в разы. Иногда воспалительный процесс в поджелудочной железе может возникнуть из-за травмы, к примеру, ранения в живот.
Диета при сахарном диабете, сопровождающемся хроническим панкреатитом, подразумевает снижение употребления углеводов. Быстрые углеводы являются источником глюкозы. Если их убрать из меню, гликемия вернется в норму. Отрицательное воздействие на поджелудочную железу прекратится. Некоторые виды панкреатита появляются из-за аллергии на продукты или медикаменты. Чтобы избежать развития заболевания достаточно исключить их употребление.
Несоблюдение диеты может привести к полному нарушению функционирования поджелудочной железы. В этом случае, погибший орган удаляет хирургическим методом.
Для предотвращения хирургического вмешательства назначаются лекарства, воздействующие на гормоны. Действие медикаментозных препаратов направлено на облегчение работы воспаленного органа.
Как проходит лечение заболевания поджелудочной железы?
Поскольку варианты развития воспаления поджелудочной железы носят различный характер, лекарства ни в коем случае нельзя принимать самостоятельно. Поэтому как лечить поджелудочной железы должен сказать доктор. Самостоятельный прием таблеток может привести за собой серьезные последствия.
Если развитие болезни пошло по первому типу диабета, то здесь также предписано диетическое питание. Диета в этом варианте заболевания подразумевает снижение потребления жиров, углеводов, мучного. Сахар в крови может быть повышен из-за этих продуктов. В результате их потребления поджелудочная железа начинает выделять лишний инсулин. Жизненный срок органа при этом значительно сокращается.
Для исключения раздражения слизистой желудка часто советуют исключить из рациона питания яблоки, копченые продукты. Доступные для употребления продукты должны быть разделены на 4-5 разовый прием пищи. Таким образом поджелудочная железа симптомы заболевания сведутся к нулю, а панкреатический сок будет выделяться равномерно в определенное время и нужном количестве.
Для исключения недостаточности питательных элементов, в пищи должны содержаться витамины, минералы в должном количестве.
Верное лечение поджелудочной железы — правильное питание. При соблюдении режима не будут беспокоить осложнения и неприятные симптомы. Главным осложнением хронического панкреатита является сахарный диабет. В большинстве случаев его появления можно не допустить. Облегчить появившиеся симптомы могут своевременное лечение и профилактические меры. Своевременное обращение к специалистам даже поможет отсрочить появление осложнений. Регенерация панкреатических клеток усиливается в достаточном объеме только при правильной и своевременной терапии.
Панкреатическая недостаточность | MUSC Health
Что такое недостаточность поджелудочной железы?
Поджелудочная недостаточность (EPI) — это состояние, которое возникает, когда поджелудочная железа не вырабатывает достаточного количества определенного фермента, который организм использует для переваривания пищи в тонком кишечнике.
Поджелудочная железа — это железистый орган. Это означает, что поджелудочная железа выделяет соки, которые поддерживают нормальное функционирование организма. Поджелудочная железа вырабатывает как ферменты, так и гормоны.
Ферменты и гормоны
Ферменты — это катализаторы, которые выполняют определенные химические функции в организме, такие как расщепление пищи или синтез ДНК.Ферменты контролируют химические реакции. Поджелудочная железа также выделяет пищеварительные ферменты, которые попадают в тонкий кишечник и играют важную роль в расщеплении пищевых продуктов для всасывания.
Гормоны — это сигнальные химические вещества, которые сообщают организму, как реагировать на определенный раздражитель. Надпочечник выделяет гормон, когда вы потрясены или напуганы. Островковые клетки поджелудочной железы выделяют в кровоток гормоны инсулин и глюкагон. Инсулин заставляет клетки тела забирать глюкозу из крови; глюкагон заставляет печень выделять глюкозу в кровь.
Симптомы недостаточности поджелудочной железы
Симптомы могут включать:
- Боль и болезненность в животе
- потеря аппетита
- чувство полноты
- Потеря веса и диарея
Недостаточность поджелудочной железы также может вызывать боли в костях и мышечные спазмы.
Что вызывает недостаточность поджелудочной железы?
Когда поджелудочная железа повреждается, ферменты поджелудочной железы не вырабатываются, и возникает мальабсорбция.Нарушение всасывания — это результат того, что пища не преобразуется должным образом в полезную энергию пищеварительной системой.
Поджелудочная железа может быть повреждена:
- Повторяющееся воспаление поджелудочной железы
- предыдущая операция на поджелудочной железе
- редко вызывается раком
Кроме того, существуют генетические факторы, которые могут вызвать повреждение поджелудочной железы:
- Муковисцидоз, заболевание, поражающее железистые органы, выделяя слизь, нарушающую их функцию
- Синдром Швахмана-Даймонда, редкое аутосомно-рецессивное заболевание
Факторы риска недостаточности поджелудочной железы
Хронический панкреатит — серьезный фактор риска, возникающий из-за слишком большого количества случаев воспаления поджелудочной железы.У этого есть много причин, но хроническое злоупотребление алкоголем является наиболее распространенным в западных странах. Хронический панкреатит и последующая недостаточность также могут передаваться по наследству (наследственный панкреатит и муковисцидоз).
Тяжелая форма мальабсорбции может вызвать дефицит витаминов и минералов.
Клинические особенности недостаточности поджелудочной железы
Пациенты с хроническим панкреатитом могут не иметь никаких симптомов. Однако при продолжающемся разрушении железы и потере ее функции могут развиться симптомы мальабсорбции.Хронический панкреатит также может проявляться болями в животе и диабетом.
Диагностика недостаточности поджелудочной железы
Поджелудочная недостаточность подозревается у пациента, у которого развивается диабет, боли в верхней части живота и признаки мальабсорбции. Испражнения обычно объемные, рыхлые и имеют неприятный запах; из-за своей маслянистости они могут плавать в унитазе, и их трудно смыть.
Простые исследования, используемые для диагностики хронического панкреатита, включают:
- Рентгеновский снимок брюшной полости (который может показать кальцификаты поджелудочной железы)
- Стул собран и проанализирован на высокое содержание жира
- КТ
- МРТ
- УЗИ эндоскопическое
Иногда поджелудочная железа настолько хронически воспаляется, что может образовываться рубцовая масса, которую трудно отличить от рака поджелудочной железы.
Лечение недостаточности поджелудочной железы
При обнаружении хронического панкреатита предпринимаются попытки устранить причинные факторы.
- снижает уровень повышенного содержания жира (триглицеридов) в крови
- уменьшить употребление или злоупотребление алкоголем
- стимулируют дренаж протока поджелудочной железы с помощью дилатации или стентов
- хирургия
Имеются сообщения об использовании антиоксидантов (селен, витамин A, витамин C и витамин E) для уменьшения продолжающегося воспаления.
Заключение
При нарушении пищеварения, вызванном хроническим панкреатитом, обычно назначают ферментные добавки. Эти добавки имеют форму таблеток, которые содержат ферменты поджелудочной железы. Таблетки принимают до и во время каждого приема пищи.
В зависимости от типа добавок может быть также назначен антацид, так как некоторые добавки для поджелудочной железы расщепляются желудочной кислотой.
Также предлагаются диетические изменения; диета с низким содержанием жиров (30 г жира в день) уменьшит количество стеатореи, а иногда и боли в животе, связанной с хроническим панкреатитом.Поскольку жир может сильно нарушаться, могут быть назначены добавки жирорастворимых витаминов (витамин D, A, E и K).
Предупреждающие признаки панкреатита
Поджелудочная железа — это длинный орган железы, который находится за желудком в верхней части живота и выделяет пищеварительные ферменты и гормоны — , а именно инсулин — в организм. Таким образом, он играет решающую роль в пищеварении и регулировании уровня сахара в крови. Панкреатит возникает при воспалении поджелудочной железы.
Что вызывает панкреатит?
Панкреатит вызывается преждевременно активировавшимися пищеварительными ферментами, которые все еще находятся в поджелудочной железе, что раздражает клетки поджелудочной железы и приводит к воспалению. Воспаление поджелудочной железы часто вызывается желчными камнями или чрезмерным употреблением алкоголя, и реже — лекарствами, токсинами окружающей среды, наследственными заболеваниями, хирургическими процедурами и другими способствующими факторами. Легкие случаи панкреатита могут пройти без лечения, но тяжелые случаи могут быть опасными для жизни.
Немедленно обратитесь к гастроэнтерологу , если вы испытываете хроническую или сильную боль в животе, поскольку это может указывать на панкреатит или другое заболевание.
Панкреатит может вызвать образование рубцовой ткани, что может нанести вред здоровью пищеварительной системы и даже вызвать диабет.
К состояниям, обычно связанным с панкреатитом, относятся:
- Употребление сильного алкоголя
- Камни в желчном пузыре
- Травма живота (травма, операция)
- Некоторые лекарственные препараты
- Семейный анамнез панкреатита
- Курение
- Муковисцидоз
- Высокий уровень кальция в крови (гиперкальциемия; это может быть связано с гиперактивностью паращитовидных желез)
- Повышенный уровень триглицеридов в крови (гипертриглицеридемия)
- Инфекция
- Рак поджелудочной железы
Каковы симптомы панкреатита?
Существует два типа панкреатита: острый панкреатит, то есть воспаление возникает внезапно и, вероятно, со временем пройдет при лечении; и хронический панкреатит, при котором воспаление не проходит, а со временем ухудшается.Признаки и симптомы острого панкреатита отличаются от симптомов хронического панкреатита.
Симптомы острого панкреатита включают:
- Боль в верхней части живота, отдающая в спину
- Боль в животе усиливается после еды, особенно продуктов с высоким содержанием жира
- Живот нежный на ощупь
- Лихорадка
- Учащение пульса
- Тошнота / рвота
Если возникают повторные случаи острого панкреатита, связанное с этим повреждение может привести к хроническому панкреатиту.
Симптомы хронического панкреатита:
- Боль в верхней части живота
- Жирный стул с неприятным запахом
- Непреднамеренная потеря веса
Лечение панкреатита
Есть несколько методов лечения панкреатита. Гастроэнтеролог посоветует одно из следующего в зависимости от типа и тяжести вашего индивидуального случая:
- Обезболивающие и антибиотики
- Нежирная диета
- В случае госпитализации — голодание до исчезновения воспаления
- Операция по удалению желчного пузыря (холестистэктомия)
Насколько распространен панкреатит?
Сообщаемая ежегодная заболеваемость острым панкреатитом в США колеблется от 5 до 35 на 100 000 человек.Эти случаи растут во всем мире из-за роста ожирения и образования камней в желчном пузыре. Хронический панкреатит встречается примерно у 50 из 100 000 человек, чаще всего у пациентов в возрасте от 30 до 40 лет. Панкреатит чаще встречается у мужчин, чем у женщин.
Если вы подозреваете, что у вас не диагностированный панкреатит, свяжитесь с нами сегодня. Gastroenterology Associates специализируется на восстановлении оптимального здоровья пищеварительной системы для вас и вашей семьи. Мы удобно расположены рядом с Центром здоровья пищеварительной системы Лонг-Айленда (LICDH), лицензированным штатом Нью-Йорк амбулаторным стационаром, специализирующимся на предоставлении высококачественных эндоскопических и колоноскопических услуг в комфортной и гостеприимной обстановке.
Поджелудочная железа: функции и нарушения
Поджелудочная железа — это орган железы. Он расположен в брюшной полости. Он является частью пищеварительной системы и производит инсулин и другие важные ферменты и гормоны, которые помогают расщеплять пищу.
Поджелудочная железа выполняет эндокринную функцию, поскольку выделяет соки непосредственно в кровоток, а также экзокринную функцию, поскольку выделяет соки в протоки.
Ферменты или пищеварительные соки секретируются поджелудочной железой в тонкий кишечник.Там он продолжает расщеплять пищу, покинувшую желудок.
Поджелудочная железа также производит гормон инсулин и выделяет его в кровоток, где регулирует уровень глюкозы или сахара в организме. Проблемы с контролем инсулина могут привести к диабету.
Другие возможные проблемы со здоровьем включают панкреатит и рак поджелудочной железы. Поджелудочная железа расположена в брюшной полости и играет важную роль в пищеварении.
Поджелудочная железа — орган длиной от 6 до 8 дюймов.Он проходит горизонтально по животу.
Самая большая часть находится на правой стороне живота, там, где желудок прикрепляется к первой части тонкой кишки, двенадцатиперстной кишке.
В этот момент частично переваренная пища переходит из желудка в тонкий кишечник и смешивается с секретами поджелудочной железы.
Узкая часть поджелудочной железы простирается до левой стороны живота рядом с селезенкой.
Проток проходит по всей длине поджелудочной железы и соединяется несколькими небольшими ветвями от железистой ткани.Конец этого протока соединен с аналогичным протоком, идущим от печени, по которому желчь доставляется в двенадцатиперстную кишку.
Около 95 процентов поджелудочной железы составляет экзокринная ткань. Он производит ферменты поджелудочной железы, помогающие пищеварению. Здоровая поджелудочная железа вырабатывает около 2,2 пинты (1 литра) этих ферментов каждый день.
Остальные 5 процентов составляют сотни тысяч эндокринных клеток, известных как островки Лангерганса. Эти кластеры клеток, похожие на виноград, вырабатывают важные гормоны, которые регулируют секрецию поджелудочной железы и контролируют уровень сахара в крови.
Здоровая поджелудочная железа вырабатывает химические вещества для переваривания пищи, которую мы едим.
Внешнесекреторные ткани выделяют прозрачный водянистый щелочной сок, содержащий несколько ферментов. Они расщепляют пищу на мелкие молекулы, которые усваиваются кишечником.
Ферменты включают:
- трипсин и химотрипсин для переваривания белков
- амилаза для расщепления углеводов
- липаза для расщепления жиров на жирные кислоты и холестерин
Эндокринная часть или островки Лангерганса секретируют инсулин и другие гормоны.
Бета-клетки поджелудочной железы выделяют инсулин при повышении уровня сахара в крови.
Инсулин:
- перемещает глюкозу из крови в мышцы и другие ткани для использования в качестве энергии
- помогает печени поглощать глюкозу, сохраняя ее в виде гликогена на случай, если организму потребуется энергия во время стресса или физических упражнений
Когда уровень сахара в крови падает, альфа-клетки поджелудочной железы выделяют гормон глюкагон.
Глюкагон вызывает расщепление гликогена на глюкозу в печени.
Затем глюкоза попадает в кровоток, восстанавливая нормальный уровень сахара в крови.
Проблемы с поджелудочной железой могут влиять на все тело.
Если, например, поджелудочная железа не вырабатывает достаточно пищеварительных ферментов, пища не усваивается должным образом. Это может привести к потере веса и диарее.
Островки Лангерганса отвечают за регулирование уровня глюкозы в крови. Слишком низкое производство инсулина увеличивает риск диабета, а уровень глюкозы в крови повышается.
Панкреатит
Панкреатит относится к острому или хроническому воспалению поджелудочной железы. Это может привести к вторичному диабету.
Воспаление может возникнуть, если главный проток поджелудочной железы заблокирован желчным камнем или опухолью.
Сок поджелудочной железы накапливается в поджелудочной железе, вызывая повреждение поджелудочной железы. Поджелудочная железа может начать переваривать саму себя.
Панкреатит может возникнуть в результате паротита, камней в желчном пузыре, травм и употребления алкоголя, стероидов и наркотиков.
Острый панкреатит встречается редко, но требует немедленной медицинской помощи.
Симптомы включают:
- сильную боль в животе, болезненность и отек
- тошноту и рвоту
- лихорадку
- мышечные боли
Немедленное лечение обычно проводится с помощью жидкостей и обезболивающих. Пациенты часто не хотят есть вначале, но при легкой форме панкреатита они относительно быстро снова начнут есть.
Если возникла вторичная инфекция, может потребоваться операция.
Хронический панкреатит может развиться, если острый панкреатит повторяется неоднократно, что приводит к необратимым повреждениям.
Наиболее частой причиной является злоупотребление алкоголем, и от нее чаще всего страдают мужчины среднего возраста.
Симптомы включают:
- постоянная боль в верхней части живота и спины
- потеря веса
- диарея
- диабет
- легкая желтуха
Наследственный панкреатит может возникнуть, если есть наследственная проблема в поджелудочной железе или кишечник.У человека в возрасте до 30 лет может возникнуть повторный острый панкреатит, который перерастет в хроническое состояние.
Это прогрессирующее состояние, которое может привести к необратимому повреждению. Человек может испытывать боль, диарею, недоедание или диабет. Лечение направлено на уменьшение боли и восполнение утраченных ферментов.
Генетическое тестирование доступно для пациентов из группы риска.
Рак поджелудочной железы
Рак может развиться в поджелудочной железе. Точная причина часто неизвестна, но часто она связана с курением или пьянством.
К другим факторам риска относятся:
Симптомы включают:
- боль в верхней части живота, когда опухоль отталкивает нервы
- желтуха, пожелтение кожи и глаз и потемнение мочи из-за того, что рак поражает желчь проток и печень
- потеря аппетита, тошнота и рвота
- значительная потеря веса и слабость
- бледный или серый стул и избыток жира в стуле
Симптомы могут не появиться, пока рак не перейдет в запущенную стадию.К тому времени может быть уже слишком поздно для успешного лечения. Прогноз рака поджелудочной железы обычно плохой.
Лечение обычно включает хирургическое вмешательство, химиотерапию, лучевую терапию или их комбинацию.
Паллиативное лечение направлено на уменьшение боли.
Рак поджелудочной железы — четвертая по частоте причина рака у мужчин в Соединенных Штатах (США) и пятая у женщин. Ежегодно диагностируется более 37 000 новых случаев.
Диабет
Диабет 1 типа — аутоиммунное заболевание.Это происходит, когда иммунная система атакует и разрушает бета-клетки поджелудочной железы, так что они больше не могут производить инсулин. Точная причина остается неизвестной, но она может быть связана с генетическими факторами и факторами окружающей среды, включая вирусы.
Диабет 2 типа начинается, когда мышцы, жир и клетки печени становятся неспособными перерабатывать глюкозу. Поджелудочная железа реагирует производством дополнительного инсулина, но со временем не может производить достаточно инсулина. Организм больше не может контролировать уровень глюкозы в крови.
Другие проблемы, которые могут возникнуть, включают:
- Экзокринная недостаточность поджелудочной железы (EPI): поджелудочная железа не производит достаточного количества ферментов
- Кисты поджелудочной железы: их можно удалить хирургическим путем, если существует риск рака
- Коллекции жидкости поджелудочной железы: В результате ряда условий это может привести к боли и лихорадке
- Синдром Золлингера-Эллисона: опухоль, известная как гастинома, развивается в поджелудочной железе или двенадцатиперстной кишке
Соблюдение сбалансированной диеты, отказ от курения и чрезмерного употребления алкоголя поможет сохранить здоровье. поджелудочная железа здорова.
Национальный фонд поджелудочной железы рекомендует:
- употребление не более 20 граммов жира в день
- отказ от алкоголя
- пить много воды для поддержания гидратации
Натощак может вызвать регенерацию поджелудочной железы, что может помочь людям с диабетом, согласно результатам исследования на животных, опубликованного в феврале 2017 года.
Пост предполагает потребление гораздо меньше калорий, чем обычно, в течение нескольких дней.
Национальный фонд поджелудочной железы предлагает аналогичную стратегию для людей, которые испытывают обострение панкреатической боли.Они предлагают придерживаться чистой жидкой диеты в течение 1-2 дней, включая виноградный сок, бульон, желатин, яблоко и клюкву.
Пост не может обеспечить все необходимые питательные вещества для хорошего самочувствия. После голодания люди должны убедиться, что они едят питательную пищу, чтобы восполнить потерю питательных веществ.
Голодание следует предварительно обсудить с врачом.
Внешнесекреторная недостаточность поджелудочной железы: определение, причины и симптомы
Внешнесекреторная недостаточность поджелудочной железы возникает, когда поджелудочная железа не производит достаточного количества ферментов, способствующих пищеварению.
Это состояние может привести к плохому усвоению питательных веществ, потере веса и нехватке витаминов.
Двумя основными причинами внешнесекреторной недостаточности поджелудочной железы (EPI) являются муковисцидоз и хронический панкреатит. Симптомы аналогичны другим распространенным заболеваниям желудка и кишечника, и врачи часто недооценивают РПИ.
Медицинский работник может успешно вылечить EPI с помощью рецептурных ферментов и изменить образ жизни. Экзокринная недостаточность поджелудочной железы возникает, когда поджелудочная железа не производит достаточного количества ферментов.
Внешнесекреторная недостаточность поджелудочной железы — это расстройство пищеварения, затрагивающее поджелудочную железу и производимые ею ферменты. Ферменты — это химические вещества, которые высвобождаются, чтобы вызвать определенную химическую реакцию, а поджелудочная железа выделяет множество различных ферментов, которые служат разным целям.
Переваривание пищи — сложный процесс, который начинается во рту с жевания и выделения слюны. Когда человек проглатывает пищу, желудочные кислоты расщепляют ее.
Примерно через 15 минут расщепленная пища перемещается в тонкий кишечник.Здесь поджелудочная железа обеспечивает необходимые ферменты для преобразования пищи в более мелкие молекулы. Затем эти молекулы всасываются в кровоток и отправляются для питания тела.
Поджелудочная железа, наряду с слюнными и потовыми железами, является одной из основных экзокринных желез. Экзокринные железы выделяют вещества в другой орган или на поверхность тела через отверстие, называемое протоком.
Эндокринные железы, такие как щитовидная железа и гипофиз, отличаются тем, что они выделяют свои гормоны непосредственно в кровоток.Поджелудочная железа служит обоим. Правильно функционирующая поджелудочная железа обеспечивает эффективное переваривание и усвоение важных питательных веществ.
При EPI поджелудочная железа не производит достаточного количества ферментов, необходимых для переваривания пищи. Без этого расстройства человек не может усваивать необходимые питательные вещества и витамины. Это приводит к диарее, авитаминозу и потере веса.
Если медицинский работник не лечит РПИ должным образом, это состояние может привести к задержке или ограничению роста у младенцев и детей, проблемам с костями, сокращению продолжительности жизни и подверженности инфекциям.
Есть много причин EPI.
Любое состояние, которое повреждает поджелудочную железу и останавливает или блокирует высвобождение ее ферментов, может привести к EPI. Двумя наиболее частыми причинами являются муковисцидоз и хронический панкреатит.
Муковисцидоз, опасное для жизни генетическое заболевание, развивающееся в детстве, выделяет густую липкую слизь, поражающую как легкие, так и пищеварительную систему. Слизь накапливается и закупоривает отверстие поджелудочной железы, препятствуя естественному высвобождению ферментов во время пищеварения.
При хроническом панкреатите воспаляется поджелудочная железа. Нормальная ткань поджелудочной железы начинает превращаться в рубцовую ткань. Наращивание этой рубцовой ткани препятствует выходу пищеварительных ферментов из протока.
Исследования подтвердили связь между курением и развитием хронического панкреатита.
Другие медицинские состояния и заболевания, которые могут вызвать EPI:
EPI может быть трудно диагностировать, потому что он имеет общие симптомы с другими расстройствами пищеварительной системы.
К ним относятся:
Наиболее частыми симптомами РПИ являются диарея и потеря веса.
Люди называют тип диареи при РПИ стеатореей. При этом типе диареи стул бывает:
- водянистым
- бледным
- объемным
- пенистым
- чрезвычайно неприятным запахом
- жирным
Этот стул содержит масляные капли. Поскольку они состоят из большого количества непереваренного жира, они прилипают к унитазу или плавают на поверхности воды, что затрудняет их смывание.
Дополнительные симптомы EPI могут также включать:
- потеря веса
- усталость
- газ
- спазмы
- вздутие живота
- боль в центре желудка, которая иррадирует в спину
- потеря мышц
- признаки дефицит витаминов, такой как ломкость ногтей, выпадение волос и проблемы с кожей
Медицинский работник часто диагностирует EPI на основании вышеуказанных симптомов, особенно когда человек описывает жирный стул и потерю веса, а когда врач исключает другие, более распространенные условия.
Характерная диарея EPI не возникает до тех пор, пока поджелудочная железа не теряет 90 процентов продукции ферментов. Это может затруднить диагностику EPI.
Лечение редко начинается сразу из-за медленного развития состояния. Нет опасности дождаться официального диагноза до начала лечения.
Тесты для подтверждения диагноза включают взятие образца стула для лабораторного анализа и различные анализы крови для проверки наличия жировых отложений и дефицита витаминов.Врач также может запросить компьютерную томографию для изучения основных причин EPI.
Заместительная терапия панкреатическими ферментами (PERT) является стандартным методом лечения EPI.
Лекарства PERT доступны только по рецепту. Они получены из натуральной неповрежденной поджелудочной железы свиньи и содержат все три фермента поджелудочной железы.
Эта терапия берет на себя роль поджелудочной железы. Количество принимаемых лекарств будет отличаться от человека к человеку и зависит как от массы тела, так и от количества жиров, поступающих с пищей.
Человек, проходящий курс PERT, должен принимать эти лекарства во время всех приемов пищи и перекусов.
PERT безопасен и имеет очень мало побочных эффектов. Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) одобрило следующие шесть препаратов PERT:
- Creon
- Pancreaze
- Viokace
- Pertzye
- Ultresa
- Zenpep
Помимо приема замещающих ферментов, люди с EPI необходимо отказаться от привычек, которые могут ухудшить как здоровье поджелудочной железы, так и общее качество жизни.
Эти изменения включают:
- отказ от курения и отказ от курения, если вы уже соблюдаете сбалансированную диету
- , часто с пониженным содержанием жира
- уменьшение размера еды, но увеличение частоты
- отказ от алкоголя
- прием витаминных добавок в первую очередь для жирорастворимых витаминов A, D, E и K, под руководством профессионального врача
Лечение может помочь людям с этим заболеванием нормально есть и переваривать пищу, позволяя им усваивать питательные вещества и наслаждаться лучшим качеством пищи. жизнь.
Нейроэндокринная опухоль поджелудочной железы: симптомы и признаки
НА ЭТОЙ СТРАНИЦЕ: Вы узнаете больше об изменениях тела и других вещах, которые могут указывать на проблему, которая может потребовать медицинской помощи. Используйте меню для просмотра других страниц.
СЕТЬ поджелудочной железы на ранних стадиях часто не вызывает никаких симптомов. Люди с НЕТ поджелудочной железы могут испытывать следующие симптомы или признаки. Иногда у людей с НЭО поджелудочной железы эти изменения отсутствуют. Или причиной симптома может быть другое заболевание, не являющееся опухолью.
Симптомы гастриномы
Симптомы инсулиномы
-
Гипогликемия, вызывающая утомляемость, нервозность и дрожь, головокружение или головокружение, судороги и обмороки
-
Путаница
Симптомы глюкагономы
-
Гипергликемия, вызывающая учащенное мочеиспускание, повышенную жажду и голод
-
Сыпь, распространяющаяся на лицо, живот или нижние конечности
Симптомы VIPoma
-
Водянистая диарея
-
Слишком мало калия в крови, что может вызвать нерегулярное сердцебиение, мышечные спазмы и слабость, а также снижение рефлексов
-
Слишком мало кислоты в желудке, что может вызвать проблемы с пищеварением и плохое усвоение витаминов и питательных веществ
-
Покраснение или покраснение лица, шеи или груди
-
Усталость
-
Тошнота
Симптомы соматостатиномы
Другие симптомы
-
Боль в животе
-
Желтуха — пожелтение кожи и белков глаз
-
Рвота кровью
-
потеет
-
Учащенное сердцебиение
-
Беспокойство
-
Головная боль
-
Судороги
-
Потеря сознания
-
Помутнение зрения
-
Необъяснимое увеличение или потеря веса
-
Воспаление рта и языка
-
Образование или шишка в брюшной полости
Если вас беспокоят какие-либо изменения, которые вы испытываете, проконсультируйтесь с врачом.В дополнение к другим вопросам врач спросит, как долго и как часто вы испытываете этот симптом (ы). Это поможет выяснить причину проблемы, которая называется диагностикой.
Если диагностирована опухоль, облегчение симптомов остается важной частью вашего ухода и лечения. Это может называться паллиативной или поддерживающей терапией. Часто его начинают вскоре после постановки диагноза и продолжают на протяжении всего лечения. Обязательно поговорите со своим лечащим врачом о симптомах, которые вы испытываете, включая любые новые симптомы или изменение симптомов.
Узнайте больше об управлении распространенными симптомами рака и побочными эффектами лечения.
Следующий раздел в этом руководстве — Диагностика . В нем объясняется, какие тесты могут потребоваться, чтобы узнать больше о причине симптомов. Используйте меню, чтобы выбрать другой раздел для чтения в этом руководстве.
Болезни и патологии поджелудочной железы
Написано Тони Субиа
Апрель 2020
Помимо рака поджелудочной железы , существуют другие расстройства и заболевания поджелудочной железы, которые могут иметь разную степень серьезности и осложнения.Трудно, если не невозможно, диагностировать заболевание с помощью физического осмотра или оценки. Для постановки диагноза потребуются другие анализы. Имейте в виду, что поджелудочная железа играет двойную роль в организме. Экзокринная функция производит пищеварительные ферменты, помогающие переваривать пищу, а «эндокринная функция» производит гормоны, такие как инсулин, который регулирует уровень сахара в крови.
Острый панкреатит
Острый панкреатит может вызвать сильную боль, которая может возникнуть внезапно, особенно после еды.По сути, это воспаление поджелудочной железы, когда пищеварительные ферменты начинают переваривать саму поджелудочную железу. Поскольку поджелудочная железа находится за желудком, сильная боль может распространяться в спину. Это серьезное заболевание, которое чаще всего требует госпитализации. Помимо сильной боли, он может быть смертельным: смертность составляет около 10%.
Причины. Может быть несколько причин острого панкреатита, включая камни в желчном пузыре, заболевание желчного пузыря, высокий уровень триглицеридов, злоупотребление алкоголем и наследственные заболевания.
Симптомы. Сильная боль в области живота за животом, отдающая в спину. Другие более умеренные симптомы — тошнота, рвота и лихорадка.
Хронический панкреатит
Хронический панкреатит можно охарактеризовать как воспаление поджелудочной железы, которое длится более 3 недель или многократно повторяющееся. Хотя он имеет общие симптомы с острым панкреатитом, он чаще всего вызван постоянным злоупотреблением алкоголем. Другими причинами могут быть муковисцидоз, высокий уровень кальция или жира в крови и аутоиммунные заболевания.
Хронический панкреатит обычно требует изменения диеты, которая включает диету с низким содержанием жиров и отказ от алкогольных напитков. Большинство гастроэнтерологов считают, что хроническая версия панкреатита не излечивается и со временем ухудшается. Возможно, это связано с раком поджелудочной железы. Некоторые исследования показывают, что люди с диагнозом хронический панкреатит имеют в 2-5 раз больше риска заболеть раком поджелудочной железы в зависимости от причины.
Панкреатическая недостаточность (EPI)
«Экскориновая» функция поджелудочной железы производит пищеварительные ферменты, расщепляющие жиры, белки и углеводы.Они являются основными питательными веществами, обеспечивающими потребности организма в энергии. Если поджелудочная железа испытывает дефицит ферментов поджелудочной железы, особенно жиров, это приводит к снижению или неспособности правильно переваривать пищу.
Панкреатическая недостаточность (EPI) возникает, когда поджелудочная железа не может выделять достаточное количество пищеварительных ферментов. Неспособность правильно переваривать жир оказывает самое значительное влияние. Симптомы включают боль в животе, вздутие живота, метеоризм и диарею, что приводит к недоеданию и потере веса.Недостаточность поджелудочной железы может быть результатом болезни Крона, целиакии и рака поджелудочной железы.
Источники дополнительной информации о заболеваниях поджелудочной железы:
Mayo Clinic
Pancreas Foundation
В этой статье обсуждаются заболевания поджелудочной железы, включая острый панкреатит, хронический панкреатит, недостаточность поджелудочной железы. См.
на этой странице информацию о поджелудочной железе, включая экзокринную роль, которая производит пищеварительные ферменты, и ее эндокринную цель
, которая производит гормоны, в том числе инсулин, который помогает контролировать уровень сахара в крови.Вся информация на этом веб-сайте
предоставлена только в образовательных целях и не предназначена для предоставления медицинских консультаций. Всегда консультируйтесь с вашим поставщиком медицинских услуг
для получения профессиональной медицинской консультации
Поджелудочная железа — канал лучшего здоровья
Поджелудочная железа расположена в брюшной полости, за животом. По форме он напоминает головастика — толстый с одного конца и тонкий с другого, и составляет около 25 см в длину. Поджелудочная железа выполняет двойную роль; это орган пищеварительной системы и гормональной (эндокринной) системы.После того, как пища была мульчирована и частично переварена желудком, она продвигается в двенадцатиперстную кишку (первая часть тонкой кишки). Поджелудочная железа добавляет к пище собственные пищеварительные соки и ферменты через небольшой проток, прикрепленный к двенадцатиперстной кишке. Считается, что этот процесс принадлежит «экзокринной поджелудочной железе». Поджелудочная железа также вырабатывает гормон инсулин, который помогает контролировать количество сахара в крови. Это роль «эндокринной поджелудочной железы».
Внешнесекреторная поджелудочная железа
Поджелудочная железа помогает переваривать пищу, особенно белок.Панкреатические соки содержат ферменты, которые активируются только после того, как попадают в двенадцатиперстную кишку. Это сделано для того, чтобы фермент, переваривающий белок, трипсин, «съел» поджелудочную железу или ее проток. Другие ферменты, вырабатываемые поджелудочной железой, включают амилазу (для расщепления углеводов) и липазу (для расщепления жиров). Внешнесекреторная поджелудочная железа также вырабатывает бикарбонат натрия, который помогает нейтрализовать желудочные кислоты, содержащиеся в пище.
Эндокринная поджелудочная железа
Поджелудочная железа вырабатывает гормон инсулин, который помогает контролировать уровень сахара в крови.Инсулин вырабатывается небольшим скоплением клеток поджелудочной железы, называемым «островками Лангерганса». Высокий уровень сахара в крови вызывает высвобождение инсулина из островков Лангерганса, так что сахар может переходить в клетки. Эндокринная поджелудочная железа также вырабатывает глюкагон, еще один гормон, участвующий в регуляции уровня сахара в крови.
Симптомы заболевания поджелудочной железы
Симптомы заболевания поджелудочной железы зависят от первопричины, но могут включать:
- боль в верхней части живота
- потеря аппетита
- пожелтение кожи и глаз (желтуха)
- боль в спине
- вздутие живота
- тошнота
- рвота
- расстройства пищеварения
- выделение зловонных и жирных фекалий.
Заболевания поджелудочной железы
К некоторым заболеваниям поджелудочной железы относятся:
- острый панкреатит
- хронический панкреатит
- рак поджелудочной железы
- диабет.
Острый панкреатит
Острый панкреатит — это воспаление поджелудочной железы. Это неотложная медицинская помощь, требующая незамедлительного лечения. Это происходит, когда поджелудочная железа внезапно воспаляется — ферменты не могут покинуть поджелудочную железу и поэтому вызывают раздражение и жжение.Ферменты также могут проникать в брюшную полость. Двумя наиболее частыми причинами панкреатита являются чрезмерное употребление алкоголя (панкреатит, вызванный алкоголем) и камни в желчных трубах (желчный панкреатит). Другие факторы, которые могут вызвать острый панкреатит, включают:
- определенные лекарства
- эпидемический паротит
- повреждение или травму поджелудочной железы
- рак поджелудочной железы.
Хронический панкреатит
Хронический панкреатит означает повторяющиеся приступы воспаления, даже если известные триггеры (например, алкоголь) устранены.Алкоголики подвергаются повышенному риску развития этого состояния. Неустанное воспаление в конечном итоге повреждает или разрушает части поджелудочной железы, снижая ее функцию. Симптомы включают расстройство пищеварения и отхождение жирного стула с неприятным запахом.
Рак поджелудочной железы
Рак поджелудочной железы начинается в клетках протока и распространяется в тело поджелудочной железы. Могут поражаться соседние кровеносные сосуды и нервы. Без лечения этот тип рака распространяется на все органы брюшной полости и другие части тела через лимфатическую систему.Причины неизвестны, но факторы риска могут включать:
- курение сигарет
- хронический панкреатит
- пожилой возраст (старше 65 лет).
Диабет
В некоторых случаях островки Лангерганса не могут производить достаточно инсулина, поэтому уровень сахара в крови остается высоким. В других случаях инсулин вырабатывается, но организм не может его использовать по неизвестным причинам. Осложнения высокого уровня сахара в крови включают:
- повреждение почек
- повреждение глаз
- повреждение нервов
- повышенный риск инсульта
- повышенный риск сердечного приступа.
Диагностика проблем поджелудочной железы
Методы диагностики зависят от исследуемого заболевания, но могут включать:
- общие тесты — такие как анализы крови, физикальное обследование и рентгенография
- УЗИ — звуковые волны формируют картину поджелудочной железы
- компьютерная томография (КТ) — специальный рентгеновский снимок дает трехмерные изображения поджелудочной железы
- магнитно-резонансная томография (МРТ) — аналогична компьютерной томографии, но для построения трехмерных изображений используется магнетизм
- эндоскопия — в горло вводится тонкий телескоп.Это устройство может быть использовано для введения контрастного красителя в проток поджелудочной железы перед рентгенологическим исследованием.
- лапароскопия — поджелудочная железа исследуется с помощью тонкого инструмента, вставленного в брюшную полость.
- биопсия — небольшая метка ткани поджелудочной железы извлекается с помощью иглы. и исследовали в лаборатории.
Лечение проблем поджелудочной железы
Лечение зависит от причины, но может включать:
- острый панкреатит — госпитализация в отделении интенсивной терапии, голодание и внутривенное введение жидкости, операция по удалению камней в желчном пузыре или поврежденных участках поджелудочной железы, изменение образа жизни, например, отказ от алкоголя
- хронический панкреатит — долгосрочное лечение может включать уменьшение количества пищевых жиров, дополнение пищеварения таблетками фермента поджелудочной железы, отказ от алкоголя, регулярные инъекции инсулина для снижения эндокринной функции
- Рак поджелудочной железы — операция по удалению рака и связанных тканей, лучевая терапия и химиотерапия .
- диабет — в некоторых случаях диабет можно контролировать с помощью тщательно контролируемой диеты. В других случаях человеку также может потребоваться регулярный прием лекарств или инъекции инсулина.
Куда обратиться за помощью
.


