Что такое инсулинорезистентность
По данным ВОЗ каждый год в мире от осложнений сахарного диабета умирает 2 миллиона человек. Сахарный диабет часто развивается на фоне инсулинорезистентности.
В последние годы отмечено увеличение количества инсулинорезистентных пациентов среди подростков и молодых людей. В индустриально развитых странах инсулинорезистентность регистрируется у 10–20% населения.
Инсулинорезистентность развивается на фоне генетической предрасположенности и при действии отрицательных факторов (внешних и внутренних). При отсутствии нарушений глюкоза при помощи инсулина проникает в клетки и организм получает достаточное количество энергии. При инсулинорезистентности глюкозе сложно проникнуть в ткани и поджелудочной железе приходится вырабатывать больше инсулина. Длительная работа в усиленном режиме приводит к износу β-клеток поджелудочной железы и постепенно продуцирование инсулина падает. Из-за дефицита гормона увеличивается концентрация глюкозы в крови. Однако это опасное нарушение метаболизма не провоцирует специфических симптомов. Без коррекции невосприимчивости к инсулину формируется и прогрессирует диабет 2 типа, ухудшается самочувствие, развиваются трудноизлечимые заболевания (возникают проблемы с сосудами, сердцем, метаболизмом, весом), страдает весь организм.
К факторам риска развития инсулинорезистентности относятся: генетическая предрасположенность, избыточная масса тела, артериальная гипертензия, недостаточная физическая активность, нерациональное питание, инфекционные заболевания, наличие вредных привычек, недостаточный ночной сон, частые стрессовые ситуации, гормональные нарушения, пожилой возраст, прием ряда лекарственных средств.
Предположить нарушение выработки и потребления инсулина можно при следующих симптомах: резкое изменение веса; нарушение состояния кожи, волос, ногтей; трещины на пятках; долго не заживающие раны; усиление либо снижение аппетита; тошнота вне приема пищи; жажда; часто и резко меняющееся настроение; ухудшение памяти, зрения, интеллектуальных способностей; повышение артериального давления; периодически возникающая тахикардия; сонливость; сниженная работоспособность; постоянное ощущение слабости.
При появлении симптомов требуется комплекс лабораторных анализов для подтверждения инсулинорезистентности: анализ крови на глюкозу и гликированный гемоглобин, определение уровня инсулина и С-пептида, индекса инсулинорезистентности, глюкозотолерантный тест.
Важную роль в лечении вместе с медикаментозной терапией играет коррекция образа жизни, в первую очередь, питания и физической активности. Кроме того, необходимо наладить режим дня для того, чтобы обеспечить полноценный ночной отдых.
С целью предотвращения развития инсулинорезистентности рекомендуется:
- коррекция избыточной массы тела,
- рациональное питание,
- рациональный режим труда и отдыха,
- достаточная физическая активность,
- избегание стрессовых ситуаций,
- отказ от вредных привычек,
- своевременное лечение заболеваний,
- избегание бесконтрольного применения лекарственных средств,
- своевременное обращение за медицинской помощью и проведение анализа на инсулинорезистентность, при подозрении на нарушение углеводного обмена.
Врач лабораторной диагностики Тюлева А.В.
Разные лица инсулиновой резистентности
П. М. Шварцбурд,
доктор биологических наук, Институт теоретической и экспериментальной биофизики РАН, Пущино
«Химия и жизнь» №7, 2013
Диабет
В последние годы многие развитые страны столкнулись с эпидемическим ростом сахарного диабета 2-го типа (далее просто «диабет»). По данным, приведенным в обзоре профессора Калифорнийского университета Джеролда Олефски (“Cell”, 2013, 152, 673–687, doi: 10.1016/j.cell.2013.01.041), этой формой диабета страдают более 300 миллионов человек во всем мире, из них 55 миллионов в Индии, 25 миллионов — в США и 80 миллионов в Китае, причем количество пациентов удваивается каждые 10–15 лет. Диабет второго типа развивается, когда некоторые ткани пациента малочувствительны к действию инсулина, то есть приобретают инсулинорезистентность. Этот недуг не следует путать с более редким диабетом 1-го типа (юношеским диабетом) — заболеванием, при котором иммунные клетки по неустановленной причине атакуют специализированные бета-клетки поджелудочной железы, вырабатывающие гормон инсулин, и разрушают их.
Этот недуг не следует путать с более редким диабетом 1-го типа (юношеским диабетом) — заболеванием, при котором иммунные клетки по неустановленной причине атакуют специализированные бета-клетки поджелудочной железы, вырабатывающие гормон инсулин, и разрушают их.
В результате поджелудочная железа не в состоянии синтезировать достаточное количество инсулина, и больные вынуждены регулярно его вводить. Любой диабет опасен тяжелейшими осложнениями: слепотой, нарушениями свертываемости крови, кровоснабжения конечностей, работы нервной и сердечно-сосудистой систем.
Пытаясь бороться с диабетом 2-го типа, врачи и исследователи обращают особое внимание на его грозный предвестник — инсулинорезистентность. Основная физиологическая функция инсулина заключается в том, чтобы обеспечивать поступление глюкозы из периферической крови в клетки (прежде всего мышечной и жировой ткани) и подавлять избыточную продукцию глюкозы в клетках печени. Эту задачу он выполняет, стимулируя экспрессию особых белков-транспортеров, которые перетаскивают глюкозу из периферической крови через клеточную мембрану внутрь клетки (рис. 1). В результате действия инсулина количество белков-транспортеров на мембране возрастает в 5–10 раз, а их содержание внутри клетки уменьшается на 50–60%.
Чувствительность клеток к инсулину зависит прежде всего от количества инсулиновых рецепторов и их активности. Так, жировые клетки и гепатоциты (клетки печени) содержат по 200–300 тысяч рецепторов, а моноциты и эритроциты — на порядок меньше. Количество рецепторов и их сродство (аффинность) к инсулину непостоянны: у здоровых людей они выше вечером и ночью, а утром ниже; возрастают при физических нагрузках, уменьшаются у пожилых людей. В норме инсулин также вызывает релаксацию гладкомышечной стенки сосудов за счет высвобождения оксида азота, однако и эта способность нарушена у пациентов с инсулинорезистентностью и ожирением.
Если восприимчивость периферических тканей к действию инсулина по какой-то причине снижена, у человека развивается компенсаторная гиперинсулинемия — его поджелудочная железа синтезирует и выделяет в кровь повышенное количество инсулина. Пока бета-клетки могут работать в авральном режиме и поддерживать в плазме крови уровень гормона, достаточный для преодоления инсулинорезистентности, у пациентов сохраняется нормальная концентрация сахара в крови. Однако резервы поджелудочной железы не безграничны, бета-клетки «выдыхаются», и тогда уровень сахара начинает расти.
Пока бета-клетки могут работать в авральном режиме и поддерживать в плазме крови уровень гормона, достаточный для преодоления инсулинорезистентности, у пациентов сохраняется нормальная концентрация сахара в крови. Однако резервы поджелудочной железы не безграничны, бета-клетки «выдыхаются», и тогда уровень сахара начинает расти.
Ситуация усугубляется тем, что при инсулинорезистентности неправильно работает печень. Обычно этот орган поддерживает необходимую концентрацию сахара, расщепляя гликоген или синтезируя глюкозу из веществ неуглеродной природы. Когда уровень инсулина возрастает, здоровая печень снижает продукцию глюкозы. А при инсулинорезистентности печень как ни в чем не бывало продолжает выбрасывать ее в кровь, что вызывает у голодного пациента гипергликемию.
Иными словами, когда бета-клетки утрачивают способность постоянно наращивать продукцию гормона, инсулинорезистентность перетекает в сахарный диабет 2-го типа, для которого характерны хроническая нехватка инсулина и, как следствие, повышенное содержание глюкозы в крови. Однако уровень сахара в крови — это только индикатор проблемы, суть которой заключается в том, что глюкоза не может попасть в клетки, они голодают и плохо выполняют свои функции.
Вопрос о причинах возникновения инсулинорезистентности остается открытым. Установлено, что она чаще развивается при избыточной массе тела и ожирении, у людей старше 45 лет, при недостаточной физической нагрузке, стрессе и повышенном артериальном давлении. Каким же образом ожирение содействует развитию инсулинорезистентности?
Ожирение и воспаление
Специалисты Национального института диабета США более 30 лет изучали индейцев племени пима, живущих в Аризоне и Мексике. Они установили, что половина всех взрослых индейцев, населяющих резервации на территории Аризоны, болеют диабетом и 95% из них страдают от ожирения, а у мексиканских пима это заболевание наблюдается редко, и ожирение им не свойственно, потому что они едят низкокалорийные продукты с высоким содержанием пищевой клетчатки и физически гораздо активнее, чем их заграничные единоплеменники. Исследователи пришли к выводу, что главный фактор риска в развитии диабета 2-го типа — ожирение. Причем риск возникновения ожирения можно снизить даже при наследственной предрасположенности к нему, если вести правильный образ жизни.
Исследователи пришли к выводу, что главный фактор риска в развитии диабета 2-го типа — ожирение. Причем риск возникновения ожирения можно снизить даже при наследственной предрасположенности к нему, если вести правильный образ жизни.
В последние десятилетия наблюдается эпидемический рост числа людей с избыточным весом (см.: Калория и ее история, «Химия и жизнь», 2013, № 2). Так, в США около 65% взрослых людей имеют лишний вес и около 32% страдают от ожирения. Как мы помним, ожирение часто сочетается с инсулинорезистентностью. Если масса человека превышает идеальную на 35–40%, то чувствительность к инсулину снижается более чем на 40%. Развитию инсулинорезистентности способствует и усиленный выход жирных кислот из адипоцитов (клеток жировой ткани) в кровь. Клинические исследования показали, что фармакологические ингибиторы липолиза (препараты, замедляющие расщепление жиров и тем самым снижающие уровень жирных кислот в крови) способны быстро вернуть пациентам с ожирением чувствительность к инсулину. Снижение веса также уменьшает поток жирных кислот и улучшает чувствительность к инсулину.
В организме существуют два основных способа энергетического обеспечения: «дневной» и «ночной». При «дневном» способе энергообеспечения главным источником энергии служит глюкоза и в меньшей степени — жир. При «ночном», напротив, организм черпает энергию в основном из жирных кислот, поступающих в кровь при расщеплении жировых отложений. По мнению ленинградского профессора-медика Владимира Михайловича Дильмана, при ожирении механизм суточного переключения энергетического гомеостаза нарушается, и организм переходит преимущественно на жировой путь обеспечения. Но почему это происходит?
Известно, что во взрослом организме количество жировых клеток постоянно. Накопление жира увеличивает объем адипоцита, что приводит к снижению плотности инсулиновых рецепторов на ее увеличенной поверхности, и чувствительность жировой ткани к действию инсулина падает. Однако если человек по-прежнему переедает, клетки вынужденно продолжают синтезировать жиры из тех излишков глюкозы, которые не могут быть «потрачены» в других органах. Поджелудочная железа отвечает на это дополнительным, компенсаторным увеличением продукции инсулина.
Поджелудочная железа отвечает на это дополнительным, компенсаторным увеличением продукции инсулина.
И всё же «накачка» адипоцитов жиром не может быть бесконечной. Когда жировая ткань перегружена, в ней нарастает гипоксия и часть адипоцитов погибает, вызывая воспаление. К очагу воспаления из костного мозга устремляются макрофаги. В норме жировая ткань содержит не более 5% макрофагов, но при ожирении их доля увеличивается до 50%. При этом макрофаги активируются и секретируют воспалительные цитокины — небольшие пептидные молекулы, обеспечивающие мобилизацию воспалительного ответа, — в частности, фактор некроза опухоли TNF-α (запомним эту аббревиатуру, она нам еще понадобится) и интерлейкин-6. Эти цитокины, в свою очередь, поддерживают инсулинорезистентность как в адипоцитах, так и в клетках печени и мышц (рис. 2).
Как установили американские исследователи под руководством профессора Стивена Гринспуна, директора клиники при Гарвардской медицинской школе (Бостон, США), нейтрализация провоспалительного TNF-α улучшает чувствительность к инсулину при ожирении (“Journal of Clinical Endocrinology & Metabolism”, 2011, 96: E146–E150). Это открытие позволило предположить, что при ожирении жировая ткань становится источником хронической активации воспаления, способного поддерживать инсулинорезистентность (рис. 2, 3). Механизмы такой активации местного и системного воспаления интенсивно изучают.
Однако воспаление — это не болезнь, а нормальная реакция организма, в частности, на бактериальную инфекцию. Цель воспаления — уничтожить бактерии с помощью цитотоксической реакции «респираторного», или «кислородного взрыва». Такое название она получила потому, что клетки-фагоциты, захватившие бактерии или продукты их распада, резко (взрывообразно) увеличивают потребление кислорода и глюкозы, которые участвуют в образовании высокоактивных радикалов, обладающих антибактериальной активностью. Реакция достигает максимума уже через 50–120 секунд после начала фагоцитоза. Для осуществления реакции «респираторного взрыва» необходима быстрая доставка большого количества глюкозы к активированным фагоцитам. Можно предположить, что такой направленный поток глюкозы обеспечивается с помощью физиологического механизма инсулинорезистентности, который временно ограничивает приток глюкозы в мышцы и жировые клетки, направляя ее главным образом в нейтрофилы и макрофаги (рис. 3).
Для осуществления реакции «респираторного взрыва» необходима быстрая доставка большого количества глюкозы к активированным фагоцитам. Можно предположить, что такой направленный поток глюкозы обеспечивается с помощью физиологического механизма инсулинорезистентности, который временно ограничивает приток глюкозы в мышцы и жировые клетки, направляя ее главным образом в нейтрофилы и макрофаги (рис. 3).
Оказалось, что инсулинорезистентность регулирует потоки глюкозы и в других адаптационных ситуациях, во время беременности например.
Беременность и рост опухолей
Глюкоза — основной источник энергии для матери и плода. По мере роста плоду нужно всё больше глюкозы, причем ее потребление во второй половине беременности опережает ее доступность. Поэтому в норме уровень глюкозы в крови плода примерно на 10–20 мг/100 мл (0,6–1,1 ммоль/л) ниже, чем у матери. (Физиологическая норма для беременной женщины — 3,3–6,6 ммоль/л.) Обращает на себя внимание тот факт, что в период максимального роста плода у всех беременных развивается физиологическая инсулинорезистентность, с помощью которой, вероятно, потоки глюкозы и перенаправляются от органов матери к растущему плоду. Этот эффект регулирует плацента — основной источник секреции TNF-α во время беременности, особенно во второй ее половине. Примерно 94% плацентарного TNF-α высвобождается в кровоток матери, и только 6% — в кровоток плода. Таким образом, высокий уровень TNF-α обеспечивает инсулинорезистенность материнских тканей.
После родов его концентрация резко и быстро снижается, и параллельно восстанавливается чувствительность к инсулину. Однако у беременных с избыточной массой тела содержание TNF-α значительно выше, чем у беременных с нормальным весом. У чрезмерно полных женщин беременность часто протекает с осложнениями, и после родов чувствительность к инсулину не только не восстанавливается, но и возрастает риск развития диабета. Однако при правильном течении беременности адаптивная инсулинорезистентность помогает нормальному росту плода.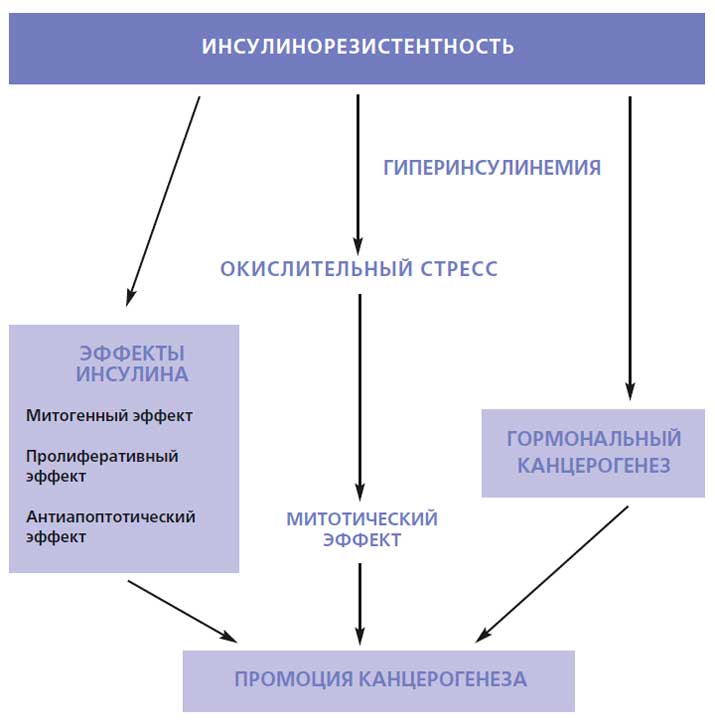
Эмбриональные ткани по изоферментному и антигенному составам, а также типу клеточного метаболизма (активации гликолиза) подобны опухолевым. Возникает вопрос: развивается ли инсулинорезистентность при опухолевом росте и если да, то к каким последствиям приводит?
Раковые клетки усваивают глюкозу в 10–30 раз активнее нормальных. Потребляя глюкозу со скоростью большей, чем скорость ее поступления, раковая опухоль действует как мощный насос, выкачивающий глюкозу из организма хозяина. Исследователи из Университета Южной Калифорнии Этан Оргел и Стивен Миттелмен показали, что большинство злокачественных опухолей вызывает инсулинорезистентность в мышцах, печени и жировой ткани больного параллельно с увеличением уровня провоспалительного TNF-α (“Current Diabetes Reports”, 2013, 13, 213–222, doi: 10.1007/s11892-012-0356-6). Это создает более выгодные условия для роста опухоли в ущерб нормальной работе здоровых органов и тканей.
Вопреки распространенному мнению, что больные раком умирают от метастазов в жизненно важные органы, многие из них погибают от комплекса болезней, известных под названием «паранеопластический синдром». Это вторичные неспецифические нарушения функций различных органов и систем, непосредственно не связанных с локализацией первичной опухоли. Паранеопластический синдром встречается у 60% онкологических больных. Он вызван нарастающим синтезом TNF-α, который в высокой концентрации превращается в эндотоксин, вызывающий системное воспаление и длительное ограничение поступления глюкозы в мышцы, печень и жировую ткань. В результате масса мышечной и жировой тканей уменьшается, и пациент заметно теряет в весе — так называемая раковая кахексия (рис. 3). Поэтому при онкологических заболеваниях целесообразно применять препараты, уменьшающие системное воспаление и повышающие чувствительность клеток печени, мышц и жировой ткани к действию инсулина. Они могут не только замедлить рост опухоли, но и предупредить развитие кахексии. Давно было замечено, что антидиабетические препараты (бигуаниды), восстанавливающие инсулинорезистентность, повышают эффективность лечения онкологических больных, но для предупреждения развития кахексии их не использовали, вероятно, из-за недостаточного внимания к эффекту инсулинорезистентности при опухолевом росте.
А еще резистентность к инсулину может привести к развитию синдрома поликистозных яичников (механизм развития не установлен). У женщин при этом заболевании нарушается менструальный цикл и развивается бесплодие. Полугодовое лечение наиболее известным бигуанидом метформином восстанавливает регулярный цикл овуляции.
Инсулинорезистентность — защитная реакция или болезнь?
Чтобы выбрать правильный ответ, необходим детальный анализ ситуации, при которой возникла инсулинорезистентность, хотя зачастую это становится отдельной непростой задачей. При неосложненной беременности или при развитии кратковременной реакции «респираторного взрыва», направленного на ликвидацию бактериальной инфекции, инсулинорезистентность представляет собой адаптивный, физиологически оправданный ответ. После родов или победы над инфекцией она проходит сама и не требует лечения. Однако, по данным профессора-биолога Я. А. Александровского, хроническое повышение уровня сахара в крови само по себе, без инфекции способно вызвать «затяжной респираторный взрыв» у нейтрофилов, которые, скапливаясь вблизи стенок сосудов, способны их повредить. Поэтому при диабете возрастает риск развития сосудистых осложнений. Иными словами, физиологическая воспалительная реакция по мере увеличения ее продолжительности приобретает патологические черты, и тогда ее действие направлено не столько против бактерий, сколько против сосудов.
Инсулинорезистентность рассматривают как предшественницу клинического проявления сахарного диабета 2-го типа, но она также может указывать на скрытое развитие опухолевого процесса. В таких ситуациях необходима более детальная диагностика, причем во время обследования человек должен избегать факторов риска: избыточного и неправильного питания, малой физической активности, эмоционального стресса. После обследования целесообразно корректировать устойчивость к инсулину с помощью бигуанидов, салицилатов и других противовоспалительных препаратов.
Нельзя не отметить удивительные открытия последних лет, сделанные в нескольких зарубежных лабораториях. По данным профессора Гарвардской медицинской школы Ричарда Ходина, прием кишечной щелочной фосфатазы смягчает негативные последствия избыточного употребления жирной пищи (“Proceedings of the National Academy of Sciences”, 2013, 110, 17, 7003–7008, doi:10.1073/ pnas.1220180110). Оказывается, некоторые представители кишечной микрофлоры могут поддерживать или подавлять развитие рака и диабета в организме хозяина. Более того, микрофлора, способствующая развитию диабета, иногда передается от больной диабетом беременной к плоду и таким путем повышает риск развития этой патологии у ребенка. Влияние микрофлоры на развитие диабета сейчас интенсивно исследуют, будущее покажет, насколько справедливы предположения ученых и возможно ли их использовать на практике.
По данным профессора Гарвардской медицинской школы Ричарда Ходина, прием кишечной щелочной фосфатазы смягчает негативные последствия избыточного употребления жирной пищи (“Proceedings of the National Academy of Sciences”, 2013, 110, 17, 7003–7008, doi:10.1073/ pnas.1220180110). Оказывается, некоторые представители кишечной микрофлоры могут поддерживать или подавлять развитие рака и диабета в организме хозяина. Более того, микрофлора, способствующая развитию диабета, иногда передается от больной диабетом беременной к плоду и таким путем повышает риск развития этой патологии у ребенка. Влияние микрофлоры на развитие диабета сейчас интенсивно исследуют, будущее покажет, насколько справедливы предположения ученых и возможно ли их использовать на практике.
Феномен инсулинорезистентности многолик. Природа экономно использует один и тот же механизм для достижения разных целей: он обеспечивает и антибактериальную защитную реакцию «респираторного взрыва», и нормальное развитие плода. Увы, неправильный образ жизни провоцирует патологическое течение процесса, и тогда инсулинорезистентность способствует возникновению ожирения, рака или диабета.
Оценка инсулинорезистентности: индекс НОМА
Исследование, направленное на определение резистентности к инсулину путем оценки уровней глюкозы и инсулина натощак и расчета индекса исулинорезистентности.
Какой биоматериал можно использовать для исследования?
Венозную кровь.
Как правильно подготовиться к исследованию?
- Не принимать пищу в течение 8-12 часов перед исследованием.
- Кровь рекомендуется сдавать в утренние часы строго натощак.
- Необходимо проинформировать о принимаемых лекарственных препаратах.
- Исключить физическое и эмоциональное перенапряжение за 30 минут до исследования.
- Не курить в течение 30 минут до сдачи крови.
Общая информация об исследовании
Инсулинорезистентность – это снижение чувствительности инсулинозависимых клеток к действию инсулина с последующим нарушением метаболизма глюкозы и поступления ее в клетки.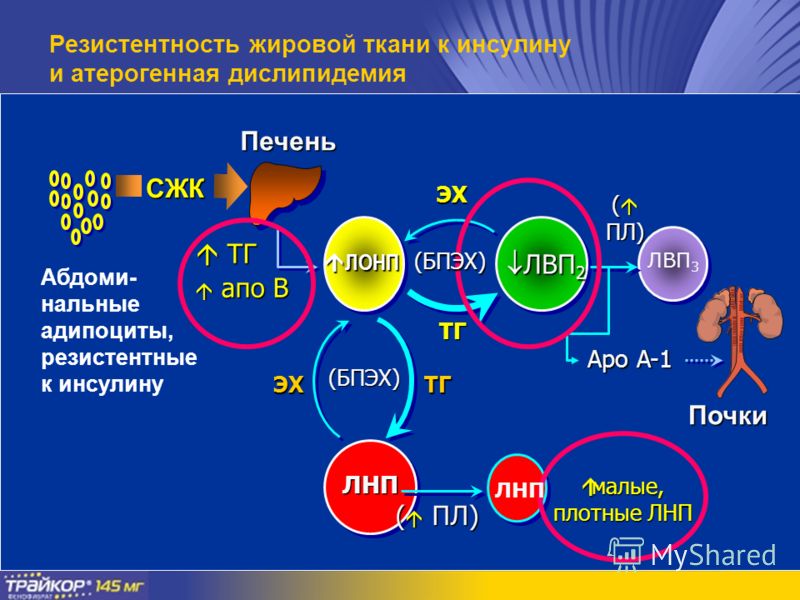 Развитие резистентности к инсулину обусловлено сочетанием метаболических, гемодинамических нарушений на фоне воспалительных процессов и генетической предрасположенности к заболеваниям. При этом повышается риск возникновения сахарного диабета, сердечно-сосудистых заболеваний, нарушения обмена веществ, метаболического синдрома.
Развитие резистентности к инсулину обусловлено сочетанием метаболических, гемодинамических нарушений на фоне воспалительных процессов и генетической предрасположенности к заболеваниям. При этом повышается риск возникновения сахарного диабета, сердечно-сосудистых заболеваний, нарушения обмена веществ, метаболического синдрома.
Инсулин является пептидным гормоном, который синтезируется из проинсулина бета-клетками островков Лангерганса поджелудочной железы. Инсулин участвует в транспорте глюкозы из крови в клетки тканей, в частности мышечной и жировой тканей. Гормон также активирует гликолиз и синтез гликогена, жирных кислот в клетках печени. При развитии резистентности клеток и тканей к инсулину увеличивается его концентрация в крови, что ведет к нарастанию концентрации глюкозы. Вследствие этого возможно развитие сахарного диабета 2-го типа, атеросклероза, в том числе коронарных сосудов, артериальной гипертензии, ишемической болезни сердца, ишемического инсульта.
Для оценки инсулинорезистентности может быть использован индекс HOMA-IR (Homeostasis Model Assessment of Insulin Resistance).
HOMA-IR = инсулин натощак x глюкоза натощак/22,5.
Повышение значений HOMA-IR отмечается при повышении уровня глюкозы или инсулина натощак. Это соответствует повышению резистентности клеток и тканей к инсулину и повышенному риску развития сахарного диабета 2-го типа и сердечно-сосудистых заболеваний. Пороговое значение резистентности к инсулину, рассчитанной с помощью индекса HOMA-IR, определяется как 70-75 перцентили его кумулятивного популяционного распределения.
Индекса HOMA-IR является информативным показателем развития нарушений толерантности к глюкозе и сахарного диабета у пациентов с уровнем глюкозы ниже 7 ммоль/л. Также расчет данного показателя может быть использован при подозрении на развитие резистентности к инсулину при синдроме поликистозных яичников у женщин, гестационном сахарном диабете, хронической почечной недостаточности, хронических гепатитах В и С, стеатозе печени неалкогольной этиологии, ряде инфекционных, онкологических, аутоиммунных заболеваний и терапии некоторых лекарственных препаратов (глюкокортикоиды, оральные контрацептивы и другие).
Для чего используется исследование?
- Для оценки развития резистентности к инсулину;
- Для оценки риска развития сахарного диабета, атеросклероза, сердечно-сосудистых заболеваний;
- Для комплексной оценки возможного развития резистентности к инсулину при метаболическом синдроме, поликистозе яичников, хронической почечной недостаточности, хронических гепатитах В и С, стеатозе печени.
Что означают результаты?
Референсные значения
Индекс инсулинорезистентности (HOMA IR):
Для лиц от 20 до 60 лет: 0 — 2,7.
Причины повышения:
Повышение резистентности к инсулину;
Развитие инсулинорезистентности при следующих заболеваниях и состояниях:
- Сердечно-сосудистые заболевания;
- Сахарный диабет 2-го типа;
- Метаболический синдром;
- Ожирение;
- Синдром поликистозных яичников;
- Хронический вирусный гепатит;
- Хроническая почечная недостаточность;
- Стеатоз печени;
- Гестационный сахарный диабет;
- Патология гипофиза, надпочечников;
- Инфекционные, онкологические заболевания.
Причины понижения:
Нормальные значения индекса IR-HOMA – отсутствие развития резистентности к инсулину.
Вопрос: Владимир | 19 Марта, 2021
Добрый день!!! Подскажите пожалуйста, у меня доля щетовидной железы только с одной стороны, с другой ее нет совсем, сказали, что я так родился. Могу ли я получить официальный мед.отвод от прививок, в частности от короновируса.
Здравствуйте. Ваша особенность развития не является противопоказанием к прививке
Вопрос: Дарья | 18 Марта, 2021
Можно ли записаться на приём к врачу-сексологу вдвоём? Муж и жена
Здравствуйте. Да, конечно. мы приветствуем подобные приемы
Да, конечно. мы приветствуем подобные приемы
Инсулиновая резистентность – в чем опасность и как бороться?
Что такое инсулиновая резистентность?
Прежде чем перейти к понятию инсулиновой резистентности разберемся, что же такое инсулин и в чем состоит его работа. Инсулин является гормоном, производимым поджелудочной железой. Основная его задача состоит в контроле уровня сахара в крови.
Когда мы потребляем углеводы, в организме они превращаются в глюкозу и, всасываясь в кишечнике, попадают в кровоток. Как следствие уровень сахара увеличивается, и как раз здесь и вступает в игру инсулин. В ответ на выброс глюкозы поджелудочная железа производит большое количество инсулина. Данный гормон, оказываясь в кровотоке, захватывает молекулы глюкозы и переносит их в клетки и печень, где они хранятся в виде гликогена и используются по мере необходимости в качестве источника энергии. Кровь тем временем освобождается от излишнего количества глюкозы, за счет чего и поддерживается оптимальный уровень сахара в крови.
Несомненно, данная функция является особенно ценной для нашего тела и тем более для организма любого спортсмена, поскольку без инсулина глюкоза не попадала бы в мышцы, которые растрачивают большое количество энергии и нуждаются в постоянной подпитке. Однако случается иногда так, что мышечные клетки перестают реагировать на инсулин, т.е. не пускают его внутрь, а вместе с ним и глюкозу. Такое состояние и называется инсулиновой резистентностью.
Причины формирования инсулиновой резистентности
Накопительная способность нашего организма ограничена. Печень взрослого человека в состоянии принять около 70 г гликогена, а мышцы – до 220 г (у женщин на 20 процентов меньше). Именно поэтому, когда все «накопители» заняты, а кровь при этом становится все «слаще», формируется инсулиновая резистентность.
Простое сравнение поможет нам разобраться с механизмом ее формирования. Возьмем, к примеру, воздушный шар, наполняемый потоком воздуха. Чем больше воздуха в нем становится, тем сильнее надо дуть, чтобы протолкнуть в него еще больше воздушных масс, т.е. надувать шар становится все тяжелее и тяжелее.
Также происходит и с клетками мышц и печени. Попадающую в клетки (=шар) глюкозу, можно сравнить с воздухом. Входное отверстие воздушного шара принимаем за инсулин, переносящий глюкозу из крови в клетку. Если в клетке накапливается максимально допустимое количество глюкозы, инсулиновые рецепторы перестают реагировать на данный гормон и не пускают его в клетку. Наше тело реагирует на это повышением уровня производимого инсулина (=сильнее дуть), чтобы обеспечивать утилизацию оставшегося в крови сахара.
Здесь и срабатывает другая «аварийная» функция инсулина, которая заключается в том, чтобы откладывать неиспользованный сахар в жировых клетках, которые особо чувствительны к инсулину. В результате мы имеем лишний вес.
Именно поэтому кроме наследственных факторов, наиболее вероятными причинами формирования устойчивости клеток к инсулину называют потребление излишнего количества простых углеводов, малоподвижный образ жизни, а также лишний вес.
Последствия инсулиновой резистентности
Данное состояние опасно еще и тем, что является предвестником диабета второго типа. Человек, страдающий инсулиновой резистентностью, ходит по замкнутому кругу. В организм продолжают поступать углеводы, в крови накапливается глюкоза, которая не находит доступа в клетку. Инсулин берет ее и всю переносит в жировые клетки. В крови опять не остается сахара, появляется зверское чувство голода, мы снова едим, снова глюкоза проникает в кровь и, не найдя пристанище в клетках, вынужденно переносится инсулином в жировые депо. Так мы набираем лишний вес. Как же бороться с таким состоянием?
Как бороться с инсулиновой резистентностью? Как может помочь силовая тренировка?
Основные способы борьбы с инсулиновой резистентностью читаются по причинам ее формирования. Во-первых, следует научиться питаться правильно и обращать внимание на количество потребляемых простых углеводов, во-вторых, больше двигаться, и наконец, стараться не набирать лишний вес или, если он уже есть, задаться целью быстрее от него избавиться.
Во-первых, следует научиться питаться правильно и обращать внимание на количество потребляемых простых углеводов, во-вторых, больше двигаться, и наконец, стараться не набирать лишний вес или, если он уже есть, задаться целью быстрее от него избавиться.
Активно двигаясь, вовремя опустошать гликогеновые запасы и освобождать место для глюкозы. Так предупреждается вероятность формирования новых жировых отложений и поддерживается разрушение уже существующих.
При этом наиболее эффективным способом растрачивания запасов гликогена является силовая тренировка, поскольку в мышцах содержится основная часть гликогена. Согласно мнению отдельных специалистов ставку следует делать на высокоинтенсивную силовую тренировку. Важно, чтобы тренировочная сессия не была слишком продолжительной, поскольку после растрачивания гликогена организм принимается за белок и начинает сжигать его в качестве источника энергии, что для спортсмена является неприемлемым.
Какой способ питания поддерживает борьбу с инсулиновой резистентностью?
Белки в рамках инсулиновой резистентности
Хотя белки в процессе обмена веществ и преобразуются частично в глюкозу, данный процесс длится дольше, чем расщепление простых углеводов, поэтому повышение уровня сахара в крови, провоцируемое белком, нельзя назвать существенным.
Не стоит бояться включать в свой рацион белок еще и потому, что, увеличивая его долю, мы снижаем количество триглицеридов в крови, которые согласно ряду исследований способствуют развитию инсулиновой резистентности.
Углеводы в рамках инсулиновой резистентности
В отношении данной категории макроэлементов следует сказать, что в зависимости от строения и скорости усвоения различают простые и сложные углеводы. При этом в случае с ними решающее значение имеет не только количество, но и время их потребления. После тренировки, к примеру, когда запасы гликогена интенсивно сокращаются, появляется необходимость их быстрого восполнения как раз-таки за счет простых углеводов, которые обеспечивают быстрое увеличение уровня сахара в крови. А в часы, когда такой необходимости нет, лучше отдавать предпочтение медленным углеводам, которые насыщают кровь сахарам постепенно и не провоцируют выброс большого количества инсулина.
А в часы, когда такой необходимости нет, лучше отдавать предпочтение медленным углеводам, которые насыщают кровь сахарам постепенно и не провоцируют выброс большого количества инсулина.
Жиры в рамках инсулиновой резистентности
Холестерин
Важно знать, что существует «плохой» и «хороший» холестерин, или липопротеины низкой плотности (ЛПНП) и липопротеины высокой плотности (ЛПВП). Исследования показывают, что высокий уровень ЛПНП не только увеличивают риск развития сердечно-сосудистых заболеваний, но и провоцируют формирование инсулиновой резистентности. При этом не холестерин как таковой является плохим, а соотношение ЛПВП и ЛПНП в крови.
Триглицериды
Теоретически высокий уровень триглицеридов может указывать на инсулиновую резистентность, поскольку не только глюкоза, но и триглицериды проникают за счет инсулина во все клетки.
Средства, способствующие повышению чувствительности клеток к инсулину
Альфа-липоевая кислота
Как показали многочисленные эксперименты, альфа-липоевая кислота даже в небольших порциях значительно улучшает чувствительность клеток к инсулину.
Пиколинат хрома
Согласно мнению ученых данный микроэлемент играет важную роль в усвоении глюкозы. В ходе исследований, проведенных на людях, страдающих сахарным диабетом, было установлено устойчивое снижение уровня сахара в крови после приема добавок на основе хрома.
Инсулиновая резистентность является довольно неприятным состоянием, которое не только мешает добиваться желаемых результатов и покорять новые спортивные вершины, но и ставит под угрозу здоровье, поскольку при игнорировании может привести к развитию сахарного диабета. Именно поэтому целесообразно контролировать свой рацион, стараться питаться правильно, больше двигаться, начинать бороться с лишним весом, если он у вас есть, и не допускать его появление.
Протеин
Купить
Аминокислоты
Купить
Спортивные батончики
Купить
Спортивные батончики
Купить
FIT KIT
Купить
BombBar
Купить
Chikalab
Купить
Maxler
Купить
Natrol
NOW
Купить
NOW
Купить
NOW
Купить
глюкоза (натощак), инсулин (натощак), расчет индекса HOMA-IR
Метод определения
Расчетный (в профиль входит исследование глюкозы и инсулина натощак)
Исследуемый материал
Сыворотка крови
Доступен выезд на дом
Онлайн-регистрация
Синонимы: Индекс инсулинорезистентости; резистентность к инсулину.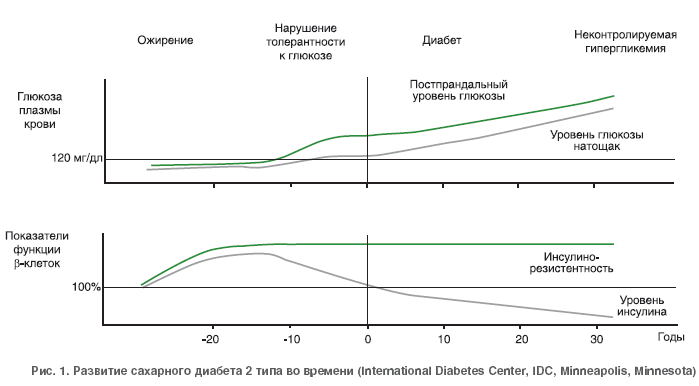
Homeostasis Model Assessment of Insulin Resistance; HOMA-IR; insulin resistance.
Краткое описание исследования «Оценка инсулинорезистентности: глюкоза (натощак), инсулин (натощак), расчет индекса HOMA-IR»
Наиболее распространенный метод оценки резистентности к инсулину, связанный с определением базального (натощак) соотношения уровня глюкозы и инсулина.
Исследование проводится строго натощак, после 8-12-часового периода ночного голодания. В профиль входят показатели:
- глюкоза
- инсулин
- расчетный индекс инсулинорезистентности HOMA- IR.
Резистентность к инсулину ассоциирована с повышенным риском развития диабета и сердечно-сосудистых заболеваний и, очевидно, является компонентом патофизиологических механизмов, лежащих в основе связи ожирения с этими видами заболеваний (в том числе, в метаболическом синдроме). Наиболее простым методом оценки резистентности к инсулину является индекс инсулинорезистентности HOMA-IR – показатель, происходящий из работы Matthews D.R. с соавт, 1985, связанной с разработкой математической гомеостатической модели для оценки резистентности к инсулину (HOMA-IR – Homeostasis Model Assessment of Insulin Resistance). Как было продемонстрировано, соотношение базального (натощак) уровня инсулина и глюкозы, являясь отражением их взаимодействия в петле обратной связи, в значительной степени коррелирует с оценкой резистентности к инсулину в классическом прямом методе оценки эффектов инсулина на метаболизм глюкозы – гиперинсулинемическим эугликемическим клэмп-методе.
Индекс HOMA-IR рассчитывают по формуле: HOMA-IR = глюкоза натощак (ммоль/л) х инсулин натощак (мкЕд/мл) /22,5.
При повышении уровня глюкозы или инсулина натощак индекс HOMA-IR, соответственно, растет. Например, если натощак глюкоза составляет 4,5 ммоль/л, а инсулин – 5,0 мкЕд/мл, HOMA-IR =1,0; если натощак глюкоза составляет 6,0 ммоль/л, а инсулин – 15 мкЕд/мл, HOMA-IR = 4,0.
Пороговое значение резистентности к инсулину, выраженной в HOMA-IR, обычно определяют как 75 перцентиль его кумулятивного популяционного распределения. Порог HOMA-IR зависим от метода определения инсулина, его сложно стандартизовать. Выбор порогового значения, кроме того, может зависеть от целей исследования и выбранной референсной группы.
С какой целью проводят исследование «Оценка инсулинорезистентности: глюкоза (натощак), инсулин (натощак), расчет индекса HOMA-IR»
Наиболее распространенный метод оценки резистентности к инсулину, связанный с определением базального (натощак) соотношения уровня глюкозы и инсулина.
Специфика теста «Оценка инсулинорезистентности: глюкоза (натощак), инсулин (натощак), расчет индекса HOMA-IR»
Индекс HOMA-IR не входит в основные диагностические критерии метаболического синдрома, но его используют в качестве дополнительных лабораторных исследований этого профиля. В оценке риска развития сахарного диабета в группе людей с уровнем глюкозы ниже 7 ммоль/л HOMA-IR более информативен, чем сами по себе глюкоза или инсулин натощак. Использование в клинической практике в диагностических целях математических моделей оценки инсулинорезистентности, основанных на определении уровня инсулина и глюкозы плазмы натощак имеет ряд ограничений и не всегда допустимо для решения вопроса о назначении сахароснижающей терапии, но может быть применено для динамического наблюдения. Нарушенную резистентность к инсулину с повышенной частотой отмечают при хроническом гепатите С (генотип 1). Повышение HOMA-IR среди таких пациентов ассоциировано с худшим ответом на терапию, чем у пациентов с нормальной инсулинорезистентностью, в связи с чем коррекция инсулинорезистентности рассматривается как одна из новых целей в терапии гепатита С. Повышение инсулинорезистентности (HOMA-IR) наблюдают при неалкогольном стеатозе печени.
Литература
Основная литература
- Долгов В.В.
 с соавт. Лабораторная диагностика нарушений обмена углеводов. Метаболический синдром, сахарный диабет. М. 2006.
с соавт. Лабораторная диагностика нарушений обмена углеводов. Метаболический синдром, сахарный диабет. М. 2006. - Майоров Александр Юрьевич Состояние инсулинорезистентности в эволюции сахарного диабета 2 типа. Автореф. дисс. д . м. н, М, 2009
- Хафисова О.О., Поликарпова Т.С., Мазурчик Н.В., Огурцов П.П. Влияние метформина на формирование устойчивого вирусологического ответа при проведении комбинированной противовирусной терапии хронического гепатита с Пег-ИФНa2b и рибавирином у пациентов с исходной инсулинорезистентностью. Вестник РУДН. Сер. Медицина 2011, №2.
- Matthews DR et al. Homeostasis model assessment: insulin resistance and beta-cell function from fasting plasma glucose and insulin concentrations in man. Diabetologia, 1985, 28 (7), 412-419.
- Romero-Gomez M. et al. Insulin resistance impairs sustained response rate to peginterferon plus ribavirin in chronic hepatitis C patients. Gastroenterology, 2006, 128 (3), 636-641.
Дерматологические проявления инсулинорезистентности
Сниженный биологической ответ ткани на воздействие нормальной концентрации инсулина называется инсулинорезистентностью (ИР). Организм вырабатывает инсулин (как правило, в более высоких концентрациях, чем у здоровых людей), но не использует его эффективно. Это один из ключевых патофизиологических факторов развития диабета 2 типа.
Резистентность к инсулину может проявляться в широком спектре дерматологических проявлений.
К ним относятся: черный акантоз, гирсутизм (яичниковая гиперандрогения), фиброэпителиальные полипы и андрогенетическая алопеция. Кожные проявления инсулинорезистентности в режиме реального времени помогают врачу определить дальнейшую тактику терапии, избежать диабета, повысить эффективность лечения метаболического синдрома, воздействовать на патогенез, а не бороться с симптомами.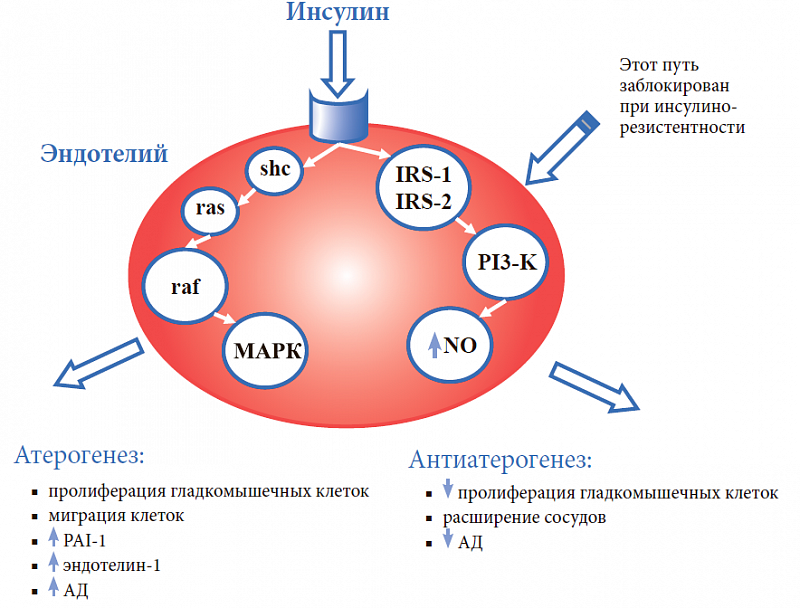 91% пациентов с диабетом 2 типа имеют по крайней мере один дерматологический симптом. 70-80% пациентов с ожирением будет имеют резистентность к инсулину.
91% пациентов с диабетом 2 типа имеют по крайней мере один дерматологический симптом. 70-80% пациентов с ожирением будет имеют резистентность к инсулину.
Инсулинорезистентность развивается за несколько лет до клинического диагноза сахарного диабета. Биологическое обоснование ассоциации ИР с кожными проявлениями опирается на тот факт, что гиперинсулинемия активирует рецепторы к инсулиноподобному фактору роста-1 (ИФР-1), расположенных в фибробластах и кератиноцитах. Повышенный уровень инсулина и ИФР-1 увеличивают выработку андрогенов в яичниках через повышение местной активности 17-гидроксилазы и ингибирования печеночного синтеза секс-гормон-связывающего глобулина (shbg), что повышает доступность свободного тестостерона.
Андрогенетическая алопеция. Одним из распространенных факторов андрогенетической алопеции (АГА) является метаболический синдром (включающий инсулинорезистентность). Тестостерон метаболизируется во многих тканях кожи. Он проникает через клеточную мембрану и необратимо преобразовывается с помощью 5-Альфа-редуктазы (преимущественно II типа) в цитоплазме в наиболее мощной форму: дигидротестостерон (ДГТ). ДГТ является основным андрогеном, участвующим в патогенезе АГА. ДГТ связывается с рецепторами андрогенов и транслоцируется в ядро, где стимулирует транскрипцию гена. Эта активация является ключом к постепенной трансформации терминальных фолликулов в небольшие пушковые волосики, с укороченного анагена.
Потеря волос по женскому типу.
Другие кожные проявления. Фиброэпителиальная полипы. ИФР-1 связывается с рецепторами в кератиноцитах, вызывая эпидермальную гиперплазию. Клинически это маленькие, мягкие, слегка гиперпигментированные опухоли различного размера, имеющие ножку. Часто множественные, но могут проявиться как единичное поражение. Шея, подмышечные впадины и пах являются наиболее распространенными областями поражения, однако, поражаться могут веки и в подгрудные складки.
Гистологическая картина, демонстрирующая папилломатоз.
Клиническая картина.
Черный акантоз. Чаще всего является признаком инсулинорезистентности, однако существуют и другие причины развития. Доброкачественный вариант врожденный или развивается в раннем детстве. Не связан с метаболическими изменениями. Злокачественная форма ассоциируется с аденокарциномой желудочно-кишечного тракта. Ассоциированный с приемом лекарственных средств, таких как никотиновая кислота, оральные контрацептивы, кортикостероиды, и метилтестостерон. Как правило, проходит самопроизвольно в течение 4-11 месяцев после прекращения приема препарата. Ожирение-связанный является наиболее частым вариантом и развивается как проявление резистентности к инсулину. Патогенез аналогичен папилломатозу (результат стимуляции ИФР-1 кератиноцитов и фибробластов в дерме). Классический топография включает в себя шею, подмышечные впадины и локти Возможно проявление в периорбитальной и околопупочной областях, внутренней поверхности бедер, подгрудной складки, коленях.
Гирсутизм, акне. Термин «диабет бородатых женщин» был использован впервые Арчард и Тьер в 1920-е годы, когда впервые выявлена взаимосвязь нарушения углеводного обмена и гиперандрогении. Синдром поликистозных яичников (СПКЯ) является общепризнанным метаболическим изменением, связанным с повышенным риском развития СД-2 и бесплодия. Независимо от ожирения, большой процент женщины с СПКЯ имеют резистентность к инсулину. Распространенность ожирения среди них колеблется от 25% до 70% (обычно центральный тип) и способствует инсулинорезистентности. В пробирке исследования показали, что инсулин усиливает действие лютоинезирующего гормона на яичниковую продукции андрогенов . Гиперандрогения является одним из ключевых диагностических признаков СПКЯ и проявляется клинически как гирсутизм, акне и АГА.
Диагностика. Тест толерантности к глюкозе считается золотым стандартом для диагностики инсулинорезистентности. Он выявляет повышение сахара натощак а так же после еды.
Он выявляет повышение сахара натощак а так же после еды.
Примечание: Однако ИР может развиться задолго до повышения сахара в крови. Для ее выявления на ранних стадиях возможно проведение теста толерантности к глюкозе с определением не только сахара, но и С-пептида, инсулина. Повышение С-пептида и инсулина говорят о их повышенной продукции для преодоления тканевого сопротивления.
Лечение. Методы преодоления инсулинорезистентности включают в себя модификацию образа жизни, питания и медикаментозную терапию. Изменение образа жизни должно включать физические упражнения и потерю веса. Инсулин-сенсибилизирующие средства, такие как метформин.
Примечание: При выставленном диагнозе «сахарный диабет 2 типа», рекомендуемая доза метформина 2000-3000 мг в сутки. Старт терапии с 500мг в сутки, с дальнейшим увеличением дозы по 500мг через 1-2 недели. При выявлении инсулинорезистентности без повышения гликемии рекомендуемая доза 1000мг с контролем инсулина и С-пептида. При отсутствии нормализации этих показателей возможно повышение дозы.
Вернуться назад
Оценка инсулинорезистентности: глюкоза (натощак), инсулин (натощак), расчет индекса HOMA-IR
Исследуемый материал
Сыворотка крови
Метод определения
расчетный (в профиль входит исследование глюкозы и инсулина натощак.
Наиболее распространенный метод оценки резистентности к инсулину, связанный с определением базального (натощак) соотношения уровня глюкозы и инсулина.
Исследование проводится строго натощак, после 8-12-часового периода ночного голодания. В профиль входят показатели:
- глюкоза
- инсулин
- расчетный индекс инсулинорезистентности HOMA- IR.
Резистентность к инсулину ассоциирована с повышенным риском развития диабета и сердечно-сосудистых заболеваний и, очевидно, является компонентом патофизиологических механизмов, лежащих в основе связи ожирения с этими видами заболеваний (в том числе, в метаболическом синдроме). Наиболее простым методом оценки резистентности к инсулину является индекс инсулинорезистентности HOMA-IR — показатель, происходящий из работы Matthews D.R. с соавт, 1985, связанной с разработкой математической гомеостатической модели для оценки резистентности к инсулину (HOMA-IR — Homeostasis Model Assessment of Insulin Resistance). Как было продемонстрировано, соотношение базального (натощак) уровня инсулина и глюкозы, являясь отражением их взаимодействия в петле обратной связи, в значительной степени коррелирует с оценкой резистентности к инсулину в классическом прямом методе оценки эффектов инсулина на метаболизм глюкозы — гиперинсулинемическим эугликемическим клэмп-методе.
Наиболее простым методом оценки резистентности к инсулину является индекс инсулинорезистентности HOMA-IR — показатель, происходящий из работы Matthews D.R. с соавт, 1985, связанной с разработкой математической гомеостатической модели для оценки резистентности к инсулину (HOMA-IR — Homeostasis Model Assessment of Insulin Resistance). Как было продемонстрировано, соотношение базального (натощак) уровня инсулина и глюкозы, являясь отражением их взаимодействия в петле обратной связи, в значительной степени коррелирует с оценкой резистентности к инсулину в классическом прямом методе оценки эффектов инсулина на метаболизм глюкозы — гиперинсулинемическим эугликемическим клэмп-методе.
Индекс HOMA-IR рассчитывают по формуле : HOMA-IR = глюкоза натощак (ммоль/л) х инсулин натощак (мкЕд/мл) /22,5.
При повышении уровня глюкозы или инсулина натощак индекс HOMA-IR, соответственно, растет. Например, если натощак глюкоза составляет 4,5 ммоль/л, а инсулин – 5,0 мкЕд/мл, HOMA-IR =1,0; если натощак глюкоза составляет 6,0 ммоль, а инсулин — 15 мкЕд/мл, HOMA-IR = 4,0.
Пороговое значение резистентности к инсулину, выраженной в HOMA-IR, обычно определяют как 75 перцентиль его кумулятивного популяционного распределения. Порог HOMA-IR зависим от метода определения инсулина, его сложно стандартизовать. Выбор порогового значения, кроме того, может зависеть от целей исследования и выбранной референсной группы.
Индекс HOMA-IR не входит в основные диагностические критерии метаболического синдрома, но его используют в качестве дополнительных лабораторных исследований этого профиля. В оценке риска развития сахарного диабета в группе людей с уровнем глюкозы ниже 7 ммоль/л HOMA-IR более информативен, чем сами по себе глюкоза или инсулин натощак. Использование в клинической практике в диагностических целях математических моделей оценки инсулинорезистентности, основанных на определении уровня инсулина и глюкозы плазмы натощак имеет ряд ограничений и не всегда допустимо для решения вопроса о назначении сахароснижающей терапии, но может быть применено для динамического наблюдения.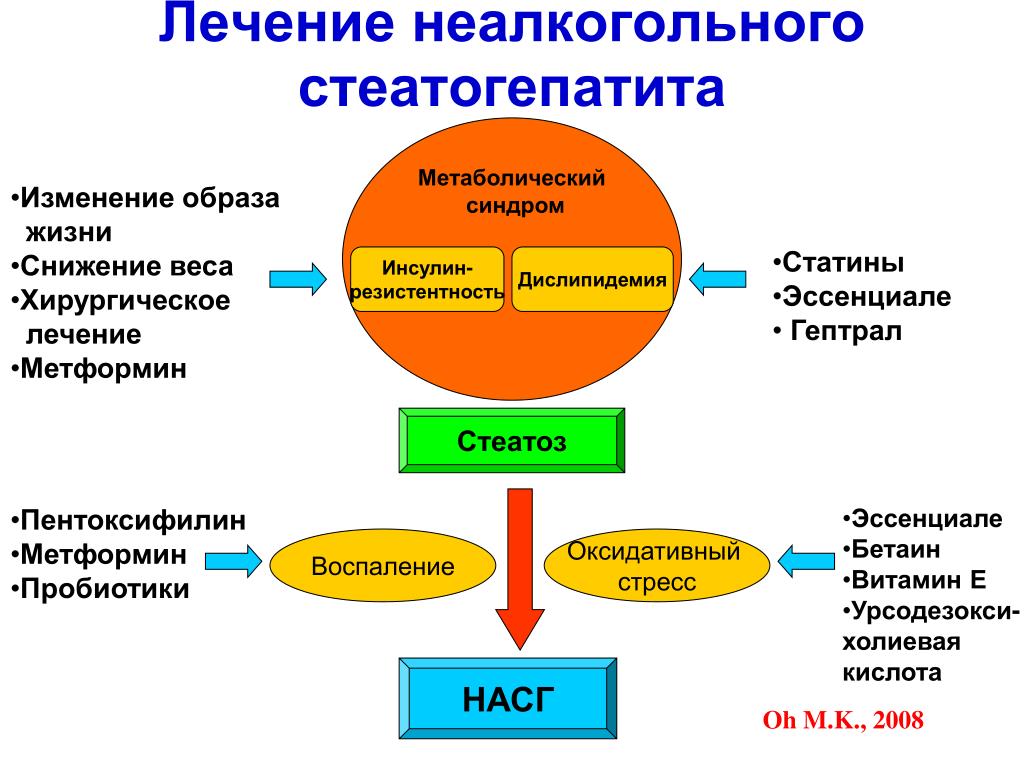 Нарушенную резистентность к инсулину с повышенной частотой отмечают при хроническом гепатите С (генотип 1). Повышение HOMA-IR среди таких пациентов ассоциировано с худшим ответом на терапию, чем у пациентов с нормальной инсулинорезистентностью, в связи с чем коррекция инсулинорезистентности рассматривается как одна из новых целей в терапии гепатита С. Повышение инсулинорезистентности (HOMA-IR) наблюдают при неалкогольном стеатозе печени.
Нарушенную резистентность к инсулину с повышенной частотой отмечают при хроническом гепатите С (генотип 1). Повышение HOMA-IR среди таких пациентов ассоциировано с худшим ответом на терапию, чем у пациентов с нормальной инсулинорезистентностью, в связи с чем коррекция инсулинорезистентности рассматривается как одна из новых целей в терапии гепатита С. Повышение инсулинорезистентности (HOMA-IR) наблюдают при неалкогольном стеатозе печени.
Литература
1. Matthews DR et al. Homeostasis model assessment: insulin resistance and beta-cell function from fasting plasma glucose and insulin concentrations in man. Diabetologia, 1985, 28 (7), 412-419.
2. Долгов В.В. с соавт. Лабораторная диагностика нарушений обмена углеводов. Метаболический синдром, сахарный диабет. М. 2006.
3. Romero-Gomez M. et al. Insulin resistance impairs sustained response rate to peginterferon plus ribavirin in chronic hepatitis C patients. Gastroenterology, 2006, 128 (3), 636-641.
4. Майоров Александр Юрьевич Состояние инсулинорезистентности в эволюции сахарного диабета 2 типа . Автореф. дисс. д . м. н, М, 2009
5. О.О. Хафисова, Т.С. Поликарпова, Н.В. Мазурчик, П.П. Огурцов Влияние метформина на формирование устойчивого вирусологического ответа при проведении комбинированной противовирусной терапии хронического гепатита с Пег-ИФНa2b и рибавирином у пациентов с исходной инсулинорезистентностью. Вестник РУДН. Сер. Медицина 2011, №2.
Как использовать диету для предотвращения диабета
Когда дело доходит до предотвращения диабета, ваша диета может иметь большое значение. А если оно у вас уже есть, изменение диеты может помочь вам лучше с этим справиться.
Правильное сочетание продуктов позволяет контролировать уровень инсулина и сахара в крови. Когда у вас инсулинорезистентность, этот баланс нарушается. Вашему организму труднее сжигать пищу для получения энергии. А когда в вашем кровотоке накапливается слишком много сахара, вы можете оказаться на пути к предиабету 2 типа или диабету.
Вашему организму труднее сжигать пищу для получения энергии. А когда в вашем кровотоке накапливается слишком много сахара, вы можете оказаться на пути к предиабету 2 типа или диабету.
И это может привести вас к диете с устойчивостью к инсулину.
Общие цели
Вам не нужны специальные продукты для диеты с инсулинорезистентностью. Короче говоря, вы будете есть меньше вредных для здоровья жиров, сахара, мяса и обработанных крахмалов, а также больше овощей, фруктов, цельнозерновых продуктов, рыбы и нежирной птицы. Но изменить привычки бывает сложно. Так что запомните несколько простых советов, прежде чем начать.
Примите здоровые привычки. Интенсивная диета тебе не поможет. Речь идет об изменении вашего подхода к еде.Двигайтесь медленно и вырабатывайте новые привычки, которые могут стать постоянными. Может быть, вы сможете пить меньше сладких газированных напитков. Или вообще бросить.
Продолжение
Сделайте так, чтобы это работало на вас. Вы можете наслаждаться едой, отличной от той, которую любят есть другие. Диета должна соответствовать вашим вкусовым рецепторам и образу жизни, чтобы вы ее придерживались. Большинству людей требуется постоянная поддержка, поэтому хороший диетолог может стать их союзником.
Не пропускайте приемы пищи. Вы можете подумать, что пропуск еды означает меньшее количество калорий и большую потерю веса.Это просто заставляет ваш уровень инсулина и сахара в крови колебаться вверх и вниз. А это может привести к увеличению количества жира на животе, что повышает сопротивляемость организма инсулину.
Сосредоточьтесь на калориях и качестве. Споры о лучшем сочетании углеводов, белков и жиров не имеют четких ответов. Лучше всего следить за своим общим количеством калорий и действительно рассчитывать их. Так что откажитесь от белого риса и выберите вместо него цельнозерновые.
Перемешайте. Не существует волшебной еды, которая все исправит, поэтому варьируйте то, что вы едите. Если у вас есть выбор, выбирайте пищу с большим количеством витаминов, минералов и клетчатки.
Если у вас есть выбор, выбирайте пищу с большим количеством витаминов, минералов и клетчатки.
Что есть
Когда вы готовите блюда и закуски, вот к чему стремиться.
Тонны овощей. Здесь сложно ошибиться. Возьмите темно-зеленые листовые овощи, например шпинат. В них мало углеводов и калорий, и они богаты питательными веществами, поэтому вы можете есть столько, сколько хотите.
Лучше всего свежие овощи. Если вы идете замороженными или консервированными, убедитесь, что в них нет добавок жира, соли или сахара.
Остерегайтесь крахмалистых овощей, таких как картофель, горох и кукуруза. В них больше углеводов, поэтому относитесь к ним как к злакам и не переусердствуйте.
Много фруктов. Наполненные витаминами, минералами и клетчаткой, они — еще один отличный выбор. Обменивайте фрукт на сладкое, чтобы утолить свою тягу. Добавьте ягоды в простой обезжиренный йогурт, чтобы сделать из него десерт.
Опять же, свежее лучше. Избегайте консервированных фруктов с добавлением сиропа. И помните, что фрукты считаются углеводами.
Высоковолокно. Когда вы съедаете более 50 граммов клетчатки в день, это помогает сбалансировать уровень сахара в крови. Миндаль, черная фасоль, брокколи, чечевица и овсянка богаты клетчаткой.
Продолжение
Ограниченное количество углеводов. Вы можете есть углеводы, но сокращайте их и выбирайте с умом. Употребляйте углеводы во фруктах, овощах, цельнозерновых, бобовых и нежирных молочных продуктах вместо полуфабрикатов, таких как белый хлеб и макароны.
Цельнозерновые продукты, которые не были превращены в муку, еще лучше.Поэтому на завтрак выбирайте овсяные хлопья вместо тостов.
Постный белок. Вы хотите получать достаточно белка, но не тогда, когда он богат жирами. Ограничьте употребление говядины, баранины и свинины и придерживайтесь:
- Курица или индейка без кожи
- Рыба, такая как тунец, сардины и лосось,
- Нежирный сыр и яичные белки
- Белки из растений, например фасоль, чечевица и ореховое масло
Полезные жиры.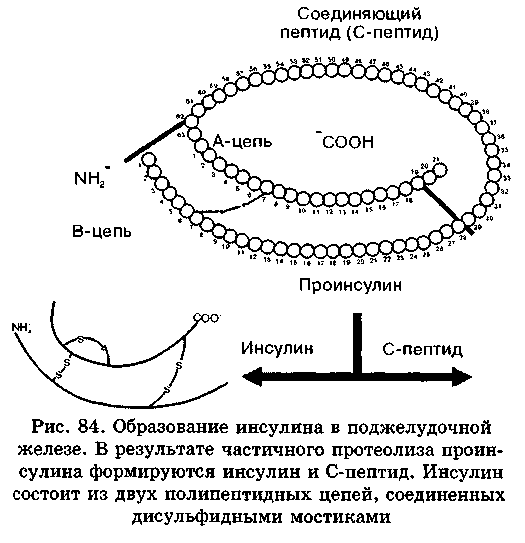 Замена насыщенных и трансжиров на здоровые может снизить инсулинорезистентность.Это означает меньше мяса, жирных молочных продуктов и масла и больше оливкового, подсолнечного и кунжутного масел.
Замена насыщенных и трансжиров на здоровые может снизить инсулинорезистентность.Это означает меньше мяса, жирных молочных продуктов и масла и больше оливкового, подсолнечного и кунжутного масел.
Нежирные молочные продукты. С нежирным молоком и простым обезжиренным йогуртом вы получаете кальций, белок и меньше калорий. Кроме того, несколько исследований показывают, что обезжиренные молочные продукты снижают инсулинорезистентность.
Если вы привыкли к полному весу, вы можете постепенно снижать его. Так что, возможно, попробуйте какое-то время 1% или 2% молоко, прежде чем переходить на обезжиренное.
Чего ограничивать или избегать
Постарайтесь держаться подальше:
Обработанные продукты, которые часто содержат сахар, жир и соль.Если он поставляется в банках, ящиках, обертках и другой упаковке, скорее всего, он переработан.
Насыщенные и транс-жиры, , которые могут повышать инсулинорезистентность. В основном они поступают из животных источников, таких как мясо и сыр, а также из продуктов, жареных на частично гидрогенизированном масле.
Сладкие напитки, газированные напитки, морсы, чай со льдом и витаминная вода, которые могут вызвать прибавку в весе.
Черный акантоз
Черный акантоз — заболевание кожи, которое приводит к появлению бархатистых пятен от светло-коричневого до черного на участках, включая шею, подмышки, пах и под грудью.
Что вызывает черный акантоз?
Acanthosis nigricans может поражать в остальном здоровых людей или может быть связан с определенными заболеваниями. Иногда черный акантоз бывает врожденным (чем-то, с чем человек рождается). Это также может произойти в результате ожирения или эндокринного (железистого) заболевания. Он часто встречается у тучных людей, страдающих диабетом или склонных к диабету, и наиболее распространен среди лиц африканского происхождения. Существует множество других возможных причин черного акантоза, в том числе:
- Болезнь Аддисона, состояние, вызванное дефицитом гормонов надпочечников
- Заболевания гипофиза в головном мозге
- Терапия гормоном роста
- Гипотиреоз (низкий уровень гормона щитовидной железы, вызванный снижением активности щитовидной железы)
- Оральные контрацептивы
Продолжение
У большинства людей с черным акантозом уровень инсулина выше, чем у людей с таким же весом, у которых нет acanthosis nigricans. Употребление слишком большого количества неправильной пищи, особенно крахмала и сахара, может повысить уровень инсулина.
Употребление слишком большого количества неправильной пищи, особенно крахмала и сахара, может повысить уровень инсулина.
В редких случаях у людей с определенными видами рака также может развиться черный акантоз.
Как диагностируется черный акантоз?
Состояние может быть диагностировано врачом на основе истории болезни и физического осмотра.
Как лечится черный акантоз?
Соблюдение специальной диеты может помочь снизить циркулирующий инсулин и может привести к некоторому улучшению состояния черного акантоза.
Другие методы лечения для улучшения внешнего вида кожи включают ретин-А, 20% мочевину, альфа-гидроксикислоты, местный витамин D и рецепты салициловой кислоты. Однако они минимально эффективны.
Черный акантоз, вызванный лекарством, может исчезнуть после прекращения приема лекарств.
Можно ли предотвратить черный акантоз?
Когда черный акантоз связан с ожирением, контроль веса является важной частью профилактики. Диета, которая способствует снижению уровня инсулина, также может помочь предотвратить черный акантоз.
Другие превентивные стратегии включают лечение медицинских проблем, связанных с черным акантозом (например, гипотиреоз), и отказ от лекарств, которые вызывают или ухудшают состояние (например, противозачаточные таблетки).
Родинки, веснушки и теги на коже: Типы, причины, методы лечения
Есть несколько очень распространенных и доброкачественных (не злокачественных) кожных поражений. Эти состояния включают родинки, веснушки, кожные пятна, доброкачественные лентиго и себорейный кератоз.
Родинки и ваша кожа
Родинки — это новообразования на коже, обычно коричневого или черного цвета.Родинки могут появляться где угодно на коже, поодиночке или группами.
Большинство родинок появляются в раннем детстве и в течение первых 25 лет жизни человека. К взрослому возрасту нормально иметь от 10 до 40 родинок.
С годами родинки обычно медленно меняются, становясь приподнятыми и / или меняя цвет. Иногда в родинке появляются волоски. Некоторые родинки могут вообще не измениться, а другие со временем могут постепенно исчезнуть.
Иногда в родинке появляются волоски. Некоторые родинки могут вообще не измениться, а другие со временем могут постепенно исчезнуть.
Причины появления родинок?
Родинки возникают, когда клетки кожи растут кластерами, а не распространяются по коже.Эти клетки называются меланоцитами, и они производят пигмент, придающий коже естественный цвет. Родинки могут потемнеть после пребывания на солнце, в подростковом возрасте и во время беременности.
Типы родинок
Врожденные невусы — это родинки, которые присутствуют при рождении. Врожденные невусы встречаются примерно у одного из 100 человек. Эти родинки с несколько большей вероятностью перерастут в меланому (рак), чем родинки, которые появляются после рождения. Родинка или веснушка должны быть проверены, если они имеют диаметр больше ластика карандаша или какие-либо характеристики ABCDE меланомы (см. Ниже).
Диспластические невусы — это родинки, которые обычно больше среднего (больше, чем ластик карандаша) и имеют неправильную форму. Они, как правило, имеют неравномерный цвет с темно-коричневыми центрами и более светлыми неровными краями. Эти невусы с большей вероятностью перерастут в меланому. Фактически, у людей с 10 или более диспластическими невусами вероятность развития меланомы, серьезной формы рака кожи, в 12 раз выше. Любые изменения в родинке должны быть проверены дерматологом на предмет рака кожи.
Как узнать, является ли родинка раком?
Подавляющее большинство родинок не опасны.Родинки, которые с большей вероятностью могут быть раком, — это те, которые выглядят иначе, чем другие существующие родинки, или те, которые впервые появляются после 25 лет. Если вы заметили изменения в цвете, росте, размере или форме родинки, вам следует обратиться к дерматологу (кожному врачу). ) оцените это. Вам также следует проверить родинки, если они кровоточат, сочатся, чешутся, становятся нежными или болезненными.
Продолжение
Осмотрите свою кожу в зеркало или попросите кого-нибудь помочь вам. Уделите особое внимание участкам кожи, которые часто подвергаются воздействию солнца, таким как руки, руки, грудь, шея, лицо, уши, ноги и спина.
Уделите особое внимание участкам кожи, которые часто подвергаются воздействию солнца, таким как руки, руки, грудь, шея, лицо, уши, ноги и спина.
Если родинка не меняется со временем, поводов для беспокойства мало. Если вы видите какие-либо признаки изменения в существующей родинке, если у вас появилась новая родинка или если вы хотите удалить родинку по косметическим причинам, поговорите со своим дерматологом.
Следующие ABCDE являются важными характеристиками, которые следует учитывать при обследовании родинок. Если у родинки проявляется какой-либо из перечисленных ниже признаков, немедленно обратитесь к дерматологу. Это могло быть злокачественное новообразование.
- Асимметрия. Одна половина родинки не соответствует другой половине.
- Граница. Граница или края родинки неровные, размытые или неровные.
- Цвет. Цвет родинки неодинаков и имеет оттенки коричневого, коричневого, черного, синего, белого или красного.
- Диаметр. Диаметр родинки больше, чем у ластика карандаша.
- Evolution. Родинка меняется по размеру, форме или цвету.
Меланома — это форма рака кожи. Чаще всего меланома у мужчин находится в груди и спине, а у женщин — в голени.Меланома — самый распространенный вид рака у молодых женщин.
Как лечат родинки?
Если дерматолог считает, что родинка нуждается в дальнейшем исследовании, он сделает биопсию, выбрив или вырезав все пятно, чтобы его можно было исследовать под микроскопом. Это простая процедура. (Если дерматолог считает, что родинка может быть злокачественной, разрезание родинки не приведет к распространению рака.)
Если будет установлено, что родинка злокачественная, дерматолог полностью вырежет родинку или шрам на месте биопсии. вырезание всей области и ободка из нормальной кожи вокруг нее и зашивание раны.
Кожаная бирка
Кожная бирка — это небольшой лоскут ткани, который свешивается с кожи соединительной ножкой. Теги кожи не опасны. Обычно они находятся на шее, груди, спине, подмышках, под грудью или в области паха. Кожные бирки чаще всего появляются у женщин, особенно при увеличении веса, и у пожилых людей.
Обычно они находятся на шее, груди, спине, подмышках, под грудью или в области паха. Кожные бирки чаще всего появляются у женщин, особенно при увеличении веса, и у пожилых людей.
Кожные теги обычно не вызывают боли. Однако они могут раздражаться, если что-нибудь, например, трется о них одеждой, украшениями или кожей.
Как обрабатываются теги кожи?
Ваш дерматолог может удалить кожную метку, отрезав ее скальпелем или ножницами, с помощью криохирургии (замораживание) или электрохирургии (выжигание с помощью электрического тока).
Лентиго и ваша кожа
Лентиго (множественное число: лентиго) — это пятно на коже, более темное (обычно коричневое), чем окружающая кожа. Лентигины чаще встречаются у белых, особенно у людей со светлой кожей.
Что вызывает лентигины?
Воздействие солнца, по-видимому, является основной причиной лентиго.Лентигины чаще всего появляются на тех частях тела, которые больше всего подвергаются воздействию солнца, включая лицо и руки. Некоторые лентиго могут быть вызваны генетикой (семейный анамнез) или медицинскими процедурами, такими как лучевая терапия.
Как лентигины лечат?
Есть несколько методов лечения лентиго:
- Криохирургия (замораживание)
- Лазерная хирургия
- Кремы для кожи, такие как ретиноиды и отбеливающие агенты
Можно ли предотвратить лентиго?
Лучший способ предотвратить лентиго — как можно дольше держаться подальше от солнца, особенно между 10 часами утра.м. и 14:00. На улице используйте солнцезащитный крем широкого спектра действия с SPF 30 или выше и носите защитную одежду, например рубашки с длинными рукавами, брюки и шляпу с широкими полями. Избегайте использования соляриев.
Веснушки и ваша кожа
Веснушки — это небольшие коричневые пятна, которые обычно встречаются на лице, шее, груди и руках. Веснушки чрезвычайно распространены и не представляют угрозы для здоровья. Их чаще можно увидеть летом, особенно среди людей со светлой кожей и людей со светлыми или рыжими волосами.
Причины появления веснушек?
Причины появления веснушек включают генетику и пребывание на солнце.
Нужно ли лечить веснушки?
Поскольку веснушки почти всегда безвредны, лечить их не нужно. Как и при многих кожных заболеваниях, лучше всего избегать солнца в максимально возможной степени или использовать солнцезащитный крем широкого спектра действия с SPF 30. Это особенно важно, потому что люди, у которых легко появляются веснушки (например, люди с более светлой кожей), чаще заболеть раком кожи.
Если вы чувствуете, что ваши веснушки являются проблемой или вам не нравится, как они выглядят, вы можете скрыть их с помощью макияжа или рассмотреть определенные виды лазерной обработки, обработки жидким азотом или химического пилинга.
Себорейный кератоз и ваша кожа
Себорейный кератоз — это коричневые или черные образования, обычно обнаруживаемые на груди и спине, а также на голове. Они происходят из клеток, называемых кератиноцитами. По мере развития себорейный кератоз приобретает бородавчатый вид.Обычно они не приводят к раку кожи.
Что вызывает себорейный кератоз?
Причина себорейного кератоза неизвестна. Их видят чаще по мере взросления.
Как лечат себорейный кератоз?
Себорейный кератоз безвреден и не заразен. Поэтому в лечении их не нужно.
Если вы решили удалить себорейный кератоз, потому что вам не нравится, как они выглядят, или из-за того, что они хронически раздражаются одеждой, методы их удаления включают их удаление, криохирургию и электрохирургию.
Инсулинорезистентность и преддиабет | NIDDK
На этой странице:
Инсулинорезистентность и преддиабет возникают, когда ваш организм плохо использует инсулин.
Что такое инсулин?
Инсулин — это гормон, вырабатываемый поджелудочной железой, который помогает глюкозе в крови поступать в клетки мышц, жира и печени, где она используется для получения энергии. Глюкоза поступает из пищи, которую вы едите. Печень также производит глюкозу в случае необходимости, например, когда вы голодаете.Когда уровень глюкозы в крови, также называемый сахаром в крови, повышается после еды, поджелудочная железа выделяет инсулин в кровь. Затем инсулин снижает уровень глюкозы в крови, чтобы поддерживать его в пределах нормы.
Глюкоза поступает из пищи, которую вы едите. Печень также производит глюкозу в случае необходимости, например, когда вы голодаете.Когда уровень глюкозы в крови, также называемый сахаром в крови, повышается после еды, поджелудочная железа выделяет инсулин в кровь. Затем инсулин снижает уровень глюкозы в крови, чтобы поддерживать его в пределах нормы.
Что такое инсулинорезистентность?
Инсулинорезистентность — это когда клетки ваших мышц, жира и печени плохо реагируют на инсулин и не могут легко усваивать глюкозу из крови. В результате ваша поджелудочная железа вырабатывает больше инсулина, чтобы помочь глюкозе проникнуть в ваши клетки. Пока ваша поджелудочная железа может вырабатывать достаточно инсулина, чтобы преодолеть слабую реакцию ваших клеток на инсулин, уровень глюкозы в крови будет оставаться в пределах нормы.
Что такое предиабет?
Предиабет означает, что уровень глюкозы в крови выше нормы, но недостаточно высок, чтобы диагностировать диабет. Предиабет обычно возникает у людей, которые уже имеют некоторую инсулинорезистентность или чьи бета-клетки в поджелудочной железе не вырабатывают достаточно инсулина для поддержания нормального уровня глюкозы в крови. Без достаточного количества инсулина лишняя глюкоза остается в кровотоке, а не попадает в клетки. Со временем у вас может развиться диабет 2 типа.
Насколько распространен предиабет?
В США более 84 миллионов человек в возрасте 18 лет и старше страдают преддиабетом. 1 Это примерно каждый третий взрослый.
У кого выше вероятность развития инсулинорезистентности или преддиабета?
Люди, у которых есть генетические факторы или факторы риска, связанные с образом жизни, более склонны к развитию инсулинорезистентности или преддиабета. Факторы риска включают
- Избыточный вес или ожирение
- от 45 лет и старше
- родитель, брат или сестра с диабетом
- Афроамериканец, коренной житель Аляски, американский индеец, американец азиатского происхождения, латиноамериканец / латиноамериканец, коренной гавайец или выходец с островов Тихого океана Американская национальность
- отсутствие физической активности
- состояния здоровья, такие как высокое кровяное давление и аномальный уровень холестерина
- Гестационный диабет в анамнезе
- История болезни сердца или инсульта
- Синдром поликистозных яичников, также называемый СПКЯ
Люди с метаболическим синдромом — сочетанием высокого кровяного давления, аномального уровня холестерина и большого объема талии — более склонны к преддиабету.
Наряду с этими факторами риска инсулинорезистентности могут способствовать и другие факторы, в том числе
Хотя вы не можете изменить факторы риска, такие как семейный анамнез, возраст или этническая принадлежность, вы можете изменить факторы риска образа жизни, связанные с приемом пищи, физической активностью и весом. Эти изменения в образе жизни могут снизить ваши шансы на развитие инсулинорезистентности или преддиабета.
Избыточный вес или ожирение являются факторами риска развития инсулинорезистентности или преддиабета.
Что вызывает инсулинорезистентность и преддиабет?
Исследователи не до конца понимают, что вызывает инсулинорезистентность и преддиабет, но они считают, что основными факторами являются избыточный вес и недостаток физической активности.
Избыточный вес
Эксперты считают, что ожирение, особенно слишком много жира в брюшной полости и вокруг органов, называемого висцеральным жиром, является основной причиной инсулинорезистентности. Размер талии 40 дюймов или более для мужчин и 35 дюймов и более для женщин связан с инсулинорезистентностью. Это верно, даже если ваш индекс массы тела (ИМТ) находится в пределах нормы. Однако исследования показали, что американцы азиатского происхождения могут иметь повышенный риск инсулинорезистентности даже без высокого ИМТ.
Исследователи считали, что жировая ткань используется только для хранения энергии. Однако исследования показали, что жир живота вырабатывает гормоны и другие вещества, которые могут способствовать хроническому или длительному воспалению в организме. Воспаление может играть роль в развитии инсулинорезистентности, диабета 2 типа и сердечно-сосудистых заболеваний.
Избыточный вес может привести к инсулинорезистентности, которая, в свою очередь, может сыграть роль в развитии жировой болезни печени.
Отсутствие физической активности
Недостаточная физическая активность связана с инсулинорезистентностью и преддиабетом. Регулярная физическая активность вызывает изменения в вашем теле, которые позволяют ему лучше поддерживать баланс уровня глюкозы в крови.
Регулярная физическая активность вызывает изменения в вашем теле, которые позволяют ему лучше поддерживать баланс уровня глюкозы в крови.
Каковы симптомы инсулинорезистентности и преддиабета?
Инсулинорезистентность и преддиабет обычно протекают бессимптомно. У некоторых людей с преддиабетом может быть потемнение кожи в подмышечной впадине, на спине и по бокам шеи — это состояние называется черным акантозом. Многие небольшие кожные образования, называемые кожными бирками, часто появляются на этих же участках.
Несмотря на то, что уровень глюкозы в крови недостаточно высок, чтобы вызывать симптомы у большинства людей, несколько исследований показали, что у некоторых людей с преддиабетом уже могут быть ранние изменения в глазах, которые могут привести к ретинопатии.Эта проблема чаще возникает у людей с сахарным диабетом.
Как врачи диагностируют инсулинорезистентность и преддиабет?
Врачи используют анализы крови, чтобы определить, есть ли у кого-то преддиабет, но обычно они не проверяют инсулинорезистентность. Самый точный тест на инсулинорезистентность сложен и используется в основном для исследований.
Врачи используют анализы крови, чтобы выяснить, есть ли у кого-то преддиабет.
Врачи чаще всего используют тест на глюкозу в плазме натощак (ГПН) или тест A1C для диагностики преддиабета.Реже врачи используют пероральный тест на толерантность к глюкозе (ПГТТ), который дороже и не так легко провести.
Тест A1C отражает ваш средний уровень глюкозы в крови за последние 3 месяца. FPG и OGTT показывают ваш уровень глюкозы в крови во время теста. Тест A1C не такой чувствительный, как другие тесты. У некоторых людей он может пропустить предиабет, который может подхватить OGTT. OGTT может определить, как ваше тело обрабатывает глюкозу после еды — часто до того, как уровень глюкозы в крови натощак станет аномальным.Часто врачи используют OGTT для проверки на гестационный диабет, тип диабета, который развивается во время беременности.
У людей с преддиабетом вероятность развития диабета составляет до 50 процентов в течение следующих 5-10 лет. Вы можете предпринять шаги, чтобы контролировать свой предиабет и предотвратить диабет 2 типа.
Следующие результаты тестов показывают предиабет 2
- A1C — от 5,7 до 6,4 процента
- FPG — от 100 до 125 мг / дл (миллиграммы на децилитр)
- OGTT — от 140 до 199 мг / дл
Вам следует пройти тест на предиабет, если у вас избыточный вес, ожирение и один или несколько других факторов риска диабета, или если ваши родители, братья и сестры или дети страдают диабетом 2 типа.Даже если у вас нет факторов риска, вам следует начать проходить тестирование по достижении 45 лет.
Если результаты нормальные, но у вас есть другие факторы риска диабета, вам следует проходить повторное обследование не реже одного раза в 3 года. 2
Как я могу предотвратить или обратить вспять инсулинорезистентность и преддиабет?
Физическая активность и снижение веса при необходимости могут помочь вашему организму лучше реагировать на инсулин. Небольшие шаги, такие как употребление более здоровой пищи и большее движение для похудения, могут помочь обратить вспять резистентность к инсулину и предотвратить или отсрочить развитие диабета 2 типа у людей с преддиабетом.
Физическая активность может помочь предотвратить или обратить вспять инсулинорезистентность и преддиабет.
Исследование Программы профилактики диабета (DPP), финансируемое Национальным институтом здравоохранения, показало, что для людей с высоким риском развития диабета потеря от 5 до 7 процентов их начального веса помогает снизить вероятность развития болезни. 3 Это от 10 до 14 фунтов для человека, который весит 200 фунтов. Люди, участвовавшие в исследовании, похудели за счет изменения диеты и большей физической активности.
DPP также показало, что прием метформина, лекарства, используемого для лечения диабета, может замедлить развитие диабета. Метформин лучше всего работал у женщин с гестационным диабетом в анамнезе, у молодых людей и людей с ожирением. Спросите своего врача, подходит ли вам метформин.
Составление плана, отслеживание вашего прогресса и получение поддержки от вашего лечащего врача, семьи и друзей могут помочь вам изменить образ жизни, который может предотвратить или обратить вспять резистентность к инсулину и преддиабет.Вы можете принять участие в программе изменения образа жизни в рамках Национальной программы профилактики диабета.
Клинические испытания
Национальный институт диабета, болезней органов пищеварения и почек (NIDDK) и другие подразделения Национального института здоровья (NIH) проводят и поддерживают исследования многих заболеваний и состояний.
Что такое клинические испытания и подходят ли они вам?
Клинические испытания являются частью клинических исследований и лежат в основе всех достижений медицины.Клинические испытания ищут новые способы предотвращения, обнаружения или лечения заболеваний. Исследователи также используют клинические испытания для изучения других аспектов лечения, таких как улучшение качества жизни людей с хроническими заболеваниями. Узнайте, подходят ли вам клинические испытания.
Какие клинические испытания открыты?
Клинические испытания
, которые в настоящее время открыты и набираются, можно просмотреть на сайте www.ClinicalTrials.gov.
Список литературы
[1] Национальный статистический отчет по диабету, 2017.Веб-сайт Центров по контролю и профилактике заболеваний. https://www.cdc.gov/diabetes/data/statistics/statistics-report.html. Обновлено 17 июля 2017 г. Проверено 19 октября 2017 г.
[2] Американская диабетическая ассоциация. Стандарты медицинской помощи при сахарном диабете — 2017. Уход за диабетом. 2017; 40 (Приложение 1).
[3] Исследовательская группа Программы профилактики диабета. Долгосрочные эффекты изменения образа жизни или метформина на развитие диабета и микрососудистые осложнения в течение 15 лет наблюдения: исследование результатов программы профилактики диабета. Ланцет: диабет и эндокринология. 2015; 3 (11): 866–875.
Инсулинорезистентность: причины, симптомы и профилактика
Инсулин, гормон, вырабатываемый поджелудочной железой, позволяет клеткам поглощать и использовать глюкозу. У людей с инсулинорезистентностью клетки не могут эффективно использовать инсулин.
Когда клетки не могут усваивать глюкозу, уровень этого сахара увеличивается в крови. Если уровень глюкозы или сахара в крови выше обычного, но недостаточно высок, чтобы указывать на диабет, врачи называют это предиабетом.
Предиабет часто встречается у людей с высокой инсулинорезистентностью. По данным Центров по контролю и профилактике заболеваний (CDC), примерно каждый третий человек в США страдает предиабетом.
В этой статье мы рассмотрим современное понимание инсулинорезистентности и объясним ее роль как фактора риска диабета и других состояний.
Мы также описываем признаки и симптомы инсулинорезистентности и способы ее избежать.
Инсулинорезистентность возникает, когда избыток глюкозы в крови снижает способность клеток поглощать и использовать сахар в крови для получения энергии.
Это увеличивает риск развития преддиабета и, в конечном итоге, диабета 2 типа.
Если поджелудочная железа может вырабатывать достаточно инсулина для преодоления низкой скорости всасывания, вероятность развития диабета снижается, и уровень глюкозы в крови будет оставаться в пределах нормы.
Как инсулинорезистентность переходит в диабет?
У человека с преддиабетом поджелудочная железа усерднее работает, чтобы вырабатывать достаточно инсулина, чтобы преодолеть сопротивление организма и снизить уровень сахара в крови.
Со временем способность поджелудочной железы выделять инсулин начинает снижаться, что приводит к развитию диабета 2 типа.
Инсулинорезистентность остается основным признаком диабета 2 типа.
Инсулин необходим для регулирования количества глюкозы, циркулирующей в кровотоке. Он побуждает клетки поглощать глюкозу.
Инсулин также является химическим посредником, который заставляет печень хранить немного глюкозы, а не выпускать ее в кровоток.Печень упаковывает глюкозу для хранения в виде гликогена.
Инсулин обычно помогает организму поддерживать хороший энергетический баланс, никогда не позволяя слишком долго повышать уровень глюкозы в крови.
Причины инсулинорезистентности остаются сложными, и исследователи продолжают исследования.
- Следующие шаги описывают текущее понимание медицинского сообщества об инсулинорезистентности:
- Клетки организма становятся менее подверженными влиянию инсулина.
- Эта резистентность изначально заставляет поджелудочную железу секретировать больше инсулина, чтобы поддерживать безопасный уровень сахара в крови.
- Поджелудочная железа становится неспособной поддерживать высвобождение дополнительного инсулина для компенсации возрастающей резистентности клеток.
- Постоянно высокий уровень глюкозы в крови развивается, переходя в преддиабет и диабет 2 типа, если человек не применяет стратегии лечения и не получает лечение.
Инсулинорезистентность обычно не проявляется симптомами, пока не разовьется диабет. CDC сообщает, что 90 процентов людей с преддиабетом не знают о своем заболевании.
Инсулинорезистентность также может привести к следующим проблемам со здоровьем:
- Acanthosis nigricans: Это кожное заболевание может развиться у людей с инсулинорезистентностью. Он включает образование темных пятен в паху, подмышечных впадинах и задней части шеи.
- Синдром поликистозных яичников (СПКЯ): Инсулинорезистентность может ухудшить симптомы СПКЯ, которые могут включать нерегулярные менструальные циклы, бесплодие и периоды, вызывающие боль.
Врачи также связывают высокий уровень инсулина в крови с повышенным риском сосудистых заболеваний, таких как болезни сердца, даже при отсутствии диабета.
Ниже перечислены факторы риска инсулинорезистентности, предиабета и диабета:
- избыточный вес или ожирение, особенно когда лишний вес составляет около живота
- малоподвижный образ жизни или малоподвижный образ жизни
- курение
- проблемы со сном
- высокое кровяное давление, которое одно исследование 2018 года связывало с повышенным риском инсулинорезистентности
Определенные факторы риска преддиабета и диабета также являются факторами риска сердечных заболеваний и других сердечно-сосудистых и цереброваскулярных заболеваний, таких как инсульт и болезни сердца.
Поскольку некоторые из этих факторов риска широко распространены, и их можно избежать, например, ожирение, органы здравоохранения уделяют повышенное внимание мерам, связанным с образом жизни, которые могут помочь снизить риск заболевания.
Министерство здравоохранения и социальных служб США рекомендует всем людям с избыточным весом и старше 45 лет проходить тестирование на диабет.
Ряд тестов может помочь диагностировать преддиабет и диабет:
- Тест A1C: Он измеряет средний уровень сахара в крови человека за предыдущие 2–3 месяца.
- Определение уровня глюкозы в крови натощак: Врач проверяет уровень глюкозы после того, как человек воздерживается от еды или питья в течение 8 или более часов.
- Произвольный тест на глюкозу: Это включает в себя медицинский работник, проверяющий уровень глюкозы в крови в определенный момент в течение дня.
Врачи обычно запрашивают более одного из этих тестов, чтобы поставить точный диагноз.
Если уровень сахара в крови постоянно выходит за пределы нормального диапазона, это может указывать на то, что организм становится устойчивым к инсулину.
Чтобы узнать больше о тесте A1C, нажмите здесь.
Невозможно повлиять на некоторые факторы риска инсулинорезистентности и диабета 2 типа, такие как семейный анамнез и генетический состав.
Однако человек может предпринять некоторые шаги, чтобы снизить вероятность развития инсулинорезистентности. Некоторые из тех же стратегий являются ключевыми для предотвращения сердечных заболеваний и инсульта.
Кроме того, Американская кардиологическая ассоциация (AHA) сообщает, что люди могут снизить риск диабета 2 типа, сделав профилактические изменения в образе жизни, в первую очередь за счет снижения веса и увеличения физической активности.
Мышцы становятся более чувствительными к инсулину после физических упражнений, и человек может изменить резистентность к инсулину, ведя активный и здоровый образ жизни.
В то время как диагноз инсулинорезистентности или преддиабета может вызывать тревогу, поспешное изменение образа жизни и ожидание немедленных результатов не является надежным способом продолжения.
Вместо этого увеличивайте физическую активность постепенно, заменяйте один продукт в приеме пищи на полезный, с низким содержанием углеводов, и не забывайте продолжать в том же духе неделю за неделей.
Самый эффективный способ снизить инсулинорезистентность — это делать медленные и устойчивые изменения.
Здесь вы можете прочитать о том, какие продукты лучше всего есть и избегать, чтобы обратить вспять предиабет.
Предиабет — это всего лишь предупреждение.
Исследования, в том числе с участием знаковой Программы профилактики диабета, показывают, что изменение образа жизни может снизить риск прогрессирования преддиабета в диабет более чем на 58 процентов.
Начните предпринимать шаги сегодня, чтобы снизить инсулинорезистентность и риск диабета.
Q:
У меня диабет 2 типа. Нужно ли мне начинать принимать инсулин каждый день?
A:
Нет, диабет 2 типа автоматически не означает, что вам нужно будет принимать инсулин. Для некоторых людей, особенно на ранних стадиях, простое изменение диеты, чтобы ограничить потребление углеводов и увеличение количества упражнений, может контролировать уровень сахара в крови.
Следующим этапом лечения обычно является прием пероральных препаратов. Хотя диабетикам 2 типа иногда требуется инсулин, перед переходом на инсулин обычно пробуют другие планы лечения.
Дебора Уэзерспун, доктор философии, RN, CRNA Ответы отражают мнение наших медицинских экспертов. Весь контент носит исключительно информационный характер и не может рассматриваться как медицинский совет.
Инсулинорезистентность: причины, симптомы и профилактика
Инсулин, гормон, вырабатываемый поджелудочной железой, позволяет клеткам поглощать и использовать глюкозу. У людей с инсулинорезистентностью клетки не могут эффективно использовать инсулин.
Когда клетки не могут усваивать глюкозу, уровень этого сахара увеличивается в крови.Если уровень глюкозы или сахара в крови выше обычного, но недостаточно высок, чтобы указывать на диабет, врачи называют это предиабетом.
Предиабет часто встречается у людей с высокой инсулинорезистентностью. По данным Центров по контролю и профилактике заболеваний (CDC), примерно каждый третий человек в США страдает предиабетом.
В этой статье мы рассмотрим современное понимание инсулинорезистентности и объясним ее роль как фактора риска диабета и других состояний.
Мы также описываем признаки и симптомы инсулинорезистентности и способы ее избежать.
Инсулинорезистентность возникает, когда избыток глюкозы в крови снижает способность клеток поглощать и использовать сахар в крови для получения энергии.
Это увеличивает риск развития преддиабета и, в конечном итоге, диабета 2 типа.
Если поджелудочная железа может вырабатывать достаточно инсулина для преодоления низкой скорости всасывания, вероятность развития диабета снижается, и уровень глюкозы в крови будет оставаться в пределах нормы.
Как инсулинорезистентность переходит в диабет?
У человека с преддиабетом поджелудочная железа усерднее работает, чтобы вырабатывать достаточно инсулина, чтобы преодолеть сопротивление организма и снизить уровень сахара в крови.
Со временем способность поджелудочной железы выделять инсулин начинает снижаться, что приводит к развитию диабета 2 типа.
Инсулинорезистентность остается основным признаком диабета 2 типа.
Инсулин необходим для регулирования количества глюкозы, циркулирующей в кровотоке.Он побуждает клетки поглощать глюкозу.
Инсулин также является химическим посредником, который заставляет печень хранить немного глюкозы, а не выпускать ее в кровоток. Печень упаковывает глюкозу для хранения в виде гликогена.
Инсулин обычно помогает организму поддерживать хороший энергетический баланс, никогда не позволяя слишком долго повышать уровень глюкозы в крови.
Причины инсулинорезистентности остаются сложными, и исследователи продолжают исследования.
- Следующие шаги описывают текущее понимание медицинского сообщества об инсулинорезистентности:
- Клетки организма становятся менее подверженными влиянию инсулина.
- Эта резистентность изначально заставляет поджелудочную железу секретировать больше инсулина, чтобы поддерживать безопасный уровень сахара в крови.
- Поджелудочная железа становится неспособной поддерживать высвобождение дополнительного инсулина для компенсации возрастающей резистентности клеток.
- Постоянно высокий уровень глюкозы в крови развивается, переходя в преддиабет и диабет 2 типа, если человек не применяет стратегии лечения и не получает лечение.
Инсулинорезистентность обычно не проявляется симптомами, пока не разовьется диабет.CDC сообщает, что 90 процентов людей с преддиабетом не знают о своем заболевании.
Инсулинорезистентность также может привести к следующим проблемам со здоровьем:
- Acanthosis nigricans: Это кожное заболевание может развиться у людей с инсулинорезистентностью. Он включает образование темных пятен в паху, подмышечных впадинах и задней части шеи.
- Синдром поликистозных яичников (СПКЯ): Инсулинорезистентность может ухудшить симптомы СПКЯ, которые могут включать нерегулярные менструальные циклы, бесплодие и периоды, вызывающие боль.
Врачи также связывают высокий уровень инсулина в крови с повышенным риском сосудистых заболеваний, таких как болезни сердца, даже при отсутствии диабета.
Ниже перечислены факторы риска инсулинорезистентности, предиабета и диабета:
- избыточный вес или ожирение, особенно когда лишний вес составляет около живота
- малоподвижный образ жизни или малоподвижный образ жизни
- курение
- проблемы со сном
- высокое кровяное давление, которое одно исследование 2018 года связывало с повышенным риском инсулинорезистентности
Определенные факторы риска преддиабета и диабета также являются факторами риска сердечных заболеваний и других сердечно-сосудистых и цереброваскулярных заболеваний, таких как инсульт и болезни сердца.
Поскольку некоторые из этих факторов риска широко распространены, и их можно избежать, например, ожирение, органы здравоохранения уделяют повышенное внимание мерам, связанным с образом жизни, которые могут помочь снизить риск заболевания.
Министерство здравоохранения и социальных служб США рекомендует всем людям с избыточным весом и старше 45 лет проходить тестирование на диабет.
Ряд тестов может помочь диагностировать преддиабет и диабет:
- Тест A1C: Он измеряет средний уровень сахара в крови человека за предыдущие 2–3 месяца.
- Определение уровня глюкозы в крови натощак: Врач проверяет уровень глюкозы после того, как человек воздерживается от еды или питья в течение 8 или более часов.
- Произвольный тест на глюкозу: Это включает в себя медицинский работник, проверяющий уровень глюкозы в крови в определенный момент в течение дня.
Врачи обычно запрашивают более одного из этих тестов, чтобы поставить точный диагноз.
Если уровень сахара в крови постоянно выходит за пределы нормального диапазона, это может указывать на то, что организм становится устойчивым к инсулину.
Чтобы узнать больше о тесте A1C, нажмите здесь.
Невозможно повлиять на некоторые факторы риска инсулинорезистентности и диабета 2 типа, такие как семейный анамнез и генетический состав.
Однако человек может предпринять некоторые шаги, чтобы снизить вероятность развития инсулинорезистентности. Некоторые из тех же стратегий являются ключевыми для предотвращения сердечных заболеваний и инсульта.
Кроме того, Американская кардиологическая ассоциация (AHA) сообщает, что люди могут снизить риск диабета 2 типа, сделав профилактические изменения в образе жизни, в первую очередь за счет снижения веса и увеличения физической активности.
Мышцы становятся более чувствительными к инсулину после физических упражнений, и человек может изменить резистентность к инсулину, ведя активный и здоровый образ жизни.
В то время как диагноз инсулинорезистентности или преддиабета может вызывать тревогу, поспешное изменение образа жизни и ожидание немедленных результатов не является надежным способом продолжения.
Вместо этого увеличивайте физическую активность постепенно, заменяйте один продукт в приеме пищи на полезный, с низким содержанием углеводов, и не забывайте продолжать в том же духе неделю за неделей.
Самый эффективный способ снизить инсулинорезистентность — это делать медленные и устойчивые изменения.
Здесь вы можете прочитать о том, какие продукты лучше всего есть и избегать, чтобы обратить вспять предиабет.
Предиабет — это всего лишь предупреждение.
Исследования, в том числе с участием знаковой Программы профилактики диабета, показывают, что изменение образа жизни может снизить риск прогрессирования преддиабета в диабет более чем на 58 процентов.
Начните предпринимать шаги сегодня, чтобы снизить инсулинорезистентность и риск диабета.
Q:
У меня диабет 2 типа. Нужно ли мне начинать принимать инсулин каждый день?
A:
Нет, диабет 2 типа автоматически не означает, что вам нужно будет принимать инсулин. Для некоторых людей, особенно на ранних стадиях, простое изменение диеты, чтобы ограничить потребление углеводов и увеличение количества упражнений, может контролировать уровень сахара в крови.
Следующим этапом лечения обычно является прием пероральных препаратов. Хотя диабетикам 2 типа иногда требуется инсулин, перед переходом на инсулин обычно пробуют другие планы лечения.
Дебора Уэзерспун, доктор философии, RN, CRNA Ответы отражают мнение наших медицинских экспертов. Весь контент носит исключительно информационный характер и не может рассматриваться как медицинский совет.
Инсулинорезистентность: причины, симптомы и профилактика
Инсулин, гормон, вырабатываемый поджелудочной железой, позволяет клеткам поглощать и использовать глюкозу. У людей с инсулинорезистентностью клетки не могут эффективно использовать инсулин.
Когда клетки не могут усваивать глюкозу, уровень этого сахара увеличивается в крови.Если уровень глюкозы или сахара в крови выше обычного, но недостаточно высок, чтобы указывать на диабет, врачи называют это предиабетом.
Предиабет часто встречается у людей с высокой инсулинорезистентностью. По данным Центров по контролю и профилактике заболеваний (CDC), примерно каждый третий человек в США страдает предиабетом.
В этой статье мы рассмотрим современное понимание инсулинорезистентности и объясним ее роль как фактора риска диабета и других состояний.
Мы также описываем признаки и симптомы инсулинорезистентности и способы ее избежать.
Инсулинорезистентность возникает, когда избыток глюкозы в крови снижает способность клеток поглощать и использовать сахар в крови для получения энергии.
Это увеличивает риск развития преддиабета и, в конечном итоге, диабета 2 типа.
Если поджелудочная железа может вырабатывать достаточно инсулина для преодоления низкой скорости всасывания, вероятность развития диабета снижается, и уровень глюкозы в крови будет оставаться в пределах нормы.
Как инсулинорезистентность переходит в диабет?
У человека с преддиабетом поджелудочная железа усерднее работает, чтобы вырабатывать достаточно инсулина, чтобы преодолеть сопротивление организма и снизить уровень сахара в крови.
Со временем способность поджелудочной железы выделять инсулин начинает снижаться, что приводит к развитию диабета 2 типа.
Инсулинорезистентность остается основным признаком диабета 2 типа.
Инсулин необходим для регулирования количества глюкозы, циркулирующей в кровотоке.Он побуждает клетки поглощать глюкозу.
Инсулин также является химическим посредником, который заставляет печень хранить немного глюкозы, а не выпускать ее в кровоток. Печень упаковывает глюкозу для хранения в виде гликогена.
Инсулин обычно помогает организму поддерживать хороший энергетический баланс, никогда не позволяя слишком долго повышать уровень глюкозы в крови.
Причины инсулинорезистентности остаются сложными, и исследователи продолжают исследования.
- Следующие шаги описывают текущее понимание медицинского сообщества об инсулинорезистентности:
- Клетки организма становятся менее подверженными влиянию инсулина.
- Эта резистентность изначально заставляет поджелудочную железу секретировать больше инсулина, чтобы поддерживать безопасный уровень сахара в крови.
- Поджелудочная железа становится неспособной поддерживать высвобождение дополнительного инсулина для компенсации возрастающей резистентности клеток.
- Постоянно высокий уровень глюкозы в крови развивается, переходя в преддиабет и диабет 2 типа, если человек не применяет стратегии лечения и не получает лечение.
Инсулинорезистентность обычно не проявляется симптомами, пока не разовьется диабет.CDC сообщает, что 90 процентов людей с преддиабетом не знают о своем заболевании.
Инсулинорезистентность также может привести к следующим проблемам со здоровьем:
- Acanthosis nigricans: Это кожное заболевание может развиться у людей с инсулинорезистентностью. Он включает образование темных пятен в паху, подмышечных впадинах и задней части шеи.
- Синдром поликистозных яичников (СПКЯ): Инсулинорезистентность может ухудшить симптомы СПКЯ, которые могут включать нерегулярные менструальные циклы, бесплодие и периоды, вызывающие боль.
Врачи также связывают высокий уровень инсулина в крови с повышенным риском сосудистых заболеваний, таких как болезни сердца, даже при отсутствии диабета.
Ниже перечислены факторы риска инсулинорезистентности, предиабета и диабета:
- избыточный вес или ожирение, особенно когда лишний вес составляет около живота
- малоподвижный образ жизни или малоподвижный образ жизни
- курение
- проблемы со сном
- высокое кровяное давление, которое одно исследование 2018 года связывало с повышенным риском инсулинорезистентности
Определенные факторы риска преддиабета и диабета также являются факторами риска сердечных заболеваний и других сердечно-сосудистых и цереброваскулярных заболеваний, таких как инсульт и болезни сердца.
Поскольку некоторые из этих факторов риска широко распространены, и их можно избежать, например, ожирение, органы здравоохранения уделяют повышенное внимание мерам, связанным с образом жизни, которые могут помочь снизить риск заболевания.
Министерство здравоохранения и социальных служб США рекомендует всем людям с избыточным весом и старше 45 лет проходить тестирование на диабет.
Ряд тестов может помочь диагностировать преддиабет и диабет:
- Тест A1C: Он измеряет средний уровень сахара в крови человека за предыдущие 2–3 месяца.
- Определение уровня глюкозы в крови натощак: Врач проверяет уровень глюкозы после того, как человек воздерживается от еды или питья в течение 8 или более часов.
- Произвольный тест на глюкозу: Это включает в себя медицинский работник, проверяющий уровень глюкозы в крови в определенный момент в течение дня.
Врачи обычно запрашивают более одного из этих тестов, чтобы поставить точный диагноз.
Если уровень сахара в крови постоянно выходит за пределы нормального диапазона, это может указывать на то, что организм становится устойчивым к инсулину.
Чтобы узнать больше о тесте A1C, нажмите здесь.
Невозможно повлиять на некоторые факторы риска инсулинорезистентности и диабета 2 типа, такие как семейный анамнез и генетический состав.
Однако человек может предпринять некоторые шаги, чтобы снизить вероятность развития инсулинорезистентности. Некоторые из тех же стратегий являются ключевыми для предотвращения сердечных заболеваний и инсульта.
Кроме того, Американская кардиологическая ассоциация (AHA) сообщает, что люди могут снизить риск диабета 2 типа, сделав профилактические изменения в образе жизни, в первую очередь за счет снижения веса и увеличения физической активности.
Мышцы становятся более чувствительными к инсулину после физических упражнений, и человек может изменить резистентность к инсулину, ведя активный и здоровый образ жизни.
В то время как диагноз инсулинорезистентности или преддиабета может вызывать тревогу, поспешное изменение образа жизни и ожидание немедленных результатов не является надежным способом продолжения.
Вместо этого увеличивайте физическую активность постепенно, заменяйте один продукт в приеме пищи на полезный, с низким содержанием углеводов, и не забывайте продолжать в том же духе неделю за неделей.
Самый эффективный способ снизить инсулинорезистентность — это делать медленные и устойчивые изменения.
Здесь вы можете прочитать о том, какие продукты лучше всего есть и избегать, чтобы обратить вспять предиабет.
Предиабет — это всего лишь предупреждение.
Исследования, в том числе с участием знаковой Программы профилактики диабета, показывают, что изменение образа жизни может снизить риск прогрессирования преддиабета в диабет более чем на 58 процентов.


