Боль в руке — причины появления, при каких заболеваниях возникает, диагностика и способы лечения
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боль в руке: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Болью могут сопровождаться различные патологические процессы верхних конечностей — травмы, дегенеративные и воспалительные поражения, неврологические синдромы. Боль в руке может быть одним из симптомов заболеваний сердечно-сосудистой, дыхательной и пищеварительной систем организма.
Разновидности боли в руке
Разнообразие болевых синдромов определяется не только сложностью строения верхних конечностей, но и многообразием функциональных нагрузок. По своему характеру боль может быть тянущей, простреливающей, ломящей. Она может беспокоить при нагрузке на руку, а может возникать ночью и нарушать сон. Кроме того, возможна иррадиация (отдача) боли в руку при инфаркте миокарда, стенокардии, коликах, холецистите, язве желудка.
По своему характеру боль может быть тянущей, простреливающей, ломящей. Она может беспокоить при нагрузке на руку, а может возникать ночью и нарушать сон. Кроме того, возможна иррадиация (отдача) боли в руку при инфаркте миокарда, стенокардии, коликах, холецистите, язве желудка.
Возможные причины боли в руке
Боль в руке может носить физиологический характер и быть вызвана мышечной усталостью после сильных или непривычных нагрузок.
Возникает она из-за накопления в мышечной ткани продуктов анаэробного метаболизма (лактата) и проходит в течение двух-трех дней.
После значительной физической нагрузки, превышающей порог выносливости мышц, могут возникать отставленные боли (через 1–2 дня после физической нагрузки). Специалисты считают, что они вызваны повреждением мышечных клеток, их мембран, соединений между микрофибриллами. Такие боли обычно бывают продолжительными.
Травмы – ушибы, переломы, растяжения сухожилий, разрывы мышц – характеризуются резким началом боли и ее интенсивностью. Ушибы и переломы сопровождаются сильной болью, отеком, кровоизлиянием из мелких или крупных сосудов.
Ушибы и переломы сопровождаются сильной болью, отеком, кровоизлиянием из мелких или крупных сосудов.
Растяжение связок происходит при резком движении в суставе, поднятии значительных тяжестей, падении с упором на руку и характеризуется различной степенью повреждения волокон соединительной ткани. Такая травма сопровождается сильной болью, отеком и ограничением подвижности в суставе. Часто растяжение происходит в области лучезапястного и локтевого суставов после сильной нагрузки или монотонных повторяющихся много раз движений.
Разрывы и надрывы мышцы возникают при чрезмерной нагрузке. При этом помимо сильной боли отмечается кровоизлияние в области травмы и невозможность напрячь мышцу.
Одна из самых обширных групп заболеваний, которая дает выраженные боли в руке, – туннельные синдромы, обусловленные сжатием и воспалением нерва в узком пространстве (туннеле), образованном мышцами, связками и костями руки.
Дополнительным фактором, увеличивающим риск такого воспаления, являются эндокринные заболевания (сахарный диабет, гипотиреоз), нарушение подвижности суставов вследствие артрита или ревматизма, опухолевые образования в области нерва (нейрофиброма, шваннома) или за его пределами (гемангиома, липома). Как правило, туннельные синдромы развиваются при длительных однотипных движениях (при работе за компьютером, занятиях теннисом) или травмах. Этому способствует неправильная осанка, сколиоз, остеохондроз.
Как правило, туннельные синдромы развиваются при длительных однотипных движениях (при работе за компьютером, занятиях теннисом) или травмах. Этому способствует неправильная осанка, сколиоз, остеохондроз.
Воспаление сухожилий и суставных связок также развивается при значительных физических нагрузках и травмах, особенно в случаях, когда сухожилия прикрепляются к мощным мышцам. Растяжение и микротравмы в месте прикрепления сопровождаются ломящей, ноющей болью, которая при физических нагрузках может становиться нестерпимой. Воспаление приводит к отеку и ограничению подвижности в суставе. Частой патологией руки считается эпикондилит, при котором воспаление захватывает место соединения мышцы и связки локтевого сустава. В этом случае боль локализуется в области локтя и сопровождает движение в локте, кисти и пальцах.
Поражение суставов при артрите вызывает не только боль, но и скованность движений. Причинами такого поражения могут быть остеоартроз, подагра и т. д.
д.
В любом случае присутствуют все признаки воспаления: боль, отек, местное повышение температуры, покраснение кожи в проекции сустава, нарушение движений в суставе.
Для ревматоидного артрита характерно поражение сначала мелких, а потом и крупных суставов руки, что сопровождается скованностью движений по утрам. Помимо усиления боли, деформации суставов и ограничения подвижности для заболевания характерны и общие проявления заболевания – усталость, потливость ладоней и ступней, снижение веса.
Отложение солей мочевой кислоты (уратов) в суставах – основное проявление подагры – приводит к появлению сильной боли. Ее интенсивность настолько велика, что дискомфорт вызывает даже простое прикосновение к больным суставам. В основе заболевания лежит нарушение обмена веществ.
При воспалении локтевой околосуставной синовиальной сумки – бурсите – боль возникает в локте и сопровождается припухлостью сустава. Помимо сильной боли в руке, которая ограничивает движения, могут наблюдаться локальное покраснение кожи и повышение температуры над областью сустава.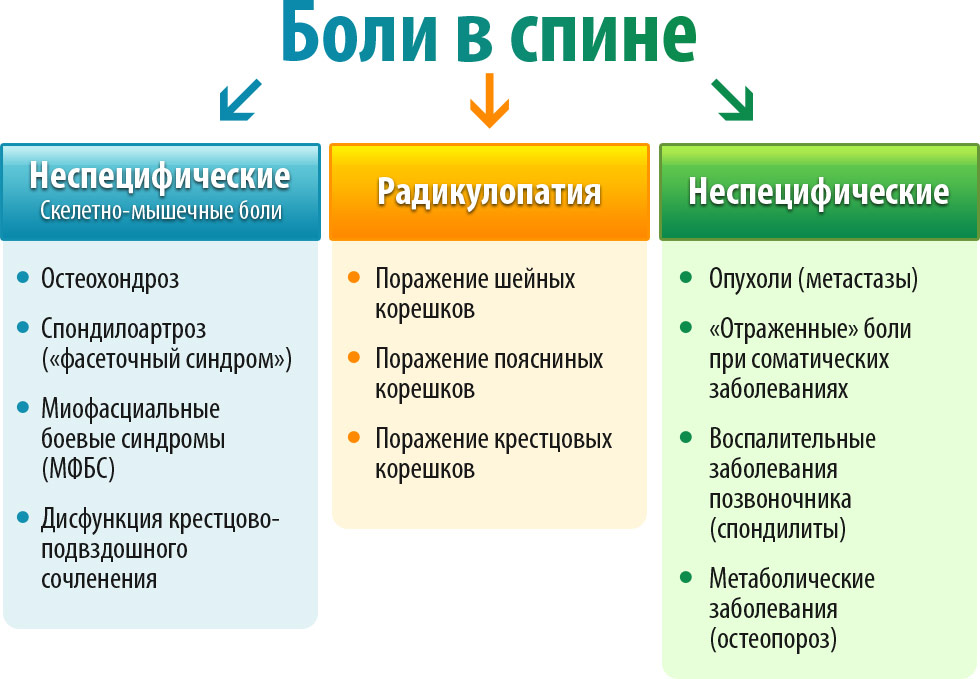
Боль в руке может быть следствием синдрома передней лестничной мышцы и сопровождаться спазмом мышцы и сдавлением нервов и сосудов плечевого пояса. В основе заболевания могут лежать дегенеративные изменения позвонков (остеохондроз) шейного отдела позвоночника, травма.
Пациента беспокоит боль в шее, плечах, не дающая возможности поднимать руки вверх и отводить в стороны, совершать глубокий вдох, наклонять голову.
Остеохондроз шейного отдела позвоночника и его осложнения (протрузии дисков, межпозвоночная грыжа) вызывают боль в руке из-за защемления нерва, который обеспечивает ее иннервацию. При этом могут возникать не только резкие болевые ощущения, но и онемение руки, нарушение ее чувствительности.
Существует еще одна причина, которую всегда следует иметь в виду при появлении боли в руке, – инфаркт миокарда. Пациент ощущает сильную боль за грудиной, которая может отдавать в шею, спину и левую руку. Такая боль не бывает единственным признаком этого опасного состояния.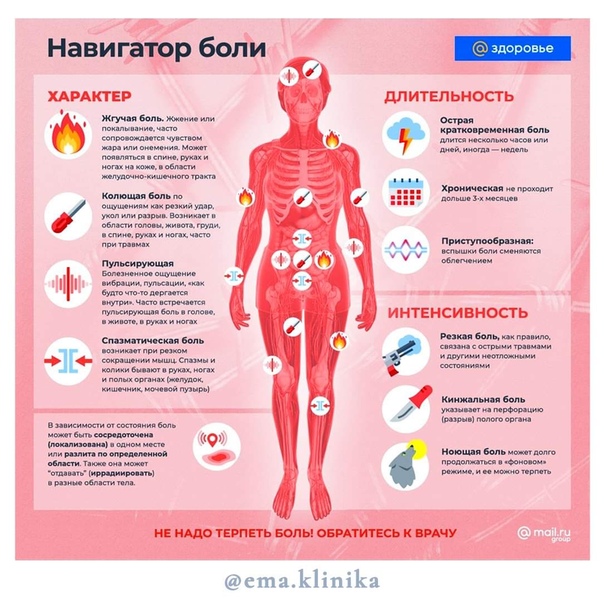 Как правило, присутствуют одышка, холодный пот, затрудненное дыхание.
Как правило, присутствуют одышка, холодный пот, затрудненное дыхание.
Диагностика и обследования при боли в руке
Для диагностики заболевания, которое может вызывать боль в руке, необходимо учитывать, насколько остро возникла боль, а также события, предшествующие ее появлению. При тяжелых травмах постановка диагноза, как правило, не вызывает затруднения, но чтобы отличить ушиб от перелома, необходима рентгенография.
ПРИЧИНЫ БОЛИ В СТОПЕ И СУСТАВЕ СТОПЫ
Воспаление ахиллова сухожилия (тендинит) может возникнуть:
- при перегрузках ног, если пройти или пробежать непривычно большое расстояние;
- делая это в некачественной или сношенной спортивной обуви;
- если человек начинает интенсивную физическую нагрузку, не разогрев мышцы ног.
Однако у воспаления ахиллова сухожилия могут быть и более неясные причины. Зачастую причина проблемы не в сухожилии, а, например, в образе жизни – в случае, если человек курит, усиленно употребляет алкоголь, при лишнем весе. Воспаление ахиллова сухожилия также может быть результатом неправильной осанки или различий в анатомии стопы, ноги или колена, в результате чего нагрузка на ноги распределяется неравномерно.
Воспаление ахиллова сухожилия также может быть результатом неправильной осанки или различий в анатомии стопы, ноги или колена, в результате чего нагрузка на ноги распределяется неравномерно.
На воспаление ахиллова сухожилия указывают:
- боль и скованность, которые более выражены по утрам и на следующий день после физической активности;
- уплотнение в сухожилии;
- отек, который усиливается в течение дня при нагрузке на ногу.
Если симптомы воспаления не проходят в течение двух-трех дней, необходимо обратиться к травматологу-ортопеду.
Воспаление ахиллова сухожилия лечат с помощью нестероидных противовоспалительных препаратов, различных инъекций и физиотерапии. В отдельных случаях тендинит лечат хирургическим путем.
Если острый тендинит не лечить, воспаление может стать хроническим. При отсутствии лечения воспаления ахиллова сухожилия оно повторяется, что повышает вероятность разрыва сухожилия. Чем дольше не проходит хроническое воспаление ахиллова сухожилия, тем сложнее его лечить.
Разрыв ахиллова сухожилия могут вызвать те же причины, которые вызывают его воспаление. Для момента разрыва сухожилия характерны звук и ощущение, как будто лопнула широкая натянутая резинка. После разрыва ахиллова сухожилия невозможно встать на цыпочки, быстро образуется и усиливается отек, появляется сильная боль. Однако, хотя эти симптомы и являются крайне типичными, они могут указывать и на другие травмы, например, разрыв мышц.
Опыт врачей клиники ORTO свидетельствует о том, что наиболее эффективным и надежным решением в случае разрыва ахиллова сухожилия является его зашивание. Чем дольше откладывать этот процесс, тем больше становится расстояние между концами разорвавшегося сухожилия. Чтобы их соединить, возможно, будет необходимо сделать удлинение сухожилия. После своевременно сделанной операции – в течение первых пяти дней после разрыва – шрам ~ 5 см. При отдалении концов сухожилия нужно делать больший разрез и требуется пластика сухожилия.
Перелом лодыжки. Лодыжка может сломаться при ее неудачном повороте, при падении или ушибе. На перелом лодыжки указывает сразу возникшая острая боль, отек, кровоизлияние, боль усиливается, когда человек ставит ногу и пытается идти, стопа может быть под необычным углом, поскольку в результате травмы образовался вывих. Учитывая, что симптомы, вызванные повреждением связок (вывихом), могут не отличаться от признаков, указывающих на перелом кости, необходимо обратиться к ортопеду-травматологу.
Лодыжка может сломаться при ее неудачном повороте, при падении или ушибе. На перелом лодыжки указывает сразу возникшая острая боль, отек, кровоизлияние, боль усиливается, когда человек ставит ногу и пытается идти, стопа может быть под необычным углом, поскольку в результате травмы образовался вывих. Учитывая, что симптомы, вызванные повреждением связок (вывихом), могут не отличаться от признаков, указывающих на перелом кости, необходимо обратиться к ортопеду-травматологу.
В зависимости от специфики перелома его можно лечить с помощью фиксации гипсовой повязкой. Если перелом сложный и повреждены мягкие ткани, может потребоваться хирургическое лечение.
Вывих лодыжки. Когда человек неудачно ставит ногу, связки стопы неравномерно нагружены. В зависимости от силы, с которой мы выполняем неправильное движение, часть связок рвется. В быту эту травму называют вывихом, а в медицине – повреждением связок стопы. Первый симптом, свидетельствующий о вывихе — это боль, появляющаяся в момент травмы. Боль может сопровождаться отеком и кровоизлиянием. После легких вывихов лодыжки можно ходить, а после более серьезных поставить ногу на землю сложно из-за выраженной боли. Если боль сильная и не уменьшается в течение 48 часов после травмы, следует обратиться к травматологу-ортопеду.
Боль может сопровождаться отеком и кровоизлиянием. После легких вывихов лодыжки можно ходить, а после более серьезных поставить ногу на землю сложно из-за выраженной боли. Если боль сильная и не уменьшается в течение 48 часов после травмы, следует обратиться к травматологу-ортопеду.
Первая помощь после вывиха: ограничить движения, зафиксировав стопу эластичным бинтом. В течение двух суток следует использовать ледяные компрессы, заворачивая кусочки льда и прикладывая их к опухшему месту на 10-15 минут. Эту процедуру необходимо повторять каждые 3-4 часа. После того, как с момента травмы прошло 48 часов, вместо холодных процедур нужно делать согревающие процедуры и компрессы. Это улучшает кровоснабжение и уменьшает воспаление.
Стопу желательно не нагружать, в случае необходимости принимать обезболивающие препараты. После серьезных растяжений (разрывов нескольких связок), последствия которых чувствуются в течение нескольких месяцев, после консультации с травматологом-ортопедом нужно начать курс физиотерапии для тренировки мышц стопы и восстановления эластичности связок. В домашних условиях нужно делать круговые движения стоп, а также упражнения на растяжение и расслабление.
В домашних условиях нужно делать круговые движения стоп, а также упражнения на растяжение и расслабление.
Боль в пятке – плантарный фасцит вызывают разрывы и воспаление волокнистой ткани соединительной ткани пятки, вызванные перегрузкой соединительной ткани стопы. Воспаление приводит к появлению боли в районе пятки. Эта проблема чаще затрагивает женщин с лишним весом, а также людей, которые большую часть дня проводят стоя. Боль в пятке может появиться и у спортсменов – при нагрузке на ногу во время бега или длительной ходьбе.
Обычно плантарный фасцит развивается постепенно. Характерна боль утром, когда стопа после сна снова подвергается нагрузке. Боль также появляется при движении после долгого сидения.
Если плантарный фасцит не лечить, он может перейти в хроническую форму. У человека с постоянной болью обычно развивается неправильная походка, что в результате приводит к проблемам в коленях, бедрах и спине.
Для лечения плантарного фасцита травматологи-ортопеды обычно выписывают нестероидные противовоспалительные медикаменты и назначают курс физиотерапии. Цель физиотерапии – обучить пациента особым упражнениям на растяжение связок стопы. Боль в пятке можно уменьшить, сделав инъекцию стероидов. Во время лечения рекомендуется носить удобную обувь и использовать специальные ортопедические вкладыши, которые снимают нагрузку с соединительной ткани стопы. Приблизительно в 90% случаев при таком лечении воспаления боль проходит в течение двух месяцев. В отдельных хронических случаях рекомендуется сделать операцию.
Цель физиотерапии – обучить пациента особым упражнениям на растяжение связок стопы. Боль в пятке можно уменьшить, сделав инъекцию стероидов. Во время лечения рекомендуется носить удобную обувь и использовать специальные ортопедические вкладыши, которые снимают нагрузку с соединительной ткани стопы. Приблизительно в 90% случаев при таком лечении воспаления боль проходит в течение двух месяцев. В отдельных хронических случаях рекомендуется сделать операцию.
Боль в пятке может также быть вызвана компрессией нервов в области спины, лодыжки или стопы, переломом пяточной кости или хроническими заболеваниями, например, остеоартритом. Поэтому важно выяснить настоящую причину боли в пятке.
Пяточные шпоры – это утолщение пяточной кости (увеличенная масса) в ее нижней части. Обычно такие выросты безболезненны, но в отдельных случаях они могут вызвать боль, особенно при ходьбе, прыжках или беге. Пяточные шпоры образуются в случае перегрузки связок, мышц и волокон стопы, например, если много бегать или прыгать.
Для болезни характерна боль утром, когда человек снова нагружает ногу после сна. Боль также появляется при движении после долгого сидения.
Для лечения пяточных шпор травматологи-ортопеды обычно выписывают нестероидные противовоспалительные медикаменты и назначают курс физиотерапии. Цель физиотерапии – обучить пациента особым упражнениям на растяжение связок стопы. Боль в пятке можно уменьшить, сделав инъекцию стероидов. Во время лечения рекомендуется носить удобную обувь и использовать специальные ортопедические вкладыши, которые снимают нагрузку с соединительной ткани пятки.
Если эффективные результаты лечения не были достигнуты в течение 9-12 месяцев, рекомендуется сделать операцию.
Остеоартрит сустава стопы – это дегенеративное заболевание тазобедренного сустава, которое связано с общим старением организма и обычно наблюдается у людей после 50 лет. Остеоартрит может быть вызван ранее полученным переломом сустава стопы или другой травмой. При износе суставных хрящей уменьшается их способность эффективно защищать кости суставов от прямого соприкосновения друг с другом. В результате возникает боль и воспаление. Признаки, которые могут указывать на остеоартрит: отек, скованность, боль. Постепенно к этим симптомам присоединяется деформация сустава стопы, уменьшается подвижность сустава и возникают трудности при ходьбе.
Интенсивность симптомов может меняться, иногда возникает ощущение полного выздоровления, а временами — очень выраженные нарушения.
Остеоартрит не проходит, однако можно ограничить развитие этого заболевания и максимально улучшить качество жизни. Для этого необходимо заботиться о своем весе, под наблюдением физиотерапевта изучить и регулярно делать комплекс упражнений для укрепления связок и мышц лодыжки, беречь сустав стопы от большой нагрузки, а также принимать противовоспалительные и обезболивающие препараты после консультации врача. Остеоартрит лечат также хирургическим путем – круг возможностей включает в себя артроскопические операции (чтобы удалить части хряща сустава, воспалившиеся ткани и шпоры (остеофиты)), а также эндопротезирование сустава стопы.
Жесткий палец (hallux rigidus) – это последствия остеоартрита. Жесткий палец вызывает боль в суставе большого пальца ноги. Боль усиливается при ходьбе. Наблюдается скованность в суставе пальца и ограничения движения. Это заболевание чаще развивается у людей с деформированной анатомией стопы, а также после травм стопы.
Остеоартрит не проходит, однако можно ограничить развитие этого заболевания и максимально улучшить качество жизни.
Чтобы уменьшить нарушения, вызванные жестким пальцем, врачи обычно выписывают нестероидные противовоспалительные и обезболивающие препараты, а также предлагают сделать инъекцию стероидов в болезненный сустав пальца. Во время лечения рекомендуется носить удобную обувь и использовать специальные ортопедические вкладыши, которые снимают нагрузку с сустава большого пальца.
Жесткий палец лечат и хирургическим путем – круг возможностей включает в себя чистку сустава, эндопротезирование сустава большого пальца или закрытие сустава.
Неврому Мортона вызывает неправильная нагрузка стопы, например, длительное ношение туфлей с узким носом. Симптомы невромы Мортона: резкая, внезапная боль в подушечках стоп возле 3 и 4 или 4 и 5 пальцев. Симптомы вызваны утолщением нерва в районе 3 и 4 или 4 и 5 пальцев ноги в нижней части стопы. При увеличении объема нерва на него начинают давить расположенные рядом ткани. В результате может возникнуть боль и воспаление.
Чтобы уменьшить нарушения, вызванные невромой Мортона, врачи обычно выписывают нестероидные противовоспалительные и обезболивающие препараты, а также предлагают сделать инъекцию стероидов для быстрого снятия боли. Во время лечения рекомендуется носить удобную обувь и использовать специальные ортопедические вкладыши, которые снимают нагрузку с подушечек стопы.
Неврому Мортона лечат и хирургическим путем, удаляя утолщенный нерв. В отдельных случаях неврому можно успешно лечить с помощью радиочастоты (сжигая утолщенный нерв с помощью специального инструмента).
Halux valgus или деформация первой плюсневой кости – внутренняя кость стопы (первая плюсневая кость) выдвигается наружу. Обычно ее называют ростом косточки и люди часто представляют себе этот процесс как увеличение кости. На самом деле кость не растет. Но вместо того, чтобы находиться вертикально по отношению к большому пальцу ноги, кость начинает двигаться наружу. Чем больше прогрессирует такое выдвижение кости, тем больше меняются соотношения с расположенными рядом костями, в результате чего второй палец стопы может находиться не рядом, а над большим пальцем.
Halux valgus провоцирует регулярное ношение туфель на высоком каблуке, а также естественный процесс старения человека. При выборе такой обуви стопа не нагружена равномерно, и пальцам стопы приходится выдерживать усиленную нагрузку. Это заболевание также часто развивается одновременно с плоскостопием. Выдвижение внутренней кости стопы наружу может также быть вызвано эндокринными заболеваниями, остеопорозом или генетической предрасположенностью.
Деформация кости происходит медленно, и при этом заболевании нужно выбирать и носить удобную, подходящую обувь. Воспаление косточки лечат нестероидными противовоспалительными препаратами. Если деформация становится такой выраженной, что трудно носить обувь, а кость регулярно воспаляется и болит, решением станет операция.
Плоскостопие может появиться и прогрессировать как у детей, так и у взрослых. Главная задача подъема стопы (продольного свода стопы) – обеспечить равновесие тела и амортизацию при ходьбе. Чем меньше подъем, тем большую нагрузку приходится выдерживать нашему двигательному аппарату – ногам, суставам, позвоночнику. Последствием выраженного плоскостопия может быть боль в ногах, коленях, бедрах, крестце и спине.
Признаки плоскостопия: увеличение размера стопы, как в ширину, так и в длину, стаптывание обуви вдоль всего внутреннего края, боль и усталость в стопах после долгой прогулки или физической нагрузки.
Если во время консультации травматолог-ортопед не обнаружил серьезной деформации, а у человека нет жалоб на частую, доставляющую неудобства боль, состояние стопы можно улучшить, если выбирать удобную и качественную обувь, изучить под руководством физиотерапевта и регулярно выполнять специальные упражнения, цель которых – укрепить связки и мышцы стопы.
Плоскостопие можно лечить хирургическим путем, имплантируя между костями стопы специальный винт, который в дальнейшем обеспечит правильный изгиб свода стопы. Главное показание для операции на костях стопы – боль и нарушения при ходьбе, а не эстетические соображения.
Вросшие ногти на ногах являются распространенной проблемой, когда края ногтей врастают в мягкие ткани. Это вызывает боль, покраснение, отек и воспаление. Эта проблема чаще всего затрагивает ноготь на большом пальце ноги. Рекомендуется обратиться к травматологу-ортопеду, если эта проблема повторяется и доставляет неудобства. Врастанию ногтей на пальцах ног способствует обувь с узким носом, привычка обрезать ногти слишком коротко, вырезая их уголки, а также травма ногтя.
Воспаление, которое образуется при врастании ногтей на ногах в мягкие ткани, может вызвать воспаление кости большого пальца и привести к серьезной инфекции кости.
Для уменьшения вызванного вросшим ногтем дискомфорта врач может освободить часть вросшего ногтя, поместив между ногтем и кожей небольшую шину. Зафиксированный таким образом ноготь может изменить направление роста и перестать врастать в мягкие ткани. Для решения проблемы с врастанием ногтей иногда требуется частичное или полное хирургическое удаление ногтя на пальце ноги.
Зафиксированный таким образом ноготь может изменить направление роста и перестать врастать в мягкие ткани. Для решения проблемы с врастанием ногтей иногда требуется частичное или полное хирургическое удаление ногтя на пальце ноги.
Как вылечить боль в стопе и пятке?
Содержание
- Что делать при боли в стопе?
- Когда необходимо обращаться к врачу?
- Боль в стопе и пятках у спортсменов-бегунов:
Ахиллодиния, пяточная шпора, маршевый перелом, бурсит - Боль в стопе у женщин:
Нерома Мортона, поперечное плоскостопие, плюсне-вальгусная деформация - Боль в стопе у людей пожилого возраста: Плосковальгусная деформация, ревматический артрит, подагра, артроз
- Боль в стопе у детей и подростков:
Боли роста, остеохондроз, деформации свода ступни,
остеохондрома таранной кости - Часто задаваемые вопросы
Боль в стопе — это биологически важный предупредительный сигнал, который указывает на патологии ступни. Боль в стопе появляется вследствие перенагрузки, деформации, переломов, патологий сухожилий и суставов либо общих заболеваний, вызванных нарушением обмена веществ.
Для того, чтобы установить правильный диагноз, специалистам клиники Gelenk-Klinik в г. Фрайбург необходимо знать при каких обстоятельствах наступила боль в стопе.
Боль в стопе может появиться вследстие усиленных тренировок, неправильного распределения нагрузки и травм. Кроме того, существуют другие заболевания, которые проявляются как боль в стопе, однако не имеют никакого отношения к ортопедии.
Как избежать боль в стопе?
При внезапных или хронических болях не стоит ждать до последнего. Прежде чем боль в стопе обострится и приведет к непоправимым повреждениям, обратитесь к специалисту.
Боль в стопе можно рассматривать поэтапно: Боль в пятках либо в ахилловом сухожилии характерна для заднего отдела стопы, а боль ступни, подъёма стопы и внутренняя боль сбоку для среднего отдела.
Боль пальцев ног, зачастую как следствие поперечного плоскостопия, наблюдается в переднем отделе ступни.
С данными жалобами не всегда нужно обращаться к врачу: Иногда для того, чтобы успешно вылечить боль в стопе необходимо лишь менять обувь, уменьшать нагрузки в ступне или изменить технику ходьбы.
Анатомия стопы. Анатомия стопы. Боль может возникнуть в любом отделе ступни. Голеностопный сустав соединяет ее с коленом. Крепкая пяточная кость — это опора голеностопного сустава. Предплюсна несет часть ответственности за вертикальную подвижность ступни. Скелет ступни состоит из трех отделов: предплюсны, плюсны и пальцев. Дуга от пяточной кости до пальцев образует продольный свод стопы. При перекате с пятки на носок головки плюсневых костей переносят силу на пол и вместе с пальцами образуют передний отдел стопы. © Viewmedica
Когда нужно обращаться к специалисту?
- При болезненной отечности в стопе или голеностопном суставе, длительностью более пяти дней.
- При открытых и гнойных ранах.
- При наличии колющей и режущей боли.
- При повторных жалобах.
- Если боль в стопе продолжается несколько недель подряд.
- Если помимо рези в стопе у Вас повышенная температура.
- При структурных изменениях в стопе, пяточной кости или голеностопного сустава.

Боль в стопе и пятках у спортсменов-бегунов
У спортсменов, занимающихся активными видами спорта, боль в стопе имеет ортопедические основания. «Ортопедические» означает повреждения костей, суставов, сухожилий, мышц и связок. Во время тренировок и соревнований нагрузке более всего подвержены ноги, что и интерпретируется как основание большинства травм в стопе. При этом тяжесть приходится на все ткани в стопе: сухожилия, кости, хрящи и околосуставную сумку (бурса). Чрезмерные или неправильные занятия могут привести к переломам в стопе, воспалению сухожилий и разрывам мышц.
Как лечится боль в стопе у спортсменов-бегунов?
Не только усиленные тренировки, но и деформация пяточной кости может являться причиной перенагрузки ахиллова сухожилия. Неправильное положение изменяет ход сухожилий закрепленного на пяточной кости (см. рис. справа). Результат — скрученность, которая приводит к чрезмерной тяжести на некоторые отделы сухожилия. © Dr. Thomas Schneider
Не только спортсменам, но и другим пациентам, страдающим патологиями в стопе, рекомендуется прислушиваться к своему организму и прекратить либо сократить нагрузки если появляется боль в стопе. Квалифицированные специалисты-ортопеды советуют сначала проконсультироваться с врачом прежде чем принимать болеутоляющие препараты. Таким образом, человек может предотвратить продолжительные заболевания и боль в стопе. При болях сухожилий ни в коем случае нельзя принимать обезболивающие, сохраняя прежнюю нагрузку в стопе. Соревнования и силовые тренировки под приемом болеутоляющих препаратов могут нанести серьёзный ущерб на воспаленное ахиллово сухожилие.
Квалифицированные специалисты-ортопеды советуют сначала проконсультироваться с врачом прежде чем принимать болеутоляющие препараты. Таким образом, человек может предотвратить продолжительные заболевания и боль в стопе. При болях сухожилий ни в коем случае нельзя принимать обезболивающие, сохраняя прежнюю нагрузку в стопе. Соревнования и силовые тренировки под приемом болеутоляющих препаратов могут нанести серьёзный ущерб на воспаленное ахиллово сухожилие.
Заболевания сухожилий: Воспаление ахиллова сухожилия (ахиллодиния)
Симптомы ахиллодинии
- Колющая боль в стопе в начале движения.
- Утолщение в 3 cм. над местом крепления сухожилия.
- Покраснения и перегрев кожи.
- Крепитация — хруст сухожилий.
- Ранняя стадия: Боль в стопе под нагрузкой.
- Поздняя стадия: Боль в стопе в состоянии покоя/постоянная боль.
Ахиллово сухожилие закрепляется по всей ширине пяточной кости и отвечает за передачу нагрузки от икроножных мышц к заднему отделу стопы.
Ахиллодиния зачастую проявляется в пятках как колющая боль в стопе в начале движения либо в начале тренировки. Однако- это довольно обманчиво: Даже если во время самой тренировки боль в стопе проходит, ахиллово сухожилие всеравно подвергаается нагрузке и становится более хрупким, что, рано или поздно, приведет к его разрыву.
Как лечится Ахиллодиния?
Сократите нагрузки в стопе. При острых воспалениях используйте обезболивающие противоревматические препараты (напр. Ибупрофен).
- Состояние покоя и «разгрузка» ахиллова сухожилия
- Противовоспалительные препараты
- Специальные стельки (увеличение подъема в стопе, защита от избыточной пронации)
- Физиотерапия: упражнения для минимизации отклонений осей нижних конечностей
- Специальные упражнения на растяжение икроножных мышц
- Ударно-волновая терапия
- Оперативное удаление воспаленных тканей
- Операция по восстановлению
разрыва пяточного сухожилия: пластика ахиллова сухожилия
Пяточная шпора: подошвенный апоневроз и воспаление ахиллова сухожилия на пяточной кости
Симптомы пяточной шпоры
- Колющая боль в стопе
- Боль в стопе в начале движения
- Боль, зависящая от интенсивности тренировок
- Отсутствие боли в стопе в состоянии покоя
- Верхняя пяточная шпора: Боль в пятке
- Нижняя пяточная шпора: Подошвенная пяточная боль и окостенение нижней части пятки
Для нижней пяточной шпоры характерна режущая боль в стопе на подошве в области пятки. Чаще всего некачественная обувь или перенапряжение в стопе являются основами воспалительных процессов в плантарном сухожилии.
Чаще всего некачественная обувь или перенапряжение в стопе являются основами воспалительных процессов в плантарном сухожилии.
Во время тренировок боль в стопе уменьшается либо исчезает вовсе.
Область крепления подошвенного сухожилия при пяточной шпоре очень чувствительна при давящей боли. Кроме того, подошвенное сухожилие представляет собой сухожильную пластинку, которая проходит от пяточной кости под подошвой ступни. Нижняя пяточная шпора возникает зачастую у людей с лишним весом или у людей высокого роста. Спортсмены-бегуны, а также люди, увлекающиеся другими видами спорта, часто жалуются на колющую боль в подошвенной области ступни.
Для верхней пяточной шпоры характерна боль в области пятки. Ахиллово сухожилие, которое берет свое начало в области соединения медиальной и латеральной головок икроножной и камбаловидной мышц, воспаляется и вызывает давящую боль в стопе при ношении неправильной обуви.
При помощи рентгена специалисты по лечению боли в стопе могут незамедлительно определить болезненное утолщение плантарного либо ахиллова сухожилия.
Как лечится пяточная шпора?
Спортсменам, страдающим воспалением плантарных (пяточных) сухожилий рекомендуется снизить нагрузки в стопе и не тренироваться, ощущая боль. Упражнения на растяжение пяточных сухожилий в стопе предотвращают это заболевание и ускоряют выздоровление. Специальные стельки освобождают место крепления сухожилия на пятке от нагрузок. Ударно-волновая терапия ускоряет лечение данной патологии.
- Супинаторы, уменьшающие тяжесть на свод ступни.
- Ударно-волновая терапия
- Биологическое восстановление клетки (ЯКЕ®-Матричная регенерационная терапия)
- Упражнения на растяжение и физиотерапия.
- Инъекции ботулотоксина
- Эндоскопия
Воспаление сухожильного влагалища (тендовагинит) — это причина боли в подъеме стопы
Воспаление синовиального влагалища сухожилий, движущихся от передней большеберцовой мышцы вдоль тыльной часть стопы и соединенных с пальцами. Эти сухожилия могут воспалиться и опухнуть вследствие перенагрузок. © Grays Anatomy
Симптомы тендовагинита
- Колющая/тянущая боль в стопе
- Покраснения и перегрев кожи
- Хруст в сухожилиях (крепитация)
- Ощутимое утолщение сухожилий в стопе
Иногда, во время ходьбы ощущается боль в тыльной стороне стопы. Целый ряд сухожилий проходит от большеберцовых мышц через её тыльную часть и снабжает каждый палец. Чрезмерные нагрузки могут стать причиной воспалений в сухожилиях.
Боль в стопе, а именно на её тыльной части, очень похожа на маршевый (усталостный) перелом при котором пациент ощущает колющую боль вовремя опускание ноги на пятку. Сухожильное влагалище также воспаляется из-за неправильной обуви или длительных тренировок. Неправильная и слишком узкая обувь, а также чрезмерные спортивные нагрузки, являются главными причинами воспалений сухожильного влагалища.
Как вылечить воспаление сухожилий в стопе?
- Охлаждающий компресс
- Электротерапия
- Физиотерапия
- Обезболивающие (Ибупрофен)
- Фиксация ортезом
- Оперативное лечение
Людям, занимающимся спортом, рекомендуется приостановить тренировки и заменить обувь на более удобную, пока боль в стопе полностью не пройдет. НПВП — нестероидные противовоспалительные препараты помогут преодолеть и остановить боль в стопе. Кроме того, специалисты Геленк Клинки во Фрайбурге не рекомендуют заниматься спортом во время приема Ибупрофена.
НПВП — нестероидные противовоспалительные препараты помогут преодолеть и остановить боль в стопе. Кроме того, специалисты Геленк Клинки во Фрайбурге не рекомендуют заниматься спортом во время приема Ибупрофена.
Экзостоз пяточной кости (Экзостоз Хаглунда): колющая боль заднего отдела стопы
Симптомы экзостоза пяточной кости
- Отёчность и покраснения на пятках
- Дявящая боль в стопе
- Гипертермия, покраснения
Помимо пяточной шпоры и ахиллодинии существуют и другие причины колющей и давящей боли в заднем отделе стопы. У спортсменов — это, например, кроссовки с зауженными пяточными вкладышами. Такая обувь сильно давит на верхнюю поверхность пяточной кости и является началом целого ряда отклонений в стопе. При ношении неподходящих туфель в стопе могут проявиться и другие дефекты, о которых пациент мог и не знать. Таким образом, полая стопа часто приводит к деформации пятки и образованию выроста на ней. Поэтому, у людей, с данной деформацией хрящевой вырост на пятке образуется чаще, чем у других.
Как лечиться Экзостоз Хаглунда?
Чаще всего данным заболеванием страдают спортсмены-бегуны. Пациентам рекомендуется приостановить тренировки и снизить нагрузки в стопе. Экзостоз пяточной кости лечится при помощи следующих методов:
- Пяточные вкладыши
- Ортопедические стельки
- Физиотерапия
- Антиревматические лекарства
- Операция (напр. удаление околосуставной слизистой сумки)
Перенагрузки как следствие усталостных (маршевых) переломов плюсневой кости
Симптомы маршевого перелома
- Колющая боль плюсны стопы
- Отёчность в стопе
Чрезмерные либо интенсивные тренировки могут привести к болезненным маршевым переломам плюсневых костей в стопе. Фрактуры вследствие перенагрузки образуются не только в стопе, но и на других перегруженных участках. Чаще всего усталостные переломы наблюдаются в стопе поскольку она несет на себе всю массу тела. Кроме того, такие повреждения плюсневой (метатарзальной) кости среднего отдела стопы наблюдаются в зоне второй плюсневой кости. При этом большой палец стопы, который удерживается приводящей мышцей, начинает смещаться кнаружи.
При этом большой палец стопы, который удерживается приводящей мышцей, начинает смещаться кнаружи.
В большинстве случаев стрессовые переломы в стопе пациенты принимают за растяжения суставов либо за ушибы. Однако при данной патологии вследствие перенагрузок нарушается структура плюсневой кости. Характерным для усталостного перелома является колющая боль в стопе под нагрузкой.
Как вылечить маршевый перелом?
- Незамедлительное снижение нагрузки
- Противоотёчное лечение:(ЯКЕ®-Матричная регенерационная терапия, Лимфодренаж)
- Противовоспалительные препараты
- Иммобилизация стопы, снижение нагрузки
Прекратите занятия спортом пока не пройдет боль в стопе. Противовоспалительные лекарственные средства ускоряют процесс снижения отечности в стопе. Снижение тяжести на переднюю часть стопы при помощи специальной обуви ускоряет восстановление. При маршевом переломе в стопе смещения костей не наблюдается. В большинстве случаев повреждается только кортикальный слой кости. Из этого следует, что полное обездвиживание стопы не является необходимым. Процесс восстановления длится до шести недель. Именно столько больному рекомендуют держать стопу в состоянии покоя.
Из этого следует, что полное обездвиживание стопы не является необходимым. Процесс восстановления длится до шести недель. Именно столько больному рекомендуют держать стопу в состоянии покоя.
Задний пяточный бурсит и воспаление синовиальной сумки, окружающей ахиллово сухожилие (Ахиллобурсит)
Симптомы Ахиллобурсита
- Отечность пятки
- Покраснения и перегрев кожи
- Колющая боль в пятке при каждом шаге
Болезненные воспаления суставной сумки (бурсит) Так же могут вызвать боль в стопе. Синовиальная околосуставная сумка — это утолщенная полость, содержащая синовиальную жидкость, отвечающая за подвижность сухожилий и мышц. Кроме того, они защищают мягкие ткани от давления и ушибов.
Одним из признаков бурсита является боль заднего отдела стопы. Ахиллово сухожилие образуется в результате слияния плоских сухожилий задних мышц голени — икроножной мышцы и камбаловидной мышцы и крепится к бугру пяточной кости. Кроме того, ахиллово сухожилие находится между двумя синовиальными сумками, которые могут воспалиться при чрезмерных нагрузках. Довольно часто ахиллобурсит взывает боль в заднем отделе стопы.
Довольно часто ахиллобурсит взывает боль в заднем отделе стопы.
Как вылечить задний пяточный бурсит?
- Снижение нагрузки в стопе, охлаждающие компрессы, иммобилизация
- НПВП — нестероидные противовоспалительные препараты (напр. Ибупрофен)
- Пункция воспаленной бурсы (синовиальная сумка)
- Оперативное удаление синовиальной сумки
Обувь с зауженными пяточными вкладышами необходимо заменить на более удобную с ортопедическими амортизирующими стельками. Противовоспалительные препараты помогают вылечить от боль в стопе и облегчить симптомы заболевания. Для того, чтобы немного «разгрузить» стопу, пациентам рекомендуется приостановить занятия спортом. В запущенных случаях проводится оперативное удаление синовиальной сумки заднего отдела стопы.
Межплюсневый бурсит — воспаление синовиальной сумки переднего отела стопы
Боль в стопе появляется так же и вследствие меж плюсневого бурсита. Воспаление синовиальной сумки переднего отела стопы может наступить вследствие силовых упражнений и ношения узкой обуви, сдавливающей пальцы. Так как при каждом движении значительная часть нагрузки приходится на фаланги пальцев и кости плюсны, стопа может деформироваться. Таким образом, патологии в стопе, а именно поперечное плоскостопие или вальгусная деформация могут привести к перераздражению синовиальной сумки переднего отела стопы.
Так как при каждом движении значительная часть нагрузки приходится на фаланги пальцев и кости плюсны, стопа может деформироваться. Таким образом, патологии в стопе, а именно поперечное плоскостопие или вальгусная деформация могут привести к перераздражению синовиальной сумки переднего отела стопы.
Довольно часто специалисты-ортопеды наблюдают у пациентов бурсит первого плюснефалангового сустава (плюснефаланговый бурсит). Вследствие уже резвившейся деформации большого пальца стопы обувь в этой области начинает давить еще больше. Смещение первого пальца стопы зачастую приводит к бурситу и болезненной отечности. Синовиальные сумки между другими плюсневыми костями воспаляются во время усиленных занятий спортом.
Как лечиться бурсит переднего отдела стопы?
- Стельки от поперечного плоскостопия
- Нестероидные противовоспалительные препараты (напр. Ибупрофен)
- Оперативное удаление синовиальной сумки
Противовоспалительные препараты снижают боль и отечность в стопе в стопе. Силовые спортивные нагрузки пациентам необходимо сократить в срочном порядке. Стельки от поперечного плоскостопия помогут уменьшить нагрузку на переднюю часть стопы в области фаланг пальцев.
Силовые спортивные нагрузки пациентам необходимо сократить в срочном порядке. Стельки от поперечного плоскостопия помогут уменьшить нагрузку на переднюю часть стопы в области фаланг пальцев.
Мышца отводящая большой палец стопы — вид снизу красным цветом — отвечает за отведение большого пальца стопы. У спортсменов, занимающихся беговыми видами спорта, эта мышца может воспалиться. © Grays Anatomy
Мышечная боль в стопе: Воспаление мышцы, отводящей большой палец стопы (Musculus abductor hallucis)
Симптомы воспаления мышц внутренней части стопы
- Колющая боль в стопе
- Отечность
- Покраснение и перегревание кожи
В стопе появляется и мышечная боль: Мышца отводящая большой палец стопы (Musculus abductor hallucis) занимает медиальное положение в подошвенной части стопы. Кроме того, эта мышца отвечает за процесс сгибания отвода большого пальца. Колющая боль в стопе является одним из признаков патологии мышцы, отводящей свод стопы.
Как вылечить воспаление мышцы отводящей большой палец стопы?
- НПВП — нестероидные противовоспалительные препараты
- Состояние покоя
- Упражнения на растяжение мышц
Колющую боль разгибателя большого пальца можно перепутать с болью в плантарном (пяточном) сухожилии либо с маршевым (усталостным) переломом. Упражнения на растяжение мышц способствуют поддержанию здоровой формы стопы.
Воспаление или разрыв сухожилий малоберцовых мышц
Симптомы воспаления сухожилий малоберцовых мышц
- Боль в голениl
- Боль в латеральной лодыжке
- Давящая боль по всему сухожилию малоберцовой мышцы
- Отечность, покраснения
- Щелканье сухожилия с наружной части лодыжки
Сухожилия малоберцовых мышц соединяют мускулатуру голени (короткая малоберцовая мышца/длинная малоберцовая мышца) с костями предплюсны: с клиновидными внутри стопы и плюсневыми снаружи. Обе кости окружают стопу с медиальной и латеральной сторон. Малоберцовые мышцы способствуют разгибанию стопы и пальцев (подошвенное сгибание).
Голеностопный сустав и малоберцовые сухожилия: длинными малоберцовым сухожилиями управляют икроножные мышцы, расположенные парно – с внутренней и внешней стороны голеностопного сустава — и закрепленные в области предплюсны. При чрезмерных нагрузках и отсутствии регенерации возможны воспаления сухожильного влагалища и разрывы малоберцовых сухожилий. © Bilderzwerg @ fotolia
Малоберцовые сухожилия и мышцы зачастую воспаляются вследствие перенагрузки, усиленных занятий спортом, отсутствия разминки или деформаций в стопе (тендит малоберцовых сухожилий). Критическим моментов в данной ситуации является внезапное изменение общей нагрузки: У людей, начинающих с увеличенного объема тренировки, могут образоваться разрывы мышечных волокон, а также воспаления малоберцовых мышц. Боль в стопе, вызванная воспалением малоберцовых мышц и сухожилий, начинается в икроножных мышцах и через сухожилия отдаёт в стопу. Прежде всего начинает болеть внешняя лодыжка. При подворачивании стопы наружу боль в малоберцовых мышцах усиливается, так как сухожилие продолжает растягиваться.
Так же и в области сухожилий, которые проходят поперечно под голеностопным суставом, могут возникнуть воспаления (тендит). Следствием тендита малоберцового сухожилия является болезненное воспаление, а также отечность, боль в стопе и в голеностопном суставе.
Узкая спортивная обувь, ограничивающая плавный перекат стопы, так же вызывает болезненные воспаления малоберцовых сухожилий. При деформациях в стопе отсутствует необходимый объем нагрузки на мышцы голени, что вызывает к боль и перенагрузки некоторых отделов стопы.
При деформациях в стопе отсутствует необходимый объем нагрузки на мышцы голени, что вызывает к боль и перенагрузки некоторых отделов стопы.
Воспалительный процесс может привести к разрыву малоберцового сухожилия. Кроме того, опухшее малоберцовое сухожилие может послужить сдавлению нервов тарзального (плюсневого канала), вследствие чего пациент ощущает зуд, онемение и нарушения чувствительности в стопе.
Лечение воспалений малоберцовых сухожилий
- Снижение нагрузки и состояние покоя в стопеe
- Охлаждение острых воспалений в стопе
- Противовоспалительные препараты (напр. Ибупрофен)
- Физиотерапия, упражнения на растяжение икроножных мышцr
- Ортопедические стельки
- Операция на стопе
- Удаление омертвевших (некротизированных) тканей с помощью острого скальпеля
- Выравнивание костных структур малоберцового сухожилия
Частая боль в стопе у женщин
Не существует таких патологий в стопе, которые касаются только женщин. Однако боль в переднем отделе стопы возникает у женщин в 10 раз чаще, чем у мужчин. Причиной этому является тот факт, что соединительные ткани у женщин слабее. Гормональные изменения, например, беременность или менопауза, так же могут изменить структуру соединительных тканей. Кроме того, женщины любят носить красивую обувь на высоком каблуке, что приводит искривлению мышц в стопе. Очень часто, вместо того, чтобы плавно перекатывать стопу с пятки на носок, основной вес приходится на передний отдел стопы, что приводит к деформации мышц.
Однако боль в переднем отделе стопы возникает у женщин в 10 раз чаще, чем у мужчин. Причиной этому является тот факт, что соединительные ткани у женщин слабее. Гормональные изменения, например, беременность или менопауза, так же могут изменить структуру соединительных тканей. Кроме того, женщины любят носить красивую обувь на высоком каблуке, что приводит искривлению мышц в стопе. Очень часто, вместо того, чтобы плавно перекатывать стопу с пятки на носок, основной вес приходится на передний отдел стопы, что приводит к деформации мышц.
Боль в большом пальце стопы: Метатарзалгия (боль плюсневых костей) при поперечном плоскостопии
Симптомы метатарзалгии
- Понижение поперечной дуги переднего отдела стопы
- Расширение передней части стопы
- Согнутое положение большого пальца
- Боль в стопе под нагрузкой
- Мозоли на фалангах пальцев (натоптыш))
При метатарзалгии (боль плюсневых костей) пациенты ощущают боль в плюснефаланговом суставе на уровне подушечек стопы обеих ног, которые расположены прямо под пальцами. На эту область в стопе оказывается наиболее сильное давление, чем на другие. Вследствие поперечного плоскостопия понижается поперечный свод стопы и увеличивается нагрузка на подошвенную фасцию. Во время переката стопы с пятки на носок перенос веса тела на пол происходит при помощи подушечек стопы. Слабость соединительных тканей или не достаточно тренированные ноги — это две наиболее значимые причины, по которым пациенты начинают чувствовать боль в стопе. Если человек каждый день носит неудобную обувь с зауженным носком, риск заболевания значительно увеличивается.
На эту область в стопе оказывается наиболее сильное давление, чем на другие. Вследствие поперечного плоскостопия понижается поперечный свод стопы и увеличивается нагрузка на подошвенную фасцию. Во время переката стопы с пятки на носок перенос веса тела на пол происходит при помощи подушечек стопы. Слабость соединительных тканей или не достаточно тренированные ноги — это две наиболее значимые причины, по которым пациенты начинают чувствовать боль в стопе. Если человек каждый день носит неудобную обувь с зауженным носком, риск заболевания значительно увеличивается.
А если туфли еще и на высоком каблуке, увеличивается нагрузка на подушечки стопы и соединительные ткани. Пациентам рекомендуется учесть эти факты и обратить внимание на то, что стопа человека по своей природе не способна переносить такие нагрузки. После нескольких лет ношения подобной обуви у многих наблюдается сильная боль в стопе, а также уплощение свода стопы и поперечное плоскостопие, при котором передние отделы стопы распластываются, а первый палец отводится кнаружи.
Как вылечить боль в плюсневой части стопы?
- Ортопедические стельки для укрепления поперечного свода стопы
- Упражнения для стопы и гимнастика
- Обувь на низкой подошве, не сужающая пальцы
- Operation (Weil-Osteotomie: Korrektur des Spreizfußes)Остеотомия (операция Вейля: коррекция поперечного плоскостопия)
Методика лечения патологии будет зависеть от причин, по которым началась боль в стопе. Однако, в любом случае врачи рекомендуют заменить обувь наиболее удобную. Иногда помогают гимнастические упражнения, способствующие укреплению переднего отдела стопы. При деформациях в стопе, вследствие поперечного плоскостопия используются стельки со специальными клиновидными элементами. В таких стельках на пятке делается выемка, а в области поперечного свода стопы устанавливают метатарзальную подушечку. Данная конструкция позволяет выпрямить поперечный свод стопы и снизить нагрузку в стопе.
Неврома Мортона: боль среднего отдела стопы вследствие ущемления нервов
Неврома Мортона — это патологическое утолщению общепальцевого нерва стопы вызывающее боль в стопе между третьим и четвертым пальцем. Данное заболевание, для которого характерна колющая боль в стопе, а также онемение и чувство жжения в пальцах, может быть спровоцировано поперечным плоскостопием. © Dr.Thomas Schneider
Данное заболевание, для которого характерна колющая боль в стопе, а также онемение и чувство жжения в пальцах, может быть спровоцировано поперечным плоскостопием. © Dr.Thomas Schneider
Симптомы Невромы Мортона
- Коющая боль в пальцах и переднем отделе стопы
- Онемение пальцев
- Чувство, что Вы как будто наступаете на горошину
- Уменьшение болевого синдрома после снятия обуви
Заболевание Неврома Мортона Неврома Мортона проявляется в форме болезненного отека нервной оболочки между плюсневыми костями, а поперечное плоскостопие ускоряет ее развитие. Снижение переднего поперечного свода стопы при поперечном плоскостопии оказывает негативное влияние на состоянии переднего отдела стопы. В результате первый плюснефаланговый сустав находится прямо на полу, а область между костями плюсны сужается. Во время ходьбы плюсневые кости сдавливают срединный нерв (Nervus medianus), вследствие чего опухает соединительная ткань, образующая оболочки нерва.
В результате выше указанного отека усиливается давление на нервные окончания в стопе. Пациенты чувствуют сильную колющую боль в стопе, а иногда жжение либо онемение. Таким образом, затронута практически вся область кровоснабжения нервов в стопе.
Пациенты чувствуют сильную колющую боль в стопе, а иногда жжение либо онемение. Таким образом, затронута практически вся область кровоснабжения нервов в стопе.
Если у Вас есть чувство, что Вы как будто наступаете на горошину или гальку при ходьбе, то у вас скорее всего Неврома Мортона.
Как лечится Неврома Мортона?
- Обувь на низкой подошве, не сужающая пальцы
- Гимнастика для стоп
- Местная анестезия
- Оперативная декомпрессия — уменьшение степени сжатия плюсны
- Остеотомия костей плюсны
- Неврэктомия — оперативное иссечение воспаленного нерва
После того, как пациент снимает обувь, боль в стопе, вызванная Невромой Мортона сразу проходит. Узкие лыжные ботинки также могут спровоцировать боль в стопе.
Чтобы, боль в стопе, вызванная Невромой Мортона, прошла как можно быстрее рекомендуется отказаться от остроконечной обуви на высоком каблуке. Однако в некоторых случаях, при воспалении и уплощении нерва помогает только хирургическое лечение Невромы Мортона.
Вальгусная деформация – «шишка» или искривление пальцев ног
Симптомы вальгусной деформации
- Искривление первого пальца стопы кнаружи
- Отклонение внутрь стопы большого пальца
- Отечность, покраснение, перенагревание и давящая боль в стопе
- Боль в среднем отделе стопы (метатарзалгия)
Вальгусная деформация в стопе возникает при супинации большого пальца в направлении меньших пальцев. Воспаления околосуставной сумки (бурсы) первого плюснефалангового сустава и его износ могут вызвать болезненный артроз. © Dr. Thomas Schneider
Вальгусная деформация — это типичная женская проблема. Женщины страдают данным заболеваем в 10 раз чаще, чем мужчины. Для вальгусной деформации характерно болезненное увеличение косточки первого пальца стопы с внутренней стороны, а также отечность, покраснения и боль в стопе при нагрузке. Однако не у всех пациентов с вальгусной деформацией наблюдается боль в стопе.
При воспалении слизистых сумок в области суставов (бурсит) боль в стопе чувствуется при каждом шаге, а выносливость большого пальца значительно снижается. Бурсит большого пальца стопы формируется вследствие скопления, что в синовиальной лишней жидкости, которая иногда является гнойной.
Бурсит большого пальца стопы формируется вследствие скопления, что в синовиальной лишней жидкости, которая иногда является гнойной.
В самых сложных случаях оказание чрезмерной нагрузки на малые пальцы в стопе может привести к стрессовым переломам, то есть к нарушению целостности костей.
Как лечится вальгусная деформация?
При сильной боли в стопе необходимо квалифицированное лечение. В большинстве вылечить боль в стопе помогает только оперативное лечение вальгусной деформации по выпрямлению деформации большого пальца стопы.
Hallux rigidus — артроз первого плюснефалангового сустава
Симптомы артроза первого плюснефалангового сустава
- Отечность большого пальца
- Ограничения подвижности большого пальца
- Боль, зависящая от интенсивности движений в первом плюснефаланговом суставе
- Шум трения в суставе
Артроз может наступить и вследствие оказания чрезмерной нагрузки на первый плюснефаланговый сустав. В таком случае специалисты рассматривают заболевание Hallux rigidus или другими словами жесткий (ригидный) палец. Одной из наиболее важных причин появления артроза первого плюснефалангового сустава является деформация большого пальца (вальгусная деформация) (Hallux valgus). Другими причинами болезни могут быть травмы, повреждения либо чрезмерно интенсивные нагрузки.
Одной из наиболее важных причин появления артроза первого плюснефалангового сустава является деформация большого пальца (вальгусная деформация) (Hallux valgus). Другими причинами болезни могут быть травмы, повреждения либо чрезмерно интенсивные нагрузки.
При артрозе боль в стопе усиливается, а большой палец становится ригидным, отчего и пошло определение Hallux rigidus. У пациентов отмечается ограниченность в движениях и сильная боль в стопе. Для того, чтобы уменьшить боль в стопе, при перекате стопы человек переносит вес тела на соседние малые пальцы, что является причиной появления переходной метатарзалгии (боль плюсневых костей вследствие переноса тяжести тела).
Лечение артроза первого плюснефалангового сустава
- НПВП — нестероидные противовоспалительные препаратыli>
- Инфильтрация — инъекция болеутоляющих препаратов (напр. кортизон)
- Ортезы для иммобилизации сустава
- Ортопедические стельки или обездвиживание больного сустава
- Хейлэктомия — удаление костных разрастаний вокруг сустава
- Остеотомия — укорочение первой плюсневой кости
- Артродез (обездвиживание) первого плюснефалангового сустава
- Протезирование
Лечение Hallux rigidus должно предотвратить или хотя бы приостановить развитие артроза. При этом целесообразно использование специальных стелек для ослабления нагрузки на сустав. Противовоспалительные медикаменты (НПВП) помогут уменьшить боль в суставе и снизить вероятность износа суставного хрящ.
Артроз может изменить всю структуру первого плюснефалангового сустава: Вследствие повышенного давления вокруг сустава образуются костные шпоры, ускоряющие износ суставного хряща. Во время хэйлектомии — малоинвазивной операции на суставе (хэйлектомия) хирург удаляет эти костные разрастания и таким образом, сохраняет жизнеспособность сустава.
Если вследствие артроза суставный хрящ был полностью изношен, то единственным методом лечения является обездвиживание (артродез) первого плюснефалангового сустава. Специалисты-ортопеды Геленк-Клиники проведут данное вмешательство без особых рисков ограничения для подвижности и спортивных способностей пациента. После артродеза пациент может вернуться и в большой спорт.
Деформация Тейлора («стопа портного»): отклонение V плюсневой кости и образование «шишки» у основания мизинца
Симптомы деформации Тейлора
- Согнутое положение мизинца
- Давящая боль в стопе.
вследствие воспаления суставной сумки
- Мозоли (натоптыши) на подошве стопы
- Расширение поперечного свода стопы
Деформация Тейлора или «стопа портного» — это схожее по симптоматике с артрозом первого плюснефалангового сустава, заболевание мизинца, при котором пятый палец стопы отклоняется кнутри и перекрывает соседние пальцы. При этом воспаляется область 5-го плюснефалангового сустава, вследствие чего пациент ощущает сильную боль в стопе. Причиной «стопы портного», как и при вальгусной патологии, является поперечное плоскостопие. Частое ношение обуви на высоком каблуке с зауженным носком усиливает деформацию и боль в стопе.
Как лечится Деформация Тейлора?
- Обувь на низкой подошве, не сужающая пальцы
- Отказ от высоких каблуков
- Силиконовые вкладыши в под дистальный отдел стопы
- Хирургическое вмешательство
Ношение свободной обуви предотвращает прогрессирование деформации. При сбалансированном распределении нагрузки на стопу, процесс перенагрузки соединительных тканей и разрушения переднего свода стопы останавливается сразу. Силиконовые подушечки под дистальный отдел стопы способствуют предотвращению существующих воспалений и деформаций в стопе.
Силиконовые подушечки под дистальный отдел стопы способствуют предотвращению существующих воспалений и деформаций в стопе.
В сложных случаях проводится операция по выпрямлению «стопы портного». Данное вмешательство возвращает мизинец в прежнее положение, что способствует сужению стопы.
Боль в стопе у людей средней и старшей возрастной группы
В то время как у молодых людей боль в стопе наступает вследствие перенагрузок и травм, то у людей средней и старшей возрастной категории боль в стопе может возникнуть вследствие безобидных деформаций в стопе, которые не причиняют молодым и малейших неудобств. У людей более старшего возраста такие деформации проявляются намного быстрее и приводят к анкилозу (неподвижность) в суставах и артрозу. Причиной этому являются изменения в процессе обмена веществ под воздействием гормональных препаратов, которые оказывают негативное влияние на мышечное равновесие и сухожилия в стопе. Износ сустава приводит к артрозу в стопе или плюснефаланговом суставе.
Плосковальгусная деформация в стопе: болезненное уплощение продольного свода стопы на рентгеновском снимке.© Gelenk-doktor.de
Плосковальгусная деформация стопы
Симптомы плосковальгусной деформации стопы
- Отечность медиальной лодыжки
- Быстрая усталость в стопе при ходьбе
- Боль с наружного края стопы
- Боль в стопе, отдающая в голень
- Плоскостопие
- Нарушение процесса переката стопы при ходьбе
- Боль в стопе при перекате стопы с пятки на носок
Плосковальгусная деформация — это одна из самых часто встречающихся и болезненных деформаций в стопе. Данное определение описывает две основные патологии в стопе, которые появляются одновременно: Вальгусная стопа — это Х-образное искривлением оси пятки, а плоскостопие снижение продольного свода стопы до пола.
При подъеме продольного свода стопы прозводится активная дейятельность задних мышц голени. Совместно с икроножной и камбаловидной мышцами задняя большеберцовая мышца осуществляет подошвенное сгибание в стопе. Также она участвует в супинациии приведении стопы. При слабости или нестабольности большеберцовой мышцы продольный свод стопы опускается.
Также она участвует в супинациии приведении стопы. При слабости или нестабольности большеберцовой мышцы продольный свод стопы опускается.
Все обстоятельства, снижающие работоспособность мышц, могут стать причиной ослабления продольного свода стопы. Кроме мышечной слабости к таким патологиям относятся заболевания, вызванные нарушением обмена веществ, а так же ревматизм, подагра и стероидные гормональные средства. Читатайте подробнее о причинах плосковальгусной деформации стопы (pes planovalgus).
Пациенты, страдающие плосковальгусной деформацией чувствуют боль в стопе под нагрузкой. При данном заболевании сокращается дистанция «безболевой ходьбы», а медиальная лодыжка часто опухает. При патологиях задней большеберцовой мышцы, боль в стопе может отдавать прямо в голень. Данная деформация в стопе заметна и по обуви пациента: Внутренние края выглядят очень изношеными, так как перекат стопы ощуествляется не через большой палец, а через внутренний край стопы. При этом пальцы стопы отклоняются кнаружи.
Лечение болезненной плосковальгусной деформации в стопе
Плосковальгусная деформация стопы почти всегда лечится консервативно. Спортивные тренировки и болевая терапия помогают вылечить боль в стопе. Специальные ортопедические стельки поддерживают продольный свод стопы и улучшают походку.
Если при повреждениях и разрывах большеберцовой коллатеральной связки физитерапия не принесла желаемого результата, а боль осталась, специалисты нашей клиники проводят операцию на стопе.
Во время оперативного лечения большеберцовая коллатеральная связки укорачивается и очищается от воспалений.
Другим методом лечения дегеративных изменений большеберцовой коллатеральной связки является аутогенная трансплантация.
Кроме того, существует возможность проведения костной пластики для нормализации положения пяточной кости. Данное вмешательство является необходимым при контранктуре мышц и плосковальгусной деформации в стопе.
Артроз предплюсны: Износ плюсневого сустава (Артроз в суставе Лисфранка)
Артроз плюсневого сустава чаще всего образуется в области большого пальца и поражает другие суставы и кости предплюсны. Износ плюсневого сустава является причиной боли в подъеме стопы. © Dr. Thomas Schneider
Износ плюсневого сустава является причиной боли в подъеме стопы. © Dr. Thomas Schneider
Симптомы артроза плюсневого сустава
- Боль в тыльной части стопы
- Отечность и боль в подъеме стопы
- Изменение нагрузки в стопе
- Боль в стопе при перекате с пятки на носок
- Усиленная боль в стопе во время подъёма по лестнице
- Боль в стопе в начале движения
Для артроза плюсневого сустава характерна боль над продольным сводом стопы в подъеме ноги. Кости предплюсны (тарзальные кости) находятся между костями плюсны и таранной костью. Они образуют переход между предплюсной и длинной костью плюсны. В медицине такой процесс называют суставом Лисфранка.
Зачастую боль и артроз плюсневого сустава появляются вследствие травм: Предшедствующие переломы костей предплюсны только усиливают боль в стопе. Однако, в некоторых случаях причина неясна. Тогда специалисты рассматривают проблему идиопатического износа в плюсневом суставе.
Довольно часто боль и артроз в плюсневом суставе возникает наряду с отечностью и перенагреванием тыльной части стопы. Поврежденные суставы в задней части стопы ортопеды определяют во время пальпаторного обследования.
Поврежденные суставы в задней части стопы ортопеды определяют во время пальпаторного обследования.
На ранней стадии заболевания артроз плюсневого сустава и связанную с ним боль в стопе специалисты лечат при помощи специальных ортопедических стеле, которые поддерживают продольный свод стопы.. Если боль в стопе усиливяется, проводится артродез сустава Лисфранка.
Как лечится артроз плюсневого сустава?
- Противовоспалительные обезболивающие
- Ортопедические стельки для поддержания продольного свода стопы
- Артродез сустава Лисфранка
Иногда боль в стопе, связанную с артрозом, можно вылечить при помощи противовоспалительных препаратов. В более запущенных случаях боль в стопе устраняется во время артродеза сустава Лисфранка. Хирургичческое обездвиживание не имеет негативного влияния на работоспособноть стопы и стабильность сустава Лисфранка. Пониженная подвижность сустава Лисфранка после операции играет лишь второстепенную роль.
Диабетическая стопа: Боль в стопе, вызванная диабетической невропатией и нарушением кровоснабжения
Симптомы диабетической стопы
- Отсутствие чувствительности в стопе
- Измененное восприятие давления, холода и тепла
- Боль и зуд в стопе и в голени
- Деформация мышц в стопе и в голени
Боль может чувствоваться в нескольких отделах стопы, однако в редких случаях она возникает по ортопедическим причинам.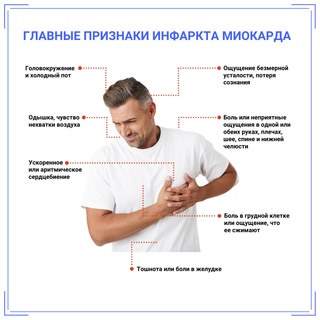 Как правило боль в стопе связана с нарушениями метаболизма.
Как правило боль в стопе связана с нарушениями метаболизма.
Диабет — это одна из основных причин, по которым появляется боль в стопе. Периферическая невралгия — особенно боль в стопе — является одним из наиболее распространенных сопутствующих осложнений диабета. Диабетическая невропатия (поражение периферических нервов) сопровождается нарушением чувствительности и боли в стопе. Кроме того, для данной патологии характерна боль в пятке, онемение подошвы стопы, а также изменение восприятия тепла и холода. Боль и нарушения чувствительности в стопе увеличивают риск травматических повреждений. Язвенные образования и воспаления в стопе являются опасными, так как зачастую остаются незаметными.
Лечение диабетической полиневропатии
- Улучшенный контроль уровня сахара в крови
- Болевая терапия антидепрессантами
- Отказ от алкоголя и никотина
- Медикаменты, стимулирующие кровообращение
Невропатическая боль в стопе лечится не у специалиста-ортопеда: С такой патологией необходимо обращаться к семейному врачу или к терапевту.
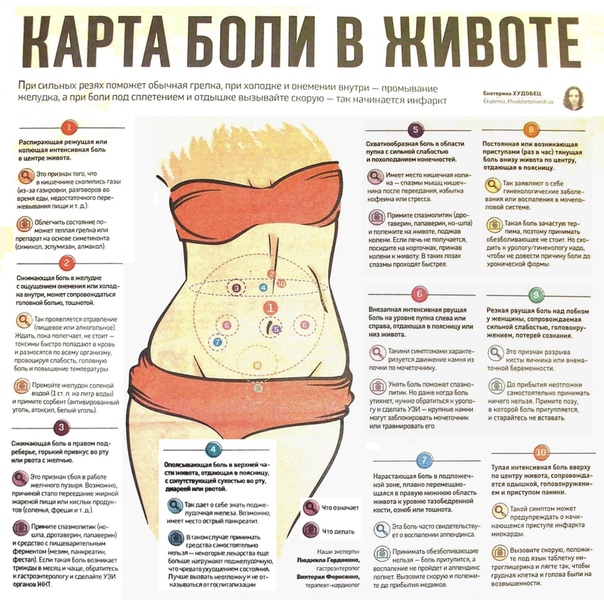 Главными причинами невропатической боли в стопе и диабета являются лишний вес, курение, употребление алкоголя и неправильное питание.
Главными причинами невропатической боли в стопе и диабета являются лишний вес, курение, употребление алкоголя и неправильное питание. Нарушение метаболизма мочевой кислоты является причиной подагры и колющей боли в стоп
Одним из признаков подагры может быть боль в стопе, сопровождающаяся покраснениями на коже и болезненностью при надавливании. Для начальной стадии подагры характерна внезапная колющая боль в стопе у основания большого пальца. Зачастую пациенты, страдающие этой патологией, просыпаются ночью и чувствуют сильную боль в большом пальце. Сустав при этом опухает и перенагревается.
Подагра возникает вследствие отложения кристаллов мочевой кислоты в суставе. Из этого следует, что причиной подагра является нарушение метаболизма мочевой кислоты.
Для нормального выведения мочи из организма, ограничьте себя в употреблении мясных продуктов и алкогольных напитков.
Лечение подагры (гиперурикемии)
- Питание: Меньше мяса и алкоголя
- Похудение
- Обезболивающие против острых приступов подагры
- Больше жидкости (способствует выделению мочевой кислоты)
- Уростатики (медикаменты, задерживающие производство мочевой кислоты)
Нарушение обмена веществ можно вылечить путем изменения режима питания. Для нормального выведения мочи из организма, ограничьте себя в употреблении мясных продуктов и алкогольных напитков.
Ревматоидная стопа: Ревматоидный артрит является причиной болезненной отечности и перегрева в стопе
Симптомы ревматоидного артрита
Ревматоидный артрит (ревматизм) — это болезненное, воспалительное заболевание мягких тканей и суставов, для которого характерна боль в стопе.
Возбудителем болезни являются аутоиммунные патологии, при которых воспалительная реакция организма направлена против собственных тканей. Даный факт является причиной износа суставного хряща. Диагностика артрита проходит при помощи биохимического анализа крови. Колющая боль в стопе, отечность и перенагревания рассматриваются как последствия ревматоидного артрита.
Как вылечить ревматоидный артрит?
- Медикаменты: НПВП — нестероидные противовоспалительные препараты
- Физиотерапия
- Лечебная физкультура
- Редко: Инъекции кортизона
- Дьявольский коготь (лекарственное растение)
- Оме́га-3-полиненасыщенные жиирные кислоты (ПНЖК)
- Оперативное лечение вальгусного плоскостопия, вальгусной деформации и молоткообразных пальцев
Диагностическая визуализация (напр. УЗИ, ренген, МРТ) помогает отличить ревматоидный артрит от других заболеваний в стопе. Лечение данного заболевания связано с рядом сложностей, так как проводится при помощи антиревматических противовопалительных препаратов. Лечение ревматита рекомендуется проходить у высококвалифицированных врачей-ревматологов. При осложненных деформациях проводится хирургическая коррекция голеностопного сустава.
Синдром тарзального канала: Колющая боль и онемение в стопе вследствие защемления большеберцового нерва голеностопного сустава. © Dr. Thomas SchneiderСиндром тарзального канала: Боль с внешней стороны стопы вследствие защемления большеберцового нерва
Симптомы синдрома тарзального канала::
- Зуд и онемение в передней части подошвы стопы
- Жгучая боль в плюсневой части стопы
- Неприятные ощущения или острая боль с тыльной части стопы
- Боль в стопе ночью и в состоянии покоя
- Боль в стопе, отдающая в голень
Синдром тарзального канала возникает вследствие защемления (компрессии) нервов, так же, как и Неврома Мортона. При этом поперечные связки голеностопного сустава сдавливают большеберцовый нерв. В свою очередь жгучая и тупая боль в стопе распространяется до ягодичной области по задней поверхности ноги, и затем усиливается при разгибании стопы. Иногда при компрессионной (туннельной) невропатии боль наступает в зависимости от интенсивности нагрузки в стопе в состоянии покоя. Многие пациенты сталкиваются с проблемой невропатии заднего большеберцового нерва после ношения лыжной обуви.
Металлические стержни лыжных ботинок растягивают связки голеностопного сустава, вследствие чего пациент начинает чувствовать боль и онемение в стопе. Довольно часто отечность и боль в стопе вызывает синдром тарзального канала — например, у диабетиков или при опухоли мягких тканей и голеностопного сустава. В результате увеличивается давление в стопе, а связки, в свою очередь, ограничивают пространство для нервов, которые проходят внутри сустава.
Диагностика заболевания основана на его клинических проявлениях и предварительном опросе пациента. В зависимости от результатов обследования пациентам предлагают два типа лечения — консервативное и хирургическое.
Как вылечить синдром тарзального канала?
- Болеутоляющие и противовоспалительные препараты
- Мобилизация голени и голеностопного сустава
- Инъекции кортизона
- Ортезы
- Ортопедические стельки
- Хирургическое расширение тарзального туннеля (декомпрессия)
При помощи нестероидных противовоспалительных препаратов (НПВП) либо кортизона проводится консервативное лечение синдрома тарзального канала.
Хирургическое расширение туннельного канала — как и в случае синдрома запястного канала кистевого сустава — проводится с целью устранения сдавления (декомпрессии) нервов. После успешной операции все симптомы туннельной невралгии постепенно проходят.
Боль в стопе у детей и подростков
Боль в стопе у детей наступает по разным причинам. Как правило, дети жалуются на боль в стопе при незначительных травмах — например, когда подворачивают ногу или ударяются пальцами стопы. Подошвенные бородавки на подошве стопы, также являются причинами появления боли.
Если ребёнок жалуется на боль в костях, мышцах и суставах, рекомендуется обратит внимание на другие факторы.
Если боль в стопе настолько сильна, что ребенок не может ступить на ногу, необходимо обратиться в отделение экстренной медицинской помощи. Во время диагностического обследования квалифицированные медики определят наличие структурных повреждений либо переломов в стопе.
Боль в стопе вследствие островоспалительного процесса, проявляющего во время роста человек (апофизит)
- Боль в пятке, усиливающаяся при нагрузке
- Хромота при выполнении физической нагрузки
- Давящая боль в стопе
- Отечность и покраснение пятки
Боль в стопе у детей и подростков, как правило, не связана со структурными изменениями костей, сухожилий и суставов.
Зачастую боль в стопе возникает вследствие дисбаланса между ростом скелета и ростом мышц. Вследствие процесса роста наблюдаются раздражения сухожильных оснований — например инсерционная тендинопатия, энтезопатия и тендит. В стопе данная патология затрагивает место прикрепления ахиллова сухожилия к пятке. У детей здесь расположена зона роста кости, а именно костное сращение, в котором происходит рост стопы. Прежде всего боль в пятках, а именно у основания ахиллова сухожилия пяточной кости, является одним из признаков роста ребенка.
Как вылечить боль роста у детей и подростков?
- Физический покой
- Силиконовые вкладыши под пятку
- Ортопедические стельки под подъём стопы
- Похудение
- Болеутоляющие препараты
У подростков, активно занимающихся спортом, боль в стопе и в пятке может быть связана с заболеванием Экзостоз Хаглунда.
После ортопедического обследования и правильного диагноза жалобы на боль в стопе у подростков можно вылечить путем физио- и мануальной терапии
Боль в голеностопном суставе вследствие рассекающего остеохондрита (болезнь Кёнига)
- Боль в голеностопом суставе на фоне физической нагрузки
- Защемления/блокады в суставе
- Боль в стопе вследствие воспаления синовиальной оболочки сустава (синовит)
Рассекающий остеохондрит или расслаивающий остеохондроз — это нарушение обмена веществ в хрящевой и костной ткани прямо под хрящевой плоскостью. Поражены, как правило, участки таранной кости, наиболее подверженные физической нагрузке. Именно поэтому, рассекающий остеохондрит в стопе отмечается у спортивно-активных детей и подростков.
Для данного заболевания характерна потеря кровообращения в отдельном участке кости под суставом. На первой стадии заболевания появляется незначительная боль в стопе неопределенной локализации и устанавливается очаг остеонекроза. На второй стадии усиливается боль в стопе и появляется синовит.
На третьем этапе происходит неполное отделение некротизированного тела, что приводит к защемлению сустава и образованию так называемой суставной мыши. На последней стадии некротизированное тело отделяется полностью, а боль в стопе усиливается.
Лечение рассекающего остеохондроза у подростков
- Иммобилизация, запрет на занятия спортом
- Уменьшение нагрузки в стопе при помощи локтевых костылей
- Нормализация метаболизма кальция при помощи Витамина Д3
- Операция: Артроскопия голеностопного сустава
- Хирургическое просверливание области остеохондроза в кости
- Костная трансплантация (спонгиопластика)
- Рефиксация отделенного костного фрагмента
Если врач-ортопед ставит диагноз «Рассекающий остеохондроз», то, как правило, пациенту запрещается заниматься спортом долгое время. У детей остеонекроз кости проходит при соблюдении всех предписаний врача. С возрастом уменьшаются шансы пациента вылечить боль в стопе консервативно и поэтому начиная с 18-ти лет рассекающий остеохондроз лечится хирургическими методами. При отделении костных фрагментов необходима операция рассекающего остеохондроза. Аутогенная трансплантация (замена костной ткани) — путем взятия трансплантата из подвздошного гребня тазовой кости способствует полному излечению пациента.
Боль и деформации в стопе вследствие костных срастаний: тарзальные коалиции
- Частое подворачивание ноги
- Боль и ограниченность движения в голеностопном суставе
- Плосковальгусная деформация стопы у детей.
Плоско-вальгусная деформация стоп у детей это одна з стадий развития. Однако родители воспринимают ее как деформацию в стопе и начинают активные поиски специалиста. Путем естественного развития продольный свод стопы у детей выпрямляется до 4-6 лет. Нормальному развитию в стопе, также способствуют активность и хождение босиком.
Если же при плосковальгусной установке стоп дети жалуются на боль в стопе и мышечный спазм, отдающий в голень, родителям необходимо заняться поисками квалифицированного ортопеда. Часто боль в стопе ограничивает подвижность ребенка во время ходьбы и является причиной преждевременной усталости. При наличии данных симптомов существует опасность срастания костей в стопе, которые, как правило, должны развиваться отдельно. Боль в стопе, появившаяся вследствие костных срастаний отмечается у детей с 12-ти лет. Причиной этому служит спазмированная плоская стопа (плосковальгусная деформация), не выпрямившаяся во время процесса развития стопы ребенка
Стопа человека состоит из 26-ти костей. В заднем отделе стопы и предплюсне эти кости стабильны и соединены между собой. Неправильное развитие костей, а именно их срастание во время роста стопы могут привести к серьёзным осложнениям. Согласно статистике, примерно у 1% детей наблюдаются такие тарзальные коалиции.
В силу своего опыта специалисты Геленк Клиники во Фрайбурге отмечают регулярность следующих срастаний:
- Срастание ладьевидной и таранной костей: талонавикулярная коалиция (Coalition talonavicularis) у 70% пациентов
- Срастание пяточной и таранной костей: синостоз (Coalition talocalcanearis) у 30 % пациентов
- Срастание пяточной и ладьевидной костей: пяточно-ладьевидное соединение (Coalitio calcaneonavicularis)
Мышечный спазм является одним из самых распространненых проявлений тарзальной коалиции. Для быстрого устранения проблемы, необходимо выполнять рекомндации лечащего врача.
Диагностика тарзальных коалиций основана на клинических обследованиях и использовании различных визуализирующих методов. Рентген стопы предназначен для более точного определения степени развития патологии а цифровая объемная томография (DVT) способствует получению трехмерного изображения костей, что являтся оптимальным методом диагностики тарзальной коалиции.
Как вылечить коалицию костей в стопе под голеностопным суставом?
- Хирургическое разделение костного сращения предплюсны
- При неоходимости — подтаранный артродез для восстановления продольного свода стопы
Тарзальные коалиции в стопе у детей — это порок развития костей стопы, вылечить который можно хирургическими методами. Проведение операции перед переходным возрастом ребенка необходимо для восстановления нормального процесса роста в стопе.
Во время операции хирург разделяет срощенные кости в стопе. Если хирургическое вмешательство проводится уже после завершения процесса роста стопы пациента, существует большая вероятность появления артроза нижнего (талонавикулярного) голеностопного сустава , либо артроза костей предплюсны, что вызывает дополнительную боль в стопе.
Варусная стопа, косолапость и конская стопа: Деформации и боль в стопе у детей
Косолапость — это врожденная деформация в стопе, которая встречается у 0,1 % всех новорожденных. Ввиду специфической формы стоп, данная патология определяется сразу после рождения ребенка. Лечение косолапости проводится еще в грудном возрасте при помощи фиксирующих гипсовых бинтов.
При конской стопе происходит деформация, которая проявляется в виде стойкого подошвенного сгибания и характерной установки стопы. Довольно часто у детей наблюдается двойная деформация в стопе — косолапость и конская стопа. Как и косолапость, конская стопа обнаруживается сразу после рождения ребенка либо еще до его рождения при помощи УЗИ. Нередко конская стопа имеет неврологический характер: повреждения нервов либо икроножных мышц могут послужит возникновению данной патологии.
Как вылечить синдром «конской стопы» у детей?
Физиотерапия является главным методом лечения синдрома «конской стопы» у ребенка.
Хрящевой экзостоз/Остеохондрома (доброкачественная опухоль кости) у детей
Хрящевой экзостоз — это доброкачественное костно-хрящевое разрастание на поверхности кости, которое образуется из окостеневающей хрящевой ткани. Как правило данный процесс заканчивается после прекращения роста стопы пациента. Оперативное вмешательство необходимо лишь в том случае, если остеохондрома вызывает боль в стопе и поражает нервные окончания и суставы. © Dr.Thomas SchneiderОстеохондрома в голеностопном суставе — это доброкачественное разрастание хрящевой ткани в метафизе кости предплюсны, за счет которого происходит рост кости в длину в детском и юношеском возрасте. Костно-хрящевой экзостоз вызывает у детей боль на поверхности стопы. В таком случае необходимо обратиться к специалисту, который успешно проведет операцию по удалению данного разрастания в стопе.
Лечение хрящевого экзостоза
- Терпение и наблюдение
- Если появляется боль в стопе: хирургическая резекция нароста
Оперативное лечение патологии проводится в том случае, если костно-хрящевые разрастания проходят через нервы и кровеносные сосуды либо образуют защемления сустава предплюсны и боль в стопе.
Часто задаваемые вопросы
Боль в пальцах стопы
Боль в пальцах стопы
Боль в плюснефаланговых суставах появляется вследствие нарушения контакта суставных поверхностей и нарушения биомеханики в стопе. Это приводит к травмам синовиальной оболочки и остеоартрозу суставного хряща, а также к подвывихам суставов.
Боль в пальцах ног возникает из-за вальгусной деформации Hallux valgus первого пальца стопы.При этом воспаляется околосуставная сумка внутреннего свода стопы. Воспаленная суставная сумка первого плюснефалангвого сустава отекает и начинет болеть при надавливании.
Боль внешнего свода стопы возникает вследствие пронации малых пальцев. В медицине существует такое понятие как варусное отклонение мизинца (деформация Тейлора) или «стопа портного» (Digitus quintus varus). Варусная деформация пятой плюсневой кости может протекать безболезненно, а иногда пациенты даже не замечают ее.
Аутоиммунные заболевания, например ревматит или такие нарушения обмена веществ, как подагра вызывают сильную боль в стопе.
После усиленной физической нагрузки, беговых тренировок или туристических походов могут образоваться маршевые (усталостные) переломы метатарзальных костей (костей плюсны), которые вызывают сильную колющую боль в стопе и в пальцах.
Как появляется боль с внешней стороны стопы?
Защемления большеберцового нерва в области голеностопного сустава могут вызвать давящую боль в стопе и нарушения чувствительности с внешней стороны стопы (Синдром тарзального канала). Также невропатия большеберцового нерва вызывает колющую боль и онемение в стопе.
Деформация пятого плюснефалангового сустава стопа портногоможет быть причиной боли в области внешнего свода стопы.
В некоторых случаях боль с внешней стороны стопы может быть вызвана такой патологией как плосковальгусная деформация.
Боль с тыльной стороны стопы
Боль с тыльной стороны стопы
У спортсменов боль в стопе возникает вследствие воспаления сухожильного влагалища (Тендовагинит) .
Следующей причиной, по которой появляется боль у основания стопы является артроз сустава Лисфранка. Колющая боль в стопе во время каждого шага может привести к отечности в тыльной части стопы.
Защемление нерва в голеностопном суставе может вызвать передний синдром тарзального каналаи колющую боль в стопе.
При сильной нагрузке собственным весом либо продолжительном нахождении в положении «стоя» боль с внешней стороны стопы может появиться и без фонового заболевания.
Боль с внутренней стороны стопы
Боль внутри стопы
Боль с внутренней стороны стопы является следствием деформации большого пальца (Hallux valgus). При этом кость первого пальца стопы начинает отклоняться от привычного положения и опухает вследствие воспаления околосуставной сумки (Бурсит).
После продолжительной ходьбы или туристических походов также возникает боль в стопе, а именно с ее внутренней стороны. При недостаточной регенерации может воспалиться (длинный разгибатель большого пальца) проходящий по внутренней части стопы.
Такие деформации как плосковальгусная стопа также вызывают боль с внутренней стороны стопы. При перекатывании подошвы вдоль внутреннего края стопы голеностопный сустав воспаляется, и пациенты начинают чувствовать боль в стопе.
Боль в пятке
Боль в пятке: причины
Боль в пятке имеет несколько причин.
Например, боль в пятке и в стопе. после травмы, аварии или падения с высоты может быть связана с переломом пяточной кости.
Заболевания сухожилий вызывают колющую боль в пяточной кости (пяточная шпора) под подошвой, что приводит к ощутимому дискомфорту в стопе. При нижней пяточной шпоре затронуто основание подошвенного сухожилия пяточной кости, а при верхней пяточной шпоре — основание ахиллова сухожилия. .
Колюща боль в пятке и в стопе сверху может указывать и на различные патологии ахиллова сухожилия..
При костных разрастаниях в области пяточного бугра, приводящих к воспалениям мягких тканей в пятке и болевому синдрому в стопе, ставится диагноз «Болезнь Хаглунда». Данная проблема усугубляется при воспалении околосуставной сумки (бурсит) перед ахилловым сухожилием или за ним.
Боль в стопе после отдыха или утром после сна
Боль в стопе утром после сна
Боль в стопе в начале движения, которая появляется утром после сна или после длительного нахождения стопы в состоянии покоя, имеет точные причины.
Боль в стопе в начале движения, которая появляется утром после сна или после длительного нахождения стопы в состоянии покоя, имеет точные причины. Боль в стопе и в других суставах в начале движения — это один из признаков артроза, который поражает голеностопные и таранно-предплюсневые суставы. После разминки сустава боль в стопе проходит, однако после некоторого времени безболевой ходьбы боль в стопе появляется снова. Чаще всего встречается артроз верхнего голеностопного сустава.Артроз нижнего голеностопного сустава (пяточно-таранный сустав) вызывает боль в стопе при передвижении по неровной поверхности.
Боль голеностопного сустава в начале движения может спровоцировать (артроз сустава Лисфранка).
Боль в переднем отделе стопы в начале движения вызывает артроза первого плюснефалангового сустава. (Hallux rigidus).
Кроме того, боль в стопе в начале движения может быть связана с различными воспалительными процессами. При воспалениях в области крепления связок и сухожилий к костям (энтезопатия) и воспалениях сухожильного влагалища (тендовагинит) в начале тренировки и после состояния покоя появляется колющая боль в стопе, которая сразу исчезает после разминки. Врачи не рекомендуют терпеть такую боль в стопе. Если человек чувствует вышеописанную боль в стопе, то ему необходимо пройти обследование и заняться лечением.
Боль в стопе утром после снc встречается при таком заболевании как ахиллодиния..
Также это касается и боли при нижней пяточной шпоре (Плантарный фасциит), котрая после нескольк шагов проходит.
Боль в процесе переката стопы
Очень часто при болях в стопе человек подворачивает ногу во внутрь, вследствие чего увеличивается объем нагрузки на сухожилия пяточной кости (ахиллово и пяточное сухожилия) и образуется пяточная шпора. В результата появляется боль в стопе при каждом шаге.
Артроз нижнего голеностопного сустава причиняет колющую боль в области между голеностопным суставом и пяткой при перекате стопы с носка на пятку. Сустав, который находится между таранной и пяточной костью отвечает за передвижение стопы по неровной поверхности.
Если пациент ощущает боль в пальцах при перекате стопы, то поражен первый плюснефаланговый сустав, на который приходится основная часть нагрузки. После длительных тренировок могут воспалиться и околосуставные сумки между плюсневыми костями и флангами пальцев ног. В таком случае специалисты по лечению стопы рассматривают такую патологию как интерметатарзальный бурсит. При перекате стопы с пятки на носок и наоборот, в воспаленных участках стопы чувствуется давящая боль.
Боль в подошвенной части стопы
В данном случае речь идет о разрыве пяточного сухожилия. Болевой очаг находится на переднем крае подошвенной фасции.
Такие заболевания как подагра, диабет и ревматизм вызывают боль и дискомфорт в стопе.
Защемление латерального и медиального подошвенного нерва приводит к болезненным ощущениям в пальцах (Неврома Мортона). Пациенты, страдающие этим заболеванием чувствуют, что как будто наступают на горошину или гальку при ходьбе. Чаще всего пациенты рассказывают о наличии инородного тела в стопе, а про боль забывают.
Боль в стопе ночью сопровождается зудом, жжением и потерей чувствительности, а также защемлением других нервов — например большеберцового. В этом случае специалисты рассматривают такое заболевание как СТК или невралгическая боль заднего большеберцового нерва в стопе.
Боли в области сердца — причины болей в зависимости от типа и локализации боли
Содержание статьи:
Сердце – это орган, который непрерывно работает на протяжении всей жизни человека, постоянно прокачивая кровь по сосудам, чтобы обеспечить бесперебойное поступление кислорода и питания в клетки, одновременно с этим удаляя продукты метаболизма и углекислый газ. Сердечная мышца непрерывно нуждается в притоке богатой кислородом крови. Коронарные артерии, которые ответвляются от аорты, снабжают сердце питанием и кислородом. Если они страдают, возможны серьезные проблемы со здоровьем.
Боли в области сердца: причины
Острый коронарный синдром с болью в области сердца – самое опасное состояние. Он возникает, когда из-за внезапной закупорки или сужения коронарной артерии значительно снижается или полностью прекращается кровоснабжение области сердечной мышцы (миокарда). Отсутствие кровоснабжения любой ткани называется ишемией. Если подача значительно сокращается или прекращается более чем на несколько минут, сердечная ткань умирает. Так развивается сердечный приступ, или инфаркт миокарда (ИМ). Это отмирание (некроз) определенного участка сердечной ткани из-за ишемии.
Сгусток крови (или тромб) – наиболее частая причина закупорки коронарной артерии. Обычно артерия уже частично сужена из-за накопления холестерина и других жировых материалов в стенке артерии (атерома или бляшка). Она может раскрошиться или разорваться, в результате чего выделяются вещества, которые делают тромбоциты более липкими, что способствует образованию сгустков. Примерно у двух третей людей сгусток крови растворяется сам по себе, обычно в течение 1-2 суток. Однако к этому времени обычно происходит повреждение небольших участков сердца.
В редких случаях сердечный приступ возникает, когда сгусток формируется в самом сердце, отрывается и застревает в коронарной артерии. Другой нечастой причиной является спазм коронарной артерии, останавливающий кровоток. Спазмы могут быть вызваны стрессом, приемом некоторых лекарств, курением, алкоголем. Иногда точную причину боли в области сердца определить невозможно.
Типы болей в области сердца
В зависимости от определенной причины, пациента беспокоят боли в области сердца разного характера. Они могут быть изолированными, но чаще сопровождаются другими симптомами, на которые также нужно обращать внимание. На основании типа боли и ее локализации, длительности и сопутствующих жалоб, можно заподозрить те или иные патологии.
- Острый коронарный синдром возникает как результат внезапной закупорки коронарной артерии (или ее ветви). Эта блокада вызывает нестабильную стенокардию или развитие инфаркта миокарда в зависимости от локализации и степени блокировки. Люди, страдающие острым коронарным синдромом, обычно испытывают давление или острую боль в груди, одышку и утомляемость.
- Расслоение аорты. Со временем неконтролируемое высокое кровяное давление может ослабить стенку главной артерии сердца (аорты). Она будет истончаться, пока в конечном итоге не разорвется, что приведет к расслоению аорты, что требует неотложной медицинской помощи. Расслоение аорты обычно вызывает внезапную сильную резкую боль в грудной клетке, шее, горле или челюсти и часто ощущение давления в груди, отдающее назад.
- Поражение сердечного клапана. Сердце имеет четыре камеры. Верхняя и нижняя камеры соединены клапанами с заслонками, которые открываются и закрываются, чтобы кровь текла только в одном направлении. Если клапаны поражены, эти створки затвердевают, срастаются или протекают и не работают должным образом. Последствия этих проблем с клапанами могут вызвать грудные боли в области сердца.
- Миокардит и перикардит. Боль в груди также может быть вызвана раздражением и отеком сердца (миокардит) или его внешней оболочки (перикардит). Воспаление может быть вызвано инфекцией или как последствие сердечного приступа, операции на сердце. Боль при миокардите или перикардите обычно бывает острой, жгучей и локализуется в центре грудной клетки, в грудине. Типична боль в области сердца при вдохе, на фоне кашля, при движении. Иногда она уменьшается, если пациент сидит или наклоняется вперед.
- Гипертрофическая кардиомиопатия (ГКМП). Это утолщение части сердца. Если человек страдает этим заболеванием, сердцу приходится усерднее работать, чтобы перекачивать кровь в сердце и из него, что может вызвать тупые либо ноющие боли в груди. Они могут усиливаться при нагрузках.
Другие причины боли в груди
Возможны боли в области сердца в покое, которые имеют внесердечное происхождение, но симулируют кардиальную патологию. Это могут быть проблемы с легкими (тромбоэмболия ветвей легочной артерии, пневмония, рак) или поражения межреберных мышц, реберных хрящей (костохондрит), остеохондроз. Тогда будут возникать болезненность в ребрах, особенно при глубоком дыхании, ноющая или колющая боль, недомогание или слабость. При тромбоэмболии возникают проблемы дыхания, резкая одышка, усиливающееся головокружение, ощущение нехватки воздуха.
Распознать эти патологии непросто, поэтому при появлении любой боли в области грудной клетки, особенно у левой лопатки, в загрудинном пространстве, над областью сердца, нужно немедленно вызвать скорую или обратиться к врачу.
Симптомы, при которых нужно вызвать скорую помощь
Проявления разных вариантов острого коронарного синдрома схожи, зачастую невозможно отличить стенокардию или инфаркт только на основании симптомов.
Симптомы стенокардии достаточно типичные. У людей обычно возникает приступ давящей сжимающей боли под лопаткой либо за грудиной. Люди часто интерпретируют это ощущение как дискомфорт или тяжесть, а не как боль. Дискомфорт также может возникать в плече или на внутренней стороне любой руки, через спину отдавая в горло, челюсти или зубы. Однако у людей с нестабильной стенокардией картина меняется. Случаются более частые или более тяжелые приступообразные боли, либо приступы возникают в состоянии покоя или после легких физических нагрузок. Примерно двое из трех человек, перенесших инфаркт, за несколько дней или недель до этого испытывают нестабильную стенокардию, одышку или усталость. Такое изменение характера боли в груди может привести к сердечному приступу.
При инфаркте наиболее узнаваемым симптомом обычно является боль в средней части грудной клетки, которая может распространяться на спину, челюсть или левую руку. Реже боль распространяется на правую руку. Боль при сердечном приступе похожа на ощущения при стенокардии, но обычно более сильная, длится дольше и не облегчается отдыхом или нитроглицерином. Реже боль ощущается в животе, где ее можно принять за несварение желудка, особенно потому, что отрыжка может принести частичное или временное облегчение.
По неизвестным причинам у женщин часто наблюдаются нетипичные симптомы, которые с меньшей вероятностью можно точно диагностировать как проблему с сердцем. Около трети людей, перенесших инфаркт, не испытывали боли в груди. Обычно это женщины, люди старше 75 лет, те, у кого выявлена сердечная недостаточность или диабет, а также те, кто перенес инсульт.
Другие симптомы приступа включают чувство дурноты или обморок, внезапное сильное потоотделение, тошноту, одышку и сильное сердцебиение (тахикардию).
Во время сердечного приступа человек может стать беспокойным, тревожным, сильно потеет, а также может испытать чувство надвигающейся гибели. Губы, руки или ноги могут немного посинеть. В первые часы сердечного приступа с помощью стетоскопа можно услышать шумы в сердце и аномальные сердечные тоны.
Боли в области сердца: что делать
Первое, что нужно при появлении боли – прилечь или присесть, ослабить ремни, ворот рубашки, резинки бюстгальтера. Нужно открыть окна или включить кондиционер, чтобы обеспечить пациенту прохладный свежий воздух. Также необходимо принять препараты из группы нитратов (под язык или в форме спрея), максимально успокоиться. На фоне оказания первой помощи нужно немедленно вызвать скорую.
Как проводится диагностика у пациентов, часто испытывающих боли в сердце
ЭКГ – самая важная первичная диагностическая процедура при частой боли в груди. Нарушения, обнаруженные с помощью ЭКГ, помогают врачам определить тип необходимого лечения. Отклонения от нормы на ЭКГ также помогают определить, где была повреждена сердечная мышца. Если несколько ЭКГ, записанных в течение нескольких часов, абсолютно нормальны, врачи считают сердечный приступ маловероятным.
Измерение уровней определенных веществ (называемых сердечными маркерами) в крови также помогает врачам диагностировать патологию. Эти вещества обычно находятся в сердечной мышце, но попадают в кровь только тогда, когда она повреждена или мертва. Чаще всего измеряются белки сердечной мышцы, называемые тропонином I и тропонином T, и фермент, называемый креатинкиназой. Уровни в крови повышаются в течение 6 часов после инфаркта и остаются повышенными в течение нескольких дней. Уровни сердечных маркеров обычно измеряются при поступлении в больницу и с интервалом от 6 до 12 часов в течение следующих 24 часов.
Когда ЭКГ и сердечные маркеры не дают достаточной информации, можно провести эхокардиографию. Она может показать снижение подвижности части стенки левого желудочка. Это предполагает повреждение из-за сердечного приступа. Другие анализы используются, чтобы определить, нуждается ли человек в дополнительном лечении или, скорее всего, у него будут проблемы с сердцем. Например, человеку, возможно, придется носить монитор Холтера, который регистрирует электрическую активность сердца в течение 24 часов. Эта процедура позволяет врачам определить, есть ли у человека нарушения сердечного ритма (аритмия) или эпизоды недостаточного кровоснабжения без симптомов (тихая ишемия).
Тест с физической нагрузкой (электрокардиография, проводимая во время упражнений) до или вскоре после выписки может помочь определить, насколько хорошо человек себя чувствует после приступа и продолжается ли ишемия.
Во время теста на толерантность к физической нагрузке (стресс-тест) человек ходит по беговой дорожке в ускоряющемся темпе. Манжета для измерения АД контролирует кровяное давление на протяжении всей процедуры. На видеомониторе отображается пульс и ЭКГ. Результаты помогают определить наличие ишемической болезни сердца.
Лечение
При острых состояниях лечение проводится в стационаре, где врачи стабилизируют состояние пациента, применяя обезболивание, препараты для растворения тромбов, сосудистую терапию и кислородотерапию. Также важен полный покой для того, чтобы разгрузить сердечную мышцу. По мере стабилизации пациента тактика лечения и реабилитации будет зависеть от диагноза. Ее подбирает врач-кардиолог.
Причины, почему болит живот? | Семейная клиника А-Медия
Боли в животе: на что обратить внимание.
Боль в животе – одна из наиболее распространенных причин обращения к врачам. Неприятные и болезненные ощущения могут настигнуть каждого из нас. И если в некоторых случаях боль отступает через короткое время и больше не возвращается, то иногда приступы боли становятся невыносимыми и требуют срочного обращения к гастроэнтерологу. Давайте разберемся с причинами появления болевых ощущений в районе живота и нашими последующими действиями.
Почему болит живот
Существует два основных типа боли в животе: висцеральный и париетальный.
Причиной висцеральной боли является раздражение нервных окончаний в стенках внутренних органов, вызванных их растяжением или спазмом. Такие боли еще называют коликами, и их интенсивность носит переменный характер. При этом часто трудно определить, где находится очаг боли.
Париетальные боли возникают из-за раздражения брюшной стенки. Это происходит, например, при прободении язвы желудка. В этом случае мышцы брюшины значительно напрягаются. Такая боль, чаще всего, острая и режущая, имеет четко определенный центр и постоянный характер.
По длительности боли в животе делят на хронические и острые. И если хронические могут продолжаться длительное время, то острые – от нескольких минут до нескольких часов. Острая боль свидетельствует о резком ухудшении состояния здоровья, вызванном различными причинами. Например, так проявляется острый панкреатит, холецистит и язва.
Где у вас болит?
Боли в животе делятся на те, которые имеют выраженный очаг, и те, которые распространяются на значительные участки тела. Возможную причину боли можно определить по ее характеру и месторасположению эпицентра:
- Боль между пупком и солнечным сплетением. Возникают при заболеваниях желудка (гастрит, язва и т.п.), холецистите, воспалении двенадцатиперстной кишки или поджелудочной железы.
- Боль вокруг и в районе пупка. Часто обусловлена расстройством кишечника или воспалением аппендикса. Последнее требует немедленной госпитализации больного из-за прямой угрозы жизни.
- Боль ниже пупка. Так проявляются проблемы с кишечником и, чаще всего, с прямой кишкой. У женщин может сигнализировать о болезнях мочеполовой системы. Боли такой локализации также бывают при менструациях или при беременности. У мужчин так проявляются болезни мочевыводящей системы.
- Значительная боль в правой верхней области живота сигнализирует о воспалении желчного пузыря. Такие симптомы при воспалениях поджелудочной железы и двенадцатиперстной кишки. При всех этих болезнях боль может смещаться на середину живота и даже на спину.
- При болях в левой части живота не нормально функционирует желудок, поджелудочная железа или толстый кишечник.
- Боли в нижней правой и левой части живота – повод обследовать толстую и прямую кишку соответственно.
Гастроэнтеролог как специалист по органам желудочно-кишечного тракта сможет определить причину болевых ощущений в животе.
При болях, вызванных заболеваниями мочеполовой системы, понадобится консультация врача-уролога или гинеколога.
Что делать, если болит живот
Независимо от характера боли и локализации ее очага, если боль появляется регулярно и продолжается значительное время или она носит острый характер – следует незамедлительно обратиться за помощью к врачам. Если вы находитесь в Санкт-Петербурге, то вы всегда можете прийти на консультацию в нашу клинику. Опытные врачи при помощи современного оборудования точно определят причину болей в животе и назначат эффективное лечение.
Что нельзя делать при болях в животе
Существует четкий перечень того, что нельзя делать при болях в животе никогда:
- Нельзя прикладывать к очагу боли и вообще к животу горячую грелку или пытаться прогреть больное место каким-либо другим способом. Для облегчения состояния попробуйте приложить наоборот что-то холодное.
- До определения причины боли и консультации врача нельзя принимать обезболивающие препараты. Принимая их, можно так изменить симптомы заболевания, что будет невозможно сделать точную диагностику состояния ЖКТ.
- Ни при каких условиях нельзя терпеть острую или продолжительную боль, особенно если она сопровождается повышением температуры, длительной (более 2-3 раз) рвотой, потерей сознания, присутствие крови в рвотных массах, появлением кровянистого стула. При появлении любого тревожного симптома следует немедленно обратиться за помощью к врачам.
Помните, что при помощи боли организм сигнализирует нам о появлении какой-то проблемы. Чем раньше будет выявлено заболевание и начато соответствующее лечение, тем быстрее можно добиться полного выздоровления и избежать возможных осложнений. В этом вам всегда помогут врачи нашей клиники в Санкт-Петербурге.
причины и лечение. Что делать, если болят суставы
Боль ПричиныКлассификацияДиагностикаЛечениеПрепараты
Причины появления сильной боли в суставах. Что делать, если болят суставы.
Боль в суставах
Боль в суставе (или как ее называют по-другому – артралгия) — важный симптом при диагностике многих заболеваний. Именно она первой говорит о том, что в месте соединения костей начались серьезные изменения. Не всегда боль в суставе сопровождается отечностью, искривлением, сильной болезненностью при ощупывании или покраснения. На значительные ограничения в подвижности крупных суставов больной тоже не жалуется. Бывает и так, что даже рентгенологическое исследование не позволяет увидеть признаки воспаления. Но это не делает боль в суставе невинным симптомом: она может сигнализировать о тяжелых органических поражениях и даже патологиях, не имеющих отношения к состоянию самого сустава.
Как показывают статистические данные, резкие боли в суставах рук и ног начинают беспокоить каждого второго человека в возрасте старше 40-50 лет. У лиц, перешагнувших 70-летний рубеж, заболевания опорно-двигательной системы встречаются еще чаще — в 90 % случаев.
Причины боли в суставах
Возрастные изменения
В числе возможных причин болей — возрастные изменения суставов: хрящевая ткань истончается и теряет упругость, что вызывает болезненные ощущения и скованность движений. Также все меньше вырабатывается синовиальной жидкости, которая наполняет «капсулу» вокруг места соединения костей и смазывает сустав. В результате этого суставные поверхности могут начать соприкасаться, а сустав — изнашиваться. Без должной защиты и поддержки хрящей могут развиться остеоартроз и другие заболевания, которые сопровождает острая боль. Процесс возрастных изменений в суставе усугубляется неправильным питанием, слабым мышечным тонусом, наличием травм в прошлом, малоподвижным образом жизни или, наоборот, избыточными физическими нагрузками. Примечательно, что дискомфорт в суставах из-за возрастного фактора часто усиливается осенью и весной.
Физические нагрузки
Повышенные физические нагрузки можно рассматривать как самостоятельную причину, при которой даже молодые люди могут испытывать ноющую или острую боль в суставах. Интенсивные тренировки на пределе возможностей и тяжелый физический труд так или иначе оказывают негативное воздействие на опорно-двигательный аппарат. Даже при отсутствии травм чрезмерные нагрузки могут вызвать нарушения кровотока в синовиальной оболочке, окружающей сустав. Из-за этого хрящевая ткань перестает получать «питание» и истончается без возможности нормальной регенерации. Часто с такой проблемой сталкиваются профессиональные спортсмены и люди определенных профессий — строители, горнорабочие, механики и др.
Заболевания
Различные заболевания также могут «ударить» по суставам. Так, суставные боли нередко подтверждают наличие ревматических процессов, при которых поражаются соединительные ткани организма. В этом случае болевой синдром выражен ярко в утренние часы и имеет тенденцию к уменьшению к вечеру. Самый сильный дискомфорт человек ощущает в мелких суставах кистей и стоп. По утрам больной часто страдает из-за того, что не может сразу встать и быстро ходить — его тело скованно.
У некоторых пациентов суставы болят после перенесенного воспалительного заболевания опорно-двигательной системы. В этом случае нужно просто дождаться, пока дискомфорт уйдет самостоятельно.
Если боли приступообразные, возникли неожиданно, усилились в течение суток и сохраняются нескольких дней, при этом ноет лишь один сустав на большом пальце стопы, можно заподозрить подагрический артрит, при котором в суставных структурах скапливаются кристаллики мочевой кислоты.
Если боль нарастает очень медленно, воспалительный процесс затронул область таза, колени, симптоматика усиливается во время выполнения физической работы и ослабевает ночью, то предположительный диагноз — «деформирующий остеоартроз».
Инфекционные заболевания также входят в числе причин суставных болей, например, после болезней кишечника человек может столкнуться с дискомфортом, при котором ломит все суставы тела. Подвижность в них сохраняется, но неприятный симптом держится несколько дней.
Если в организме человека имеются очаги хронических инфекций, тоже может ломить суставы.
Список менее распространенных причин суставных болей очень длинный и включает:
- метеозависимость;
- отравление тяжелыми металлами;
- продолжительный прием некоторых лекарственных препаратов;
- посталлергические реакции;
- психосоматические расстройства.
Классификация боли в суставах
Существует несколько классификаций суставных болей. По критерию локализации выделяют:
- моноартралгию — в этом случае поражен только один сустав;
- олигоартралгию — болят одновременно разные суставы, но не более четырех;
- полиартралгию — дискомфорт ощущается более чем в 4 суставах тела.
По характеру поражения патология может иметь невоспалительный и воспалительный характер. В отдельные группы выделяют поствоспалительные артралгии и псевдоартралгии.
Боли в суставах проявляются при разных обстоятельствах. Стартовые боли человек ощущает в самом начале движения — при попытке изменить положение конечностей, встать или идти с другой скоростью. Ночные боли беспокоят в период ночного отдыха, когда человек находится в покое. Такой дискомфорт часто становится причиной расстройств сна и сильно ухудшает качество жизни. Отраженные боли можно заметить в зонах, где на самом деле нет болезненных отклонений от нормального состояния. Существуют также механические боли, которые возникают во время или после выполнения определенных упражнений или действий.
Кроме того, боли в суставах различаются по характеру. Они бывают:
- тупыми и острыми;
- постоянными и преходящими;
- слабыми, умеренными и интенсивными.
Такая классификация в большей степени субъективная и зависит от индивидуальных особенностей организма человека.
Диагностика боли в суставах
Чтобы понять, почему болят суставы ног и рук, необходимо обратиться к врачу. Врач назначает пациенту ряд диагностических процедур. Для начала сдаются лабораторные анализы:
- Общий анализ крови. Дает возможность обнаружить отклонения с учетом характера поражения сустава и степени его выраженности.
- Биохимический анализ крови. При воспалениях суставов смотрят на уровни С-реактивного белка, фибриногена, общего белка, серомукоида, дифениламиновую реакцию, а также некоторые другие показатели, подтверждающие ревматический диагноз.
Дополнительно могут быть назначены следующие обследования:
- Рентгенография. Ее проведение обязательно при болезненных суставах, так как без снимков врач не может провести дифференциальную диагностику и оценить степень поражения костной системы;
- Компьютерная томография. Используется для изучения месторасположения травмированных или воспаленных зон костей;
- Ультразвуковое исследование – доступный метод диагностики, детально описывающий сустав и прилежащие к нему ткани;
- Денситометрия. Дополнительный вид диагностики, показывающий, насколько сохранена плотность костей. Используется для диагностики остеопороза;
- Артроскопия. Во время процедуры специалист визуально изучает строение сустава, его структуру, забирает образец тканей с нужного участка;
- Радионуклидное (радиоизотопное) сканирование. Эффективно на ранних стадиях заболеваний суставов;
- Артрография. Внутрь сустава врач вводит особые контрастные вещества (контраст может и не использоваться). Изменение начальной картины дает ему возможность судить о наличии пораженных отделов в труднодоступных частях сустава.
Если врач посчитает нужным, проводится биопсия — диагностический забор клеток из пораженной области.
Лечение боли в суставах
Лечение артралгии будет эффективным только в том случае, если доктора выяснят причину симптома, установят, о развитии какого заболевания он сигнализирует. Для снятия воспаления пациенту могут назначать:
- хондопротекторы – замедляют прогрессирование остеоартроза, способствуют предотвращению процессов разрушения хряща, уменьшают воспаление; примером широко известного лекарства из данной группы является препарат Терафлекс®, в состав которого входят глюкозамин и хондроитина сульфат, компоненты активизируют регенеративные процессы в хряще, за счет чего боли постепенно сходят на нет, состояние больного улучшается;
- нестероидные противовоспалительные средства – устраняют болевые ощущения, препятствуют распространению воспалительных реакций, нормализуют температуру тела;
- миорелаксанты – призваны минимизировать скованность скелетной мускулатуры;
- антибактериальные препараты – используются при артритах инфекционной природы;
- витаминно-минеральные комплексы – для нормальной работы суставов и их скорейшего восстановления необходимы витамины D, А, Е, С, группы В. Также важны кальций, магний и селен;
- гормональные препараты — стероиды – используются при выраженном и сильном воспалении, в случае отсутствия эффективности лечения нестероидными препаратами.
Параллельно с приемом таблеток, внутримышечным и внутривенным введением лекарственных средств пациенту могут назначаться согревающие, обезболивающие и противовоспалительные мази и крема.
Если ноющая боль нестерпимая, возможно выполнение блокады нервных окончаний. Во время процедуры используются сильнодействующие лекарства, которые помогают на некоторое время забыть о болевых симптомах.
Среди дополнительных методов терапии суставных болей можно выделить:
- лечебную физкультуру;
- массаж;
- мануальную терапию;
- механотерапию;
- вытяжение суставов с помощью специального оборудования;
- диету.
Из физиотерапевтических процедур больному показаны:
- ударно-волновая терапия;
- лазеротерапия;
- фонофорез;
- миостимуляция;
- магнитотерапия и другие.
«Терафлекс» от боли в суставах
Линейка препаратов «Терафлекс» создана специально для решения проблем со здоровьем суставов.
Препараты «Терафлекс» относятся к группе хондропротекторов, то есть лекарств, предотвращающих разрушение хрящевых тканей суставов, которое может быть связано как с возрастными изменениями, так и повышенными физическими нагрузками, а также рядом других причин. Хондропротекторы способствуют восстановлению суставов, снимают воспаление и боль, препятствуют дальнейшему развитию болезни. Препараты линейки «Терафлекс» не просто облегчают симптомы, а воздействуют непосредственно на причину боли и скованности суставов.
Боли в суставах: причины, лечение и профилактика
Состояние суставов напрямую влияет на подвижность человека: если с ними все в порядке, мы свободно перемещаемся, имеем возможность заниматься спортом, танцами, рисованием и пр.. Но качество жизни заметно ухудшается, если крутит ноги, болят запястья или фаланги пальцев. Болезням суставов подвержены около трети населения любого возраста, а после 40 лет этот показатель вырастает еще больше!
Важно понимать, что суставные боли — не болезнь, а симптом, который может указывать на целый ряд недугов. Если вас регулярно беспокоит дискомфорт в области соединения костей, не игнорируйте проблему и не пытайтесь спастись обезболивающими мазями — они дают лишь временное облегчение. Обратитесь в медицинский центр Daily Medical, где вам помогут определить причину недомогания и назначат эффективную терапию.
Причины болей в суставах
Боли в суставах могут возникнуть вследствие травм опорно-двигательного аппарата или длительного пребывания в неблагоприятных условиях (на холоде, в местах с повышенной влажностью и пр.). Однако часто объективных причин появления неприятных ощущений нет, и в таком случае боли могут указывать на серьезные патологии опорно-двигательной системы. Болезней, сигналами которых является суставная боль, десятки, однако чаще всего пациентам ставят один из нижеописанных диагнозов.
Деформирующий артроз
Распространенное хроническое заболевание, при котором разрушается хрящ. Чаще всего недугом страдают люди старше 45 лет.
Главные признаки:
- Затрагивает колени, голеностопы, кисти, тазобедренные суставы.
- Боль тупая, особенно заметна днем после длительных нагрузок. При этом ноющая боль в ногах в состоянии покоя (длительного) тоже не редкость. Может беспокоить как ежедневно, так и периодами (несколько раз в месяц).
Ревматоидный артрит
Неизлечимое хроническое воспаление соединительной ткани, предположительно вызванное иммунными нарушениями. Чаще им страдают женщины, старики и люди с лишним весом.
Основные признаки:
- Болезнь поражает руки и ноги: голеностопные, коленные, локтевые и лучезапястные суставы, фаланги пальцев. Может наблюдаться боль в тазобедренном суставе, отдающая в ногу.
- Как правило, патология развивается не на одном участке, а сразу на нескольких, причем симметрично.
- Боли слабо выраженные, но постоянные.
- Зачастую есть отеки и покраснение на месте пораженных участков, ревматоидные узелки, деформация суставов.
- Параллельно может наблюдаться поражение кожи, селезенки, снижение веса.
Подагра
Наследственное заболевание, которое провоцирует нарушение обмена веществ и последующее отложение солей мочевой кислоты. Чаще встречается у мужчин.
Главные признаки:
- Затрагивает голеностопные суставы, запястья, локти, большие пальцы ног. При подагре часто болят колени.
- Боль резкая, приступы длятся по несколько дней.
- Наблюдаются отеки, шелушение, покраснение и гипертермия кожи в местах соединения костей.
- Дополнительно может быть диагностировано поражение сердца, почек.
Остеоартроз
Невоспалительное поражение хряща. Заболевание диагностируют примерно у 80% людей старше 50 лет, но встречается оно и у молодых пациентов.
Основные признаки:
- Поражает колени, запястья, тазобедренные суставы.
- Часто наблюдаются хруст в суставах, скованность (особенно при нагрузках), отеки и повышение температуры тканей.
Реактивный артрит
Воспаление, спровоцированное определенными инфекциями органов пищеварительной или мочеполовой системы. Часто затрагивает пациентов в молодом возрасте (20-40 лет).
Основные симптомы:
- Острая боль при сгибании пораженных конечностей.
- Отеки, покраснение кожи в районе соединения костей.
- Высокая температура.
Как лечить суставы
Периодическая тянущая боль в ноге от бедра, дискомфорт при ходьбе, движении кистей рук, отеки и покраснение кожи над суставами, — все это является веским поводом обратиться за медицинской помощью.Врач ортопед-травматолог сможет определить причину недуга на основании жалоб пациента, детального осмотра и пальпации. Реже назначаются анализы крови, МРТ, КТ, УЗИ, рентгенография и исследование синовиальной жидкости.
Общие принципы лечения всех суставов основаны на обеспечении покоя для пораженных участков (наложение эластичного бинта и другие меры), снятии боли и воспаления с помощью уколов, таблеток, мазей, физиотерапии. Однако прежде всего необходимо лечить боль в суставах, исходя из причины ее возникновения. То есть, важно не только убрать неприятный симптом, но и устранить недуг, спровоцировавший его. К примеру, больным подагрой назначают препараты и специальные диеты для нормализации уровня мочевой кислоты в крови. Ревматоидный артрит на начальных стадиях лечат с помощью противовоспалительных средств, а при серьезном поражении прибегают к хирургическому вмешательству.
Профилактика
Лечение подагры, остеоартроза и подобных недугов, как правило, длительное и дорогостоящее. Поэтому важно своевременно заняться профилактическими мерами, которые помогут если не избежать болезни, то хотя бы значительно отсрочить ее.
- Соблюдайте главные принципы ЗОЖ: откажитесь от курения и злоупотребления алкоголем, следите за весом, пейте достаточно воды, регулярно занимайтесь физическими упражнениями.
- Обогатите рацион клетчаткой, молочнокислыми продуктами и растительными маслами, блюдами на основе желатина. Сократите потребление животных жиров, соли и крахмала.
- Носите удобную обувь, если нужно — ортопедическую.
- Правильно обустройте рабочее место, замените обычное кресло на эргономичное.
- Своевременно лечите воспалительные и вирусные заболевания.
Мышечная боль: причины, симптомы, лечение, профилактика
Обзор
Что такое мышечная боль?
Мышечная боль или миалгия является признаком травмы, инфекции, болезни или другой проблемы со здоровьем. Вы можете почувствовать глубокую постоянную боль или случайные резкие боли. У некоторых людей боль в мышцах наблюдается во всем, у других — в определенных областях. Все по-разному испытывают мышечные боли.
У кого могут возникнуть боли в мышцах?
Мышцы могут болеть у людей любого возраста и пола.Когда вы попробуете новую физическую активность или измените режим упражнений, у вас может возникнуть отсроченная болезненность мышц (DOMS). Мышечные боли могут появиться через 6–12 часов после тренировки и продолжаться до 48 часов. Вы чувствуете боль, когда мышцы заживают и становятся сильнее.
Какие еще симптомы могут возникать при мышечной боли?
Помимо мышечной боли, у вас также может быть:
Возможные причины
Что вызывает мышечную боль?
Многие вещи могут вызывать мышечную боль, в том числе:
- Аутоиммунные заболевания.
- Инфекции.
- Травмы.
- Лекарства.
- Нервно-мышечные расстройства.
Какие аутоиммунные заболевания вызывают мышечные боли?
Аутоиммунные заболевания возникают, когда иммунная система организма по ошибке атакует сама себя. Здоровая иммунная система борется с микробами и инфекциями.
К аутоиммунным заболеваниям, вызывающим мышечную боль, относятся:
Какие типы инфекций вызывают мышечную боль?
Бактериальные и вирусные инфекции могут вызывать недомогание во всем.В зависимости от причины у вас также могут быть увеличенные лимфатические узлы, жар и тошнота.
Типы инфекций, вызывающих мышечные боли, включают:
Какие виды травм вызывают мышечные боли?
Если вы постоянно задействуете одни и те же мышцы на работе или во время упражнений, из-за чрезмерной нагрузки у вас могут развиться боли в мышцах.
Другие виды травм, вызывающих боли в мышцах, включают:
Какие лекарства вызывают мышечную боль?
Некоторые лекарства и методы лечения могут вызывать временную или хроническую боль.Некоторые лекарства вызывают воспаление вокруг мышечных клеток (миозит) или активируют рецепторы мышечной боли. Эти процедуры включают:
Какие нервно-мышечные расстройства вызывают мышечные боли?
Нервно-мышечные расстройства поражают мышцы и нервы, которые их контролируют. Они могут вызвать мышечную слабость и боль. Эти условия включают:
Какие еще состояния вызывают мышечную боль?
Другие состояния, которые также вызывают мышечную боль, включают:
Уход и лечение
Как медицинские работники диагностируют причину мышечной боли?
Если вы не знаете, что вызывает мышечную боль, или боль является серьезной или хронической, ваш лечащий врач может заказать тесты, например:
- Анализы крови для проверки уровней ферментов, гормонов и электролитов, а также на наличие инфекций.
- МРТ или Компьютерная томография для выявления травм или повреждений мышц.
- Электромиография для измерения электрической активности нервов и мышц.
- Мышцы Биопсия для поиска изменений мышечной ткани, которые могут указывать на нервно-мышечные заболевания.
Как справляются или лечатся мышечные боли?
В зависимости от причины, эти действия могут помочь вам почувствовать себя лучше:
- Отдохните и приподнимите болезненную область.
- Чередуйте пакеты со льдом, чтобы уменьшить воспаление, и тепло для улучшения кровотока.
- Примите теплую ванну с английской солью или примите теплый душ.
- Примите безрецептурные обезболивающие (аспирин, парацетамол, ибупрофен, напроксен).
- Попробуйте дополнительные методы лечения, такие как массаж, медитация или иглоукалывание.
Когда звонить доктору
Когда мне позвонить врачу?
Вы должны позвонить своему врачу, если у вас возникли проблемы:
- Боль в груди.
- Лихорадка.
- Потеря контроля над мочевым пузырем.
- Мышечная слабость.
- Новая или усиливающаяся боль.
- Онемение или покалывание в конечностях.
Записка из клиники Кливленда
Почти у всех время от времени ломятся и болят мышцы. При временной мышечной боли могут помочь покой, растяжка и обезболивающие. Хроническая или сильная мышечная боль мешает заниматься любимым делом. Если у вас есть состояние, которое вызывает хроническую мышечную боль, поговорите со своим врачом о методах лечения, которые могут помочь.
34 удивительных причины боли
Есть много путей к боли, которые никогда не попадают в заголовки.
Пытаться понять боль, когда нет очевидного объяснения
В сфере здравоохранения мы всегда пытаемся помочь людям с проблемами, которые мы не полностью понимаем, используя методы лечения, которые мы не полностью понимаем. В частности, мир полон необъяснимой боли с множеством десятков возможных причин. Безусловно, самое важное, что нужно понимать при лечении хронической боли, — это то, что это сложно, потому что у него почти никогда не бывает одной причины: она чрезвычайно многофакторна. Это всегда игра в «Whac-A-Mole» с хронической болью, но с некоторыми действительно странными «родинками». И хорошо замаскированные родинки.
Я публикую загруженный веб-сайт о боли, поэтому я получаю такие письма чаще, чем меняю носки:
Я был у каждого медицинского специалиста, которого вы только можете себе представить. Они не могут найти во мне ничего плохого. Психиатр говорит, что это не в моей голове, а ревматолог говорит, что это не в моем теле. Но что-то причиняет мне боль. Это не инфекция, не перелом или рак.Это не растяжение связок, защемление нерва или укол скота. Что еще там? Что еще осталось ?
Что еще? Когда «очевидные» и известные причины боли будут устранены, что дальше? Что еще вызывает боль? Как еще боль может начаться, измениться, усилиться? В этой статье перечислены 34 не столь очевидных способа причинить боль, которые могут помочь вам понять боль, которая до сих пор не поддается диагностике или объяснению. Возможностей гораздо больше, но это только начало, и мы надеемся, что в этой статье основное внимание будет уделено наиболее важным.
Сильная боль необъяснима
Мужчина спрятал в носу комок марихуаны, потом потерял его там и забыл почти на двадцать лет — ой! — пока он не стал вызывать сильные головные боли:
На протяжении многих лет он страдал от повторяющихся инфекций носовых пазух и имел проблемы с дыханием правой стороной носа. Но он не связывал проблемы со своим потерянным каннабисом. Лишь 18 лет спустя, когда он боролся с головными болями и прошел компьютерную томографию мозга, врачи наконец обнаружили окаменевший горшок.
Нет ничего удивительнее этого! Есть бесчисленное множество других менее странных возможностей. «Официальные» причины всех видов хронической боли подразделяются на три примерно одинаково больших категории плюс одна небольшая «другая» категория: 1
- травмы (38%)
- неизвестно (31%)
- Опорно-двигательный аппарат (24%), неопределенная категория, в которой преобладают артриты, ревматические заболевания и головные боли
- другие (7%), которые в основном связаны с раком и болью в животе плюс «все остальное» (в основном боль, связанная с основными физиологическими системами, и один из миллиона случаев, как окаменевший горшок в носу)
Разумеется, неправильный диагноз — это обычное дело.Артрит и ревматические заболевания, вероятно, следует отнести к отдельной основной категории, а почти все остальное — к категории «неизвестно». Боль после травмы на удивление неясна: конечно, она могла начаться с травмы, но два года спустя она все еще остается «причиной»? Обычно он трансмогрифицировался во что-то еще, и то, как это работает, гораздо больше связано с «неизвестным», чем с «травмой». Многие случаи хронической боли трудно отнести к одной из этих категорий (или всего кажется легким отнести к ).Просматривая эту статью, вы заметите, что большинство причин боли трудно классифицировать.
Ипохондрическое кошмарное топливо
😱
Многие примеры в этой статье являются полноценным топливом для ипохондрических кошмаров, и делиться такой информацией всегда рискованно: истории об ужасающих, коварных причинах боли могут действительно напугать пациентов (с ноцебо , противоположным плацебо2), но у большинства из них боль , а не , эта зловещая, и скоро пройдет.
Но такие истории также являются полезными данными об огромном разнообразии трудно диагностируемых причин хронической боли — недооцененной диагностической проблеме, которая требует больше света. И профи, и пациенты должны с большим уважением относиться к этой проблеме, потому что существует так много индивидуально редких возможностей, что они в совокупности являются общими . Шансы на то, что у вас возникнет какая-то странная причина боли, чрезвычайно низки, но вероятность того, что у вас будет какой-то патологический искривленный мяч… не так уж и редка!
Содержание
Основные механизмы, процессы и концепции (потенциально относящиеся ко многим травмам или заболеваниям, и многие из них частично или даже полностью совпадают):
И некоторые специфические патологии (то, что можно диагностировать, а в некоторых случаях лечить)…
Если бы я включил все болезни, вызывающие боли, этот список охватил бы всю Землю.Я сузил его до проблем, которые особенно известны как (а) , уклоняющийся от диагноза , и (б) вызывающий , в первую очередь, болей и других неопределенных, неспецифических симптомов (а не других симптомов, которые легко могут привести к диагноз). Некоторые из них, конечно, находятся в серой зоне.
Еще несколько тем, которые я рассматриваю для будущих обновлений этой статьи:
- Многоуровневая радикулопатия (по духу схожая с тонкой / перемежающейся миелопатией)
- болезненные анатомические странности, такие как синдром os trignum (на самом деле их довольно много)
- Болезнь Уиппла может вызывать множество суставных болей (интересно, но очень редко)
- токсичность фторхинолона
- Препарат от прыщей Изотретиноин (Аккутан) может вызывать боль в суставах и, в редких случаях, симптомы, имитирующие ревматоидный артрит и осевой спондилоартрит
- Отравление микотоксинами плесенью
- хронические инфекции низкой степени злокачественности, вероятно, более серьезное дело, чем мы думаем (а также частично совпадают с некоторыми причудами)
- Автономная нейропатия
- рабдомиолиз при физической нагрузке (гораздо более распространенный в эпоху кроссфита), и, как ни странно, возможно, что массаж «глубоких тканей» также вызывает много рабдо.
- Неравенство / несправедливость / бедность, главные факторы хронического стресса у людей, являются серьезными причинами болезней и общей смертности, которая неизбежно включает хроническую боль, и эта взаимосвязь остается сильной даже в тех местах, где доступ к здравоохранению более эгалитарный
Сенсибилизация
Боль сама по себе часто влияет на то, как центральная нервная система обрабатывает боль, так что пациент действительно становится более чувствительным и получает больше боли с меньше провокаций .Это называется «центральной сенсибилизацией». (А также существует периферическая сенсибилизация.) Сенсибилизированные пациенты более чувствительны не только к вещам, которые должны причинить боль, но также и к обычным прикосновениям и давлению. Их боль также «отзывается эхом», утихая медленнее, чем у других людей. Это явление обычно накладывается на другие проблемы, но оно также может возникать остро и быть основной проблемой, как при комплексном региональном болевом синдроме или усиленном болевом синдроме, который может случиться с кем угодно, но затрагивает больше девочек и молодых женщин.
Важно отметить, что сенсибилизация может повлиять на наш кишечник больше, чем на кожу, мышцы и суставы. Висцеральная сенсибилизация может быть вызвана стрессом, который может быть одной из причин того, почему стресс так тесно связан с болью в животе.
Сенсибилизация — главный фактор риска. Большинство общепринятых факторов риска общих проблем с болью на удивление плохо предсказывают, кто будет плохо себя чувствовать. В сочетании с сенсибилизацией они становятся более предсказуемыми.3 Например, признаки артрита на сканировании плохо коррелируют с реальной болью; а вот артрит + сенсибилизация делает! Это большое дело.К счастью, относительно легко самостоятельно оценить свой собственный статус сенсибилизации: см. Раздел «Сенсибилизация при хронической боли»: боль сама по себе может изменить то, как действует боль, в результате чего боль будет усиливаться при меньшем количестве провокаций.
Хроническая боль не работает как острая боль
Хроническая и острая боль кардинально отличаются. Хроническая боль — это не просто продолжающаяся острая боль. За несколько недель характер боли меняется . К сожалению, мы до сих пор плохо понимаем, как меняется.Вероятно, это связано с комплексным тушением идей, изложенных в этой статье. Например, сенсибилизация (см. Выше) явно является основным фактором. Эмоциональные и физические нагрузки тесно связаны с хронической болью, но мы не знаем, как именно.
Хроническая боль может стать своего рода «неврологической привычкой» независимо от того, есть ли проблемы с какой-либо тканью.
Теория боли «нейроматрикс» предполагает, что боль вызывается «широко распределенной нейронной сетью в головном мозге, а не непосредственно сенсорным входом, вызванным травмой, воспалением или другой патологией.”4
Перевод (и важная вещь, которую нужно понять отчаявшимся пациентам): хроническая боль редко по-прежнему вызывается поврежденной тканью и начинает превращаться в своего рода «неврологическую привычку» — независимо от того, есть ли проблемы с какой-либо тканью. Во многих случаях это не так! Боль — это своего рода призрак оригинала, мучительный полтергейст. Аналогия с «фантомной болью в конечностях» сильна: это как фантомная боль в конечностях, но без потери части тела.
Три основных типа боли: ноцицептивная, невропатическая и «прочие»
Существует два основных вида боли: ноцицептивная и невропатическая .Ноцицептивная боль наиболее известна, потому что возникает из-за повреждения ткани, например пореза или ожога. Невропатия встречается реже, потому что она вызвана повреждением самой системы сообщения о повреждениях, нервной системы. Некоторая боль, такая как боль при фибромиалгии, не попадает ни в одну из категорий и исторически плохо именовалась «функциональной болью». Боль также бывает соматической (кожа, мышцы, суставы) или висцеральной (органы). Подробнее …
Психологическое усиление
Не боль, которая «вся в твоей голове», а серьезная боль «, усиливающаяся твоей головой.«Мозг может значительно усилить боль как следствие стресса, беспокойства, страха. Подобно язве, может быть физическая проблема, но та, которая также чувствительна к вашему эмоциональному состоянию.5 Иногда интерпретация ситуации мозгом становится основной частью проблемы или даже доминирующим фактором, но все же не « все »в голове, но« много »в голове. Как и при ковырянии струпа, мозг может чрезмерно сосредоточиться на проблеме с болью. Для получения дополнительной информации см. Боль — это странно: наука о боли выявляет изменчивое, вводящее в заблуждение ощущение, которое исходит исключительно от чрезмерной защиты мозга, а не наших тканей.
Усиленная боль существует на одном конце спектра: острая боль с ясной причиной — на одном конце, хроническая боль — полностью вызвана разумом — на другом. При наличии четкого травматического триггера диагноз «усиленная» боль кажется уместным: изначально была болезненная проблема, она была просто преувеличена силой разума. Чем более непропорционально это усиление, тем больше похоже на чистую психосоматическую боль …
Все в твоей голове: настоящая психосоматическая боль
Хроническая головная боль в чистом виде, вероятно, встречается довольно редко.Необъяснимую хроническую боль обычно связывают с психологией. «Пациенты часто оказываются в ловушке между мирами медицины и психиатрии, при этом ни одно из сообществ не берет на себя полную ответственность». (О’Салливан) Но, в большинстве случаев, существует диагностируемая причина, которая просто еще не диагностирована, и это основная причина, по которой существует эта статья. Большинству пациентов с болью нужен более точный диагноз, а не психиатру.
Но, по крайней мере, некоторым, вероятно, до нужен психиатр.Чистая психосоматическая боль, вероятно, действительно существует. Некоторые головные боли напряжения, вероятно, являются хорошими примерами того, как психическое состояние может напрямую управлять болью без четкого промежуточного механизма. Усиленная боль — гораздо более экстремальный пример, который совершенно ясно показывает, что психологические факторы могут доминировать хроническую боль. Феномен функционального неврологического расстройства ( FND , ранее известный как «конверсионное» расстройство) делает его еще более ясным: судороги, паралич, слепота и другие неврологические симптомы при отсутствии неврологического заболевания.67 Странно, но факт! Если мы можем парализовать себя своим разумом, мы, вероятно, тоже можем причинить себе боль, хотя это на удивление непонятно. На самом деле, некоторая хроническая боль может быть одним из членов семейства FND, что просто невозможно диагностировать — потому что боль может иметь множество других причин (в то время как судороги, паралич и слепота имеют относительно короткие списки возможных причин, которые необходимо устранить, оставляя только сила ума объяснить проблему). На самом деле никто не знает.
Даже самые психологические из всех случаев хронической боли, вероятно, все еще имеют seed , что-то, что изначально вызвало боль, что делает их крайними случаями «усиленной боли» (см. Предыдущий раздел), а не технически «чистой» психосоматической болью.Но если триггер достаточно тонкий по отношению к психосоматическим последствиям, то он психосоматичен для всех намерений и целей, и триггер определяет проблему не больше, чем песчинка определяет жемчужину.
Боль без какой-либо конкретной причины, особенно плохое самочувствие
Подобно другим сложным вещам в жизни, боль может вообще не иметь какой-либо конкретной причины. Хотя мы часто говорим о том, что боль многофакторная , мы все же склонны предполагать, что только , один из этих факторов является конкретной причиной боли, а другие вещи — потеря сна, стресс и т. Д. — это всего лишь на , ухудшение плохой ситуации.Эта картина может быть ошибочной: некоторая хроническая боль, вероятно, является результатом возникающего свойства большого беспорядка синергетических стрессов, плохого здоровья и физической формы, причем буквально нет конкретной причины . Может возникнуть только при нечестивом сочетании многих факторов. Это системный взгляд на боль и недомогание.
Как ничто конкретное не причиняет нам боли? Есть два основных нейробиологических подозреваемых: сенсибилизация и нейровоспаление, которые снижают наши пороги для боли и недомогания.Они могут возникать независимо, но обычно запутаны. Они, безусловно, приводятся в движение серьезными травмами и болезнями, но — и это системная точка зрения — вероятно, в основном из-за того, что мы действительно не в форме, наше здоровье и физическая форма подорваны многими силами. Определенно есть случаи боли без какой-либо конкретной причины у кажущихся здоровыми людей, но их не так много, и многие из них, вероятно, просто непригодны в неочевидных отношениях.
Известно, что основные факторы плохого здоровья — недосыпание, курение, ожирение, социальная изоляция — коррелируют с болью, и всем этим ниже уделяется больше внимания.Но общий принцип боли без какой-либо конкретной причины очень важен, а плохое здоровье и физическая форма, вероятно, являются наиболее важным примером того, как это работает. Это может быть хорошим новостным сценарием в том смысле, что можно было бы вылечить, просто приведя в форму. Но это плохие новости в том смысле, что прийти в форму часто легче сказать, чем сделать.
См. Уязвимость к хронической боли: Хроническая боль часто больше связана с общей биологической уязвимостью, чем с конкретными тканевыми проблемами.
«Спазмы»: судороги, дистония, спастичность и т. Д.
Мышечная ткань везде — наша самая массивная биологическая система — и ее тонкие шутки могут причинить большой дискомфорт, не выдавая себя. Никто не сомневается в причине боли, когда у него возникает массивная судорога в икре или стопе, но не все судороги так очевидны, и есть другие типы коварных, неприятных мышечных сокращений.
Это широкая категория проблем, которая содержит ряд конкретных примеров, некоторые из которых обсуждаются ниже, например, «триггерные точки» и «объятия при рассеянном склерозе» (спастичность грудной клетки) и вагинизм (спастичность влагалища). и мышцы тазового дна).Используя пока только широкую щетку, можно определить типы нежелательных сокращений, которые вызывают наибольшие проблемы и которые не удается легко диагностировать, — это судороги, дистония и спастичность. «Спазм» — как и «спазм спины» — это неформальный и неспецифический термин, который можно использовать для «объяснения» многих скелетно-мышечных болей и может относиться к любому из более конкретных типов патологических сокращений.
Забавный факт: если ваши мышцы сокращаются достаточно долго, они на самом деле «замерзнут» вот так: по сути, рубцы на месте, явление, называемое «контрактура».”8
См. Судороги, спазмы, тремор и подергивания: биология и лечение нежелательных мышечных сокращений.
Отмеченная боль
Отмеченная боль приводит к тому, что врачи лают не на то дерево в огромном количестве.
Все, что болит внутри тела — что-либо глубже, чем кожа — мозгу труднее обнаружить. Отчасти потому, что у нас буквально просто не хватает нервных окончаний для этого, а отчасти потому, что нервная система несовершенна и сигналы буквально «пересекаются».Практический результат этого состоит в том, что внутренняя боль с любой причиной может ощущаться где-то совершенно по-другому . Несмотря на то, что это явление хорошо известно, оно по-прежнему приводит к тому, что медицинские работники лают не на то дерево. Упоминаемая боль не совсем «причина» боли, но она входит в этот список, потому что это важное понятие, которое может помочь объяснить многие проблемы с болью, которые в противном случае не имеют смысла. Например, оба примера в начале этой статьи были случаями, когда указанная боль обманывала врачей — в обоих случаях боль была вызвана триггерной точкой в соседней мышце, а не жизненно важными органами.Врачи просто не туда посмотрели!
Пространственное суммирование и почему некоторые участки тела страдают больше, например, шея и спина
Если пять пчел ужалили вас всех одновременно в одной маленькой области на вашей спине, вы, вероятно, подумали бы, что вас ужалила одна суперпчела (или, может быть, вас ткнули колпачком для крупного рогатого скота). Два источника боли, расположенные близко друг к другу, будут ощущаться как одно более крупное болезненное место, неврологический эффект, называемый «пространственным суммированием». Восприятие боли имеет низкое разрешение, и мозг может объединять боли на расстоянии до 20 см друг от друга.9 Это может объяснить, почему некоторые области тела, такие как шея и спина, более подвержены боли: либо мозг может «суммировать» более широко разнесенные источники боли в одних местах, чем в других, и / или в некоторых областях просто больше Подводя итог, можно сказать, что больше потенциальных источников боли. Совсем недавно исследования показали, что у нас есть примерно одинаковое перцептивное «разрешение» боли во всех частях тела 10, так что позвоночник, вероятно, не является распространенным проблемным местом, потому что мы создаем здесь более широкую сеть суммирования. Это делает еще более вероятным, что в позвоночнике всего больше, чтобы суммировать : много-много тканей, которые часто имеют незначительные проблемы, которые воспринимаются как меньшее количество более серьезных проблем.Это также может помочь объяснить хронический характер боли в спине: если у вас есть «одна» проблема с болью в спине, которая на самом деле исходит от двух ближайших источников, вы будете думать, что у вас такая же проблема с болью в спине, пока оба источника испытывают облегчение, что, вероятно, займет больше времени.
Боль залипания
Вот простой эксперимент: примите неудобную позу и оставайтесь в таком положении. Как долго ты продержишься? В течение часа вы, вероятно, почувствуете сильную боль. Почему? На самом деле вы ничего не повредили! Но мы, кажется, настроены избегать застоя, вероятно, потому, что каждая клетка нашего тела зависит от почти постоянного движения, чтобы выжить. Точный механизм боли, вероятно, связан с нервными окончаниями, которые обнаруживают напряжение в хрящах, связках и сухожилиях, и что, в свою очередь, интерпретируется мозгом как неожиданно серьезная угроза. Но вот что самое интересное: этот эффект достаточно силен, чтобы его можно было активировать без явно неудобной позы .Это может быть вызвано удивительно незначительным постуральным стрессом (например, из-за плохой эргономики) или чем-то, что лишает ткани возможности двигаться. Например, когда сустав чувствует себя «застрявшим», и нет очевидного способа (а иногда и анатомического) движения, чтобы «отстегнуть», ощущение может перерасти в кричащий зуд — ты не можешь почесаться. Это может быть основной причиной, например, дрожания шеи и множества других болей и болей.
## Боль как усвоенная реакция (классическое обусловливание)
Некоторая хроническая боль может быть «усвоенной реакцией» на вещи, которые не должны причинять вреда, например, у собак Павлова, выделяющих слюну на звонок в звонок — классическая обусловленность.Это интересная идея с явно оптимистичным подтекстом, потому что то, что было изучено, может быть также изучено и . Многие не считают, что классическая обусловленность является фактором хронической боли, но в целом правдоподобна, поскольку есть несколько аргументов и доказательств, прямо указывающих на нее (не доводя нас до конца).
Например, уже хорошо известно, что люди могут испытывать по-настоящему серьезные переживания боли в ответ на восприятие угроз, которых на самом деле не существует, например, о парне, который мучился от забитого гвоздя. проехал через его ботинок … но на самом деле у него было между пальцами ног.Такие истории являются новинкой, когда иллюзию опасности можно окончательно развеять, но восприятие угрозы обычно более беспорядочное и может возникать снова и снова в ответ на тонкие сенсорные сигналы. Если вы всегда одинаково реагируете на одни и те же раздражители, бум, это идеальная установка для классического кондиционирования. Вот как мы можем «научиться» причинять боль.
Никто не знает, происходит ли это на самом деле и в какой степени, но это захватывающая концепция, и я считаю, что ей не уделяется должного внимания. Для получения более подробной информации см .: Хроническая боль как обусловленное поведение: если боль можно усвоить, возможно, ее можно отучить.
Генетический дефект, усиливающий все ощущения (включая боль)
Это всего лишь одна из нескольких возможных причин сенсибилизации (обсуждалось выше), но она заслуживает отдельного рассмотрения, потому что она очень интересна: некоторые случаи хронической боли могут быть частично или полностью вызваны общим генетическим дефектом, 11 хороший конкретный пример того, как необъяснимая боль связана с генетикой.12
Этот сбой приводит к низкому уровню нейромедиатора серотонина, который, кажется, преувеличивает телесные ощущения, что является богатой почвой для укоренения хронической боли.Пациенты с необъяснимой хронической широко распространенной болью известны множеством других необычных симптомов. Все эти ощущения в теле являются мощным топливом для ипохондрии, которое может действительно напугать людей, и, вероятно, именно поэтому такие пациенты часто кажутся «королевами драмы» и считаются «трудными». Неудивительно, что это безжалостное объяснение, вероятно, часто бывает неверным, и это генетическое заболевание действительно является прекрасным доказательством того, что почему .
И это распространенный генетический дефект, , заметьте.Не редкость. У десяти процентов населения это примерно в пять раз чаще, чем рыжие волосы. Вот это да. Прочитайте больше.
Тупые, тупые нейтрофилы
Нейтрофилы — это защитные клетки, которые должны уничтожать бактерии, которые проникают в раны, что является нормальной частью воспалительной реакции на травму. Как ни странно, нейтрофилы начинают работать, даже когда рана стерильна и не открыта для внешнего мира. Подобно чрезмерно усердным полицейским, которым нечем заняться, они также атакуют общий клеточный орган, митохондрии, всякий раз, когда он выходит из клетки в результате травмы.На самом деле митохондрии — это почетные гости-симбиотики, которые превращают нашу пищу в энергию для нас. Обычно мы живем в полной гармонии с митохондриями, биологическими BFF. Но когда у них появляется такая возможность, нейтрофилы нацеливаются и охотятся на них, как на захватчиков13, потому что миллионы лет они не получали эволюционной записки о том, что митохондрии следует оставить в покое.
Воспаление часто кажется чрезмерным, потому что это так, потому что каждая травма вызывает слишком сильную и слишком долгую боль, потому что значительная часть воспаления возникает из-за этой политики иммунной системы SNAFU, атакующей митохондрии.В патологии есть много извращенных источников боли, но этот действительно выделяется как особенно нелепый и несправедливый. Это имеет одно практическое значение: оно прямо предполагает, что вполне разумно пытаться контролировать и ограничивать воспаление с помощью таких вещей, как Вольтарен и обледенение. Вопреки распространенному мнению о том, что воспаление «естественное» и, следовательно, хорошее, воспаление определенно преувеличено, и его можно контролировать!
Для получения дополнительной информации см. Почему болит боль? Как эволюционный неверный поворот привел к биологическому сбоям, обрекавшим царство животных — включая вас — на гораздо более громкую и долгую боль.
Хроническое системное воспаление и «воспаление»
Хроническое тонкое системное воспаление может быть фактором стойкой скелетно-мышечной боли (как и многого другого). С возрастом мы воспаляемся сильнее, и этот процесс известен как «воспаление» (на самом деле). Это может быть способ того, что некоторые из других обсуждаемых здесь вещей на самом деле вызывают проблемы, или это может быть независимое явление. Воспаление сильно коррелирует с плохой физической подготовкой и ожирением, также известным как метаболический синдром, биологический предшественник диабета и сердечных заболеваний.А это, в свою очередь, связано с хроническим психологическим стрессом и, конечно же, с биологическими стрессами, такими как курение и лишение сна. По сути, чем «тяжелее» мы живем, тем выше вероятность воспаления и метаболического синдрома.
Есть несколько других недоказанных, но правдоподобных причин, по которым воспаление усиливается с возрастом. Каждый из них заслуживает отдельного обсуждения как еще один способ, которым мы можем закончить боль, но они также являются довольно умозрительными, поэтому пока я просто объединю их вместе как «возможные причины воспаления».Для более подробного обсуждения этих возможностей см. Хроническое, тонкое, системное воспаление.
- Накопление постоянных малых инфекций
- длительный побочный ущерб от прошлых инфекций
- загрязнители окружающей среды
Важно иметь в виду, что воспаление само по себе не враг, а какая-то патологическая причина его возникновения. И обратите внимание, что воспаление нейро напрямую связано с хронической широко распространенной болью.
Необъяснимая невропатия (особенно каннелопатия)
«Невропатическая» боль — это крайняя ложная тревога: боль, вызванная проблемами с самой нервной системой. Разница между неисправностью двигателя и неисправностью этого индикатора на приборной панели состоит в том, что говорит о неисправности двигателя .
Существует несколько явных проблем с нейропатической болью, таких как соударение спинного мозга (обсуждается ниже), но люди также страдают от удивительно высокого уровня необъяснимых и / или тонких невропатий, при которых система сообщений о боли немного шаткая. .Пациенты часто ставят неврологов в тупик.
До одной трети людей, наблюдаемых в средней общей неврологической клинике, имеют неврологические симптомы, которые невозможно объяснить, и у этих людей часто подозревают эмоциональную причину.
Это все в твоей голове, Сюзанна О’Салливан, 9
Предполагается, но, вероятно, часто ошибается (см. Психосоматическая боль). В частности, большая часть этой проблемы может быть вызвана channelopathy , которая является плохо изученным типом неврологической проблемы, связанной с «дисфункцией ионных каналов, расположенных в мембранах всех клеток и многих клеточных органелл».»14 Другими словами, плохо понимаемая ошибка на самом крошечном уровне биологии. Все сводится к тому, что иногда нервы «срабатывают» без видимой причины, вызывая всевозможные проблемы, включая ложную тревогу.
Это наверное не одна болезнь. Вероятно, что необъяснимая невропатия имеет многих патологических объяснений, если бы мы только могли их увидеть. «Каннелопатия» никогда не может быть диагнозом сама по себе: это всего лишь вероятная, но гипотетическая проблема типа , с которой медицина все еще не в силах справиться.См. Также нейровоспаление и митохондриальные заболевания, другие возможные первопричины загадочных неврологических проблем.
Нейровоспаление
Представьте себе воспаление нервной системы — это, наверное, так же неприятно, как кажется! Фактически, это почти синоним плохого самочувствия. Нейровоспаление — основная причина того, что мы чувствуем себя истощенными, хрупкими и слабыми, когда у нас проблемы со здоровьем. Это наиболее очевидно после тяжелых инфекций и серьезных травм. Реакция иммунной системы на болезни и травмы используется для того, чтобы раздражать нервную систему с целью заставить нас чувствовать себя слишком ужасными, чтобы переусердствовать в попытках исцеления.Это случается со всеми животными, и так было всегда15. Это очень важная особенность биологии, а не ошибка.
Мы только начинаем понимать, что это может быть более тонким и коварным. Это может иметь неочевидные причины или происходить чаще, чем предполагалось (например, аутоиммунное заболевание). Еще более экзотично то, что человеческий разум может даже вызвать его с восприятием угроз нашему здоровью (например, тяжелый хронический стресс, см. «Системную перспективу»). Как и сам стресс, нейровоспаление — это обобщенная реакция , — независимо от триггера, система имеет тот же эффект.
Это может объяснить, сколько непонятных симптомов работают 16, даже если они причиняют слишком много боли. Есть ли лучший способ заставить животное расслабиться, чем слишком легко сделать все больно? Нейровоспаление, вероятно, вызывает «сенсибилизацию» — в основном снижение болевого порога17.
Неочевидное защемление нерва
Обычно при защемлении нерва симптомы очевидны: жгучая «электрическая» боль, покалывание и онемение — признаки поврежденного нерва. К сожалению, периферическая невропатия не всегда проявляет себя так четко.Иногда все, что вы получаете, — это боль ,18 Это затруднительное положение обычно приводит к безумной погоне за более «механическими» причинами боли. Рассмотрим этот замечательный случай защемления ягодичного нерва…
Ягодичные нервы проходят от поясницы и крестца к ягодицам, прямо под кожей, и по пути они могут запутаться в связках и соединительной ткани, что потенциально может вызвать хроническую боль в пояснице. В 2016 году Аота сообщил о «случае сильной боли в пояснице, которую полностью вылечили путем освобождения среднего ягодичного нерва.»19 При диагностической хирургии были обнаружены нервы,« захваченные спайками ». Они освободили их … и это был билет. Пациент был окончательно излечен. Что довольно круто. Но это было после лет страданий и бессмысленной операции на межпозвоночных дисках.
Каким бы очевидным ни был этот пример, также возможно, что ее проблема была не в нервной «загвоздке» как таковой , а в биологической уязвимости к ее ощущению . Вполне вероятно, что нервные защемления вызывают проблемы только в сочетании с другими трудно диагностируемыми проблемами… как и некоторые другие вещи, описанные в этой статье.На самом деле никто не знает.
Одиночество, социальная изоляция и «социальная дистанция» (а не так, как мы это подразумеваем во время пандемии)
Социальная изоляция — «одиночество», если вы недовольны этим, — это главный фактор, подавляющий здоровье в той же лиге, что и другие серьезные уязвимости, такие как недосыпание или курение.20. .21 Мы действительно знаем, что сенсибилизация и хронизация боли вызваны катастрофами и социальными факторами, а травмы и инвалидность будут казаться более опасными — более «катастрофическими» — для людей без хороших социальных связей, при прочих равных условиях.
Подружиться с друзьями может быть непросто, иногда это вызывает стресс, и зачастую это труднее всего для людей, которые в этом больше всего нуждаются22, но это стоит того.
Термин и связанная с ним концепция «социального дистанцирования» были захвачены пандемией COVID-19. Раньше обозначало пропасть между социальными классами . Неравенство и предубеждения подрывают здоровье многими коварными способами, включая «одиночество», но не ограничиваясь этим. См. Раздел «Хроническая боль и неравенство» («физическое дистанцирование» — лучший термин в контексте профилактики заболеваний!)
Курение (вероятно, всего лишь главный показатель «плохого здоровья»)
Курение не вредит само по себе — не напрямую — но курильщикам больно.Курение уже упоминалось в контексте факторов, которые, вероятно, усиливают системное воспаление, что, вероятно, является основным способом увеличения риска боли. Тем не менее, это настолько мощный независимый предсказатель боли23 — то есть курильщики гораздо чаще страдают от боли, независимо от чего-либо еще в состоянии их здоровья, — что он, вероятно, выполняет свою грязную работу несколькими способами, и его следует называть как причина боли сама по себе. Это кажется разумным для всего, что делает несколько типов боли в два-три раза более вероятными.
Скорее всего, это еще один убедительный признак того, что плохое здоровье — настоящая проблема, которая работает во многих отношениях, и почти любое количество курения просто гарантирует плохое здоровье. См. Курение и хроническая боль.
Мышечные узлы
У большинства из нас есть некоторые необъяснимые боли в спорте, которые в основном ощущаются как чувствительные мышечные ткани (но также и сухожилия и связки). А у некоторых из нас есть лота, из них .
Их часто неофициально называют мышечными узлами или «миофасциальными триггерами», лишь чуть более формально (и многие другие названия на протяжении десятилетий).Кажется, что они вовлечены во многие боли в мире. Никто не сомневается, что больные места существуют, но многие сомневаются в том, что это такое : их биология все еще загадочна и спорна. Расхожее мнение гласит, что это, в основном, крошечные судороги, но они также могут быть скорее сенсорными сбоями. Тем не менее, они часто связаны с сильной болью, которая часто распространяется по запутанным схемам (отраженная боль), и они растут, как сорняк, вокруг других болезненных проблем и травм, что делает их клинически интересными и сложными.Хотя они хорошо известны многим специалистам и исследователям, большинство врачей и терапевтов мало о них знают, поэтому неправильный диагноз становится эпидемией.
Есть хорошие новости: какими бы частыми и неприятными ни были эти болезненные места, многие, кажется, получают облегчение от небольшого количества простой стимуляции, всего лишь небольшого растирания, как будто почесав зуд. Для базового праймера см. Основные советы по самомассажу для миофасциальных триггерных точек. Безумный объем информации можно найти в моей книге по этой теме: «Полное руководство по триггерным точкам и миофасциальной боли».
Комплексный регионарный болевой синдром (КРБС), наиболее специфическая форма сенсибилизации
Большая часть болевой «сенсибилизации» — снижение болевого порога — это нормальная временная реакция на травму, обычное и временное состояние. Вы порезаете палец, и ткань вокруг пореза становится более нежной, пока она заживает.
Но иногда эта реакция выходит из-под контроля, становясь болезнью сама по себе. Наиболее ярким примером этого явления является комплексный региональный болевой синдром , который вызывает сильную боль, обычно в конечности, и обычно после некоторого относительно незначительного повреждения ткани, такого как укус насекомого, незначительный порез или небольшой перелом.
Когда она разрослась, серьезность этой проблемы невозможно недооценить (самоубийство — трагически распространенный результат), и все же почти наверняка есть более мягкие варианты. Много раз за свою карьеру я приходил к убеждению, что пациент должен страдать от какой-то меньшей формы КРБС, ужасной, но недостаточной для постановки диагноза КРБС.
Каждый раз, когда со мной случается что-то болезненное, среди всего этого страдания я удивляюсь, когда мне напоминают о том, насколько болезненна боль.За этой мыслью всегда следует другая: «Что, если мне все время так больно?» Синдромы хронической боли чрезвычайно истощают.
Почему у зебр не появляются язвы, Роберт Сапольски, стр. 396
Миелопатия и дизавтономия
Раздраженный спинной мозг — обычно раздражение, вызванное легким ущемлением узкого спинномозгового канала — может вызвать удивительное множество проблем, в том числе боль, при этом даже не отдаваясь явным образом. Симптомы могут быть практически в любом месте тела, если проблема находится высоко в позвоночнике.Это может продолжаться годами, достаточно плохо, чтобы вызвать боль, но никогда не настолько, чтобы его можно было легко диагностировать.
Хуже того, есть некоторые интригующие доказательства того, что «незначительное» раздражение верхних отделов спинного мозга может быть уникальной проблемой, вызывая «дизавтономию» — чрезмерное симпатическое возбуждение, заставляющее вас реагировать как на стресс 24. Эффект новый и все еще неопределенный, но он хорошо согласуется с гораздо более твердым недавним открытием, что вегетативная нервная система очень нарушена в результате серьезных травм спинного мозга, вызывающих органную недостаточность25 — клиническая реальность, исторически затененная серьезностью паралича.Тонкая дизавтономия, вызванная хроническим механическим раздражением спинного мозга, определенно является правдоподобным, зловещим и совершенно неясным объяснением некоторой хронической боли и беспокойства.
Хромота: боль при нарушении кровотока
Иногда артерия сужается или защемляется, что вызывает сильную боль. Несмотря на простоту в принципе, его часто упускают из виду у молодых людей, где это относительно редкая проблема, поэтому подозрение падает на другие вещи. Его также упускают из виду, потому что «опорно-двигательный аппарат» — это область медицины, где функция кровообращения вообще редко рассматривается.Но должно быть легким диагнозом: хромота имеет тенденцию вызывать глубокую ноющую боль исключительно при физической нагрузке (когда ткани нуждаются в кислороде), а это не то, как ведет себя большинство проблем с опорно-двигательным аппаратом. Иногда это просто, как в случае велосипедиста, который в течение нескольких месяцев испытывал боль в ногах и слабость при физической нагрузке26.
А иногда не просто …
Пациент страдал от боли в ноге, напоминающей ишиас, в течение тридцати пяти лет, и ему много раз ставили неправильный диагноз, пока , наконец, не получил не только окончательный диагноз, но и излечение.27 У него было сужение артерии (стеноз артерии, вызывающий «хромоту», боль, вызванную нарушением кровообращения). Вот и все! В конце концов, это даже не сложный диагноз. Там были довольно явные подсказки, которые игнорировались многими людьми, которым следовало знать лучше.
Но не только ему много раз ставили неправильный диагноз за более чем три десятилетия, ему ставили неправильный диагноз модно : то есть каждый неправильный диагноз точно соответствовал парадигме физиотерапии (лучше, чем соответствовал его симптомам).Это продолжалось вплоть до сегодняшнего увлечения психосоциальными факторами и сенсибилизацией (что служило ему не лучше, чем любая другая парадигма). Тейлор и Керри:
Интересно, что вера пациента в то, что что-то «на самом деле было не так», оставалась с ним на протяжении всего путешествия. Это, конечно, было объяснено ему (совсем недавно) текущими исследованиями и основанным на фактах мышлением о центральной сенсибилизации и боли.
Просто завораживает.Авторы вдумчиво исследуют последствия этого довольно позорного эпизода. Суть? Хорошие диагностические навыки никогда не выходят из моды. Во всяком случае, не должно быть! 28
Расстройства спектра гипермобильности и синдром Элерса – Данлоса
Hypermobile пациенты легко получают травмы и испытывают сильную хроническую боль в теле.29 Существует много типов гипермобильности с широким диапазоном степени тяжести, от банального трюка с гибкостью в одном или двух суставах («двусуставные») до никаких явных последствий — особенно в раннем возрасте — вплоть до полномасштабных генетических нарушений соединительной ткани со многими серьезными медицинскими последствиями.Это огромная серая зона среди людей с недостаточным диагнозом и недостаточным лечением, у которых определенно есть проблемы, но может никогда не понять, почему или что с этим делать.
Расстройства спектра гипермобильности (HSD) — это группа состояний, определяемых гипермобильностью суставов — необъяснимая слабость суставов. HSD — это комплексный диагноз для людей с симптоматической, гипермобильностью, но без — заболеванием соединительной ткани, которое его объясняет, как синдром Элерса-Данлоса или синдром Марфана.Большинство заболеваний соединительной ткани относительно очевидны, но EDS может легко избежать постановки диагноза, что делает его главным подозреваемым во многих случаях хронической боли…
Синдром Элерса-Данлоса (EDS) — это группа состояний, которая включает гипермобильность наряду с хрупкими тканями, которые легко травмируются и плохо заживают (особенно кожа), с многими последствиями. Самая распространенная форма из ЭЦП — это гипермобильный ЭЦП (hEDS). Отличить hEDS от HSD сложно.30 Однако hEDS, вероятно, ассоциируется с серьезными ревматическими заболеваниями (например, псориазом, анкилозирующим спондилитом, ревматоидным артритом)… и это свежая наука, которую, вероятно, упустят, «возможно, из-за отсутствия серьезности в отношении диагноза HEDS» 31
.
Принимая во внимание проблемы опорно-двигательного аппарата, которые, как мы знаем, может вызывать hEDS, разумно предположить, что менее тяжелая гипермобильность (HSD) также может быть клинически важной и еще менее очевидной.
Итак, hEDS / HSD — это серьезно… но не воспринимается всерьез.Даже врачи, которые знают о hEDS / HSD, обычно предполагают, что это в основном незначительное заболевание, и определенно , а не , направят пациентов к ревматологу.
Недостаток витамина D и магния
Не существует ни одной добавки или противовоспалительного суперпродукта, который был бы однозначно полезен при любом типе боли, но есть пара недостатков питательных веществ, которые являются серьезными и законными подозреваемыми во многих случаях хронической боли. Боль может быть единственным явным признаком любого из них.
Дефицит витамина D стоит на самом прочном основании. Это, вероятно, более распространено, чем предполагалось ранее — по крайней мере, 1 из 20 человек по самым низким оценкам, 32 и, возможно, многие другие.33 Это может вызвать легкую широко распространенную боль, которую можно ошибочно принять за фибромиалгию и / или синдром хронической усталости, включая такие симптомы, как мышечные и боли в костях, 34 усталость и слабость, более низкий болевой порог и более острая болезненность после упражнений, которая проходит медленнее. Для получения дополнительной информации см. Витамин D от боли.
Дефицит магния также является предполагаемым фактором хронической боли, особенно мигрени.35 Некоторые люди знают, что добавление магния является особым основанием для употребления английской соли: формы попадания вещества в ваш организм, имеющего очень сомнительную ценность (особенно по сравнению с простые пероральные добавки). По иронии судьбы известно, что магний (в клинических условиях) вызывает спазмы и сильную мышечную боль, поэтому ни один из этих биологических аспектов не является однозначным!
Митохондриальная болезнь
Митохондрии — это микроскопические органы, вырабатывающие энергию, которые неизменно называют электростанциями наших клеток.Они производят энергию и, как выясняется, могут также распределять ее, как сеть линий электропередач.36 Митохондрии могут работать со сбоями, как и все остальное в биологии: болезнь в очень малых масштабах буквально микроскопических «органов». Еще предстоит провести много исследований, чтобы понять проблемы митохондрий, но мы знаем, что они могут вызывать удивительное разнообразие симптомов, включая хроническую боль и, конечно же, усталость37. случаи изолированной мышечной боли.38
Митохондриальная болезнь может оказаться ключом к пониманию некоторых загадочных синдромов, а также более глубоким объяснением более известных заболеваний, особенно в неврологии. Что касается пациентов, страдающих болью, то, вероятно, эта тема пересекается с нейровоспалением и каннелопатией, другими биологическими проблемами низкого уровня, связанными с хронической болью, такими как сенсибилизация и нейровоспаление.
Хроническая активация иммунной системы после заражения
Вы можете «выиграть» битву с инфекцией и все же проиграть войну, долго страдая, потому что некоторые патогены загрязняют нашу биологию, нанося непоправимый ущерб.Например, бактерии Borrelia burgdorferi вызывают болезнь Лайма, но многие люди продолжают страдать, даже когда все B. burgodorferi мертвы — ранее необъяснимое явление, названное синдромом болезни Лайма . Причина, вероятно, в неработающей молекуле, продуцируемой бактериями во время их кампании. В 2019 году исследователи обнаружили, что B. burgodorferi выделяет молекулу пептидогликана (PGBb) во время своего роста, которая накапливается особенно в суставах и продолжает провоцировать иммунную систему, вызывая продолжающееся воспаление и недомогание.39 Хотя «всего лишь одно исследование» спорной темы, исследование было очень убедительным, особенно в той части, где они вызвали острый артрит у мышей путем введения им PGBb.
Хотя основным симптомом является болезненный артрит, подобный хронический иммунный ответ также может спровоцировать генерализованное заболевание — усталость, недомогание, сенсибилизацию — через механизм нейровоспаления.
Если верно, то это исследование решило одну из самых больших загадок в медицине — грандиозную, но оно также демонстрирует чрезвычайно важный общий принцип: иммунитет — это палка о двух концах со многими, многими сложностями, которые невозможно угадать.Если это может произойти и избежать обнаружения в течение десятилетий, вы можете быть чертовски уверены, что есть еще что-то подобное.
Сифилис
Да, хотите верьте, хотите нет, но сифилис может быть скрытой причиной боли. Первым признаком сифилиса является поражение, которое часто бывает незначительным и его легко не заметить: обычно безболезненное, часто недоступное, почти идентичное язве во рту. Второй этап состоит из нескольких недель недомогания и высыпаний. Если высыпания недостаточно четкие, эту стадию часто принимают за грипп или просто необъяснимую фазу вздора.Затем болезнь в какой-то степени, на годы или навсегда, переходит в спячку, но у некоторых людей она переходит в финальную стадию, на которой могут развиться хронические боли (только один из множества возможных симптомов). Это медленное заболевание, которое может поражать многие системы органов, поэтому диагностика часто занимает много времени, несмотря на явную патологию, которую можно легко диагностировать с помощью правильных тестов. Некоторые пациенты с необъяснимой хронической широко распространенной болью (фибромиалгия), вероятно, болеют сифилисом.
Facioscapulohumeral мышечная дистрофия [ранние стадии]
У меня есть хороший друг, человек, которого я знаю большую часть своей жизни, который страдает этой распространенной и обычно легкой формой мышечной дистрофии. Его не диагностировали в течение десятилетий, потому что симптомы были незаметными, и он даже не пытался выяснить это. К 30 годам, когда его верхняя трапеция истощалась, ему сначала поставили неправильный диагноз, среди прочего, замороженное плечо, пока он, наконец, не поставил правильный диагноз, а затем он начал видеть, как болезнь объясняет ужасно многое в его жизни, многих переживаниях и переживаниях. личные «причуды»… как пожизненная склонность к чрезмерной болезненности после упражнений! 40
Даже в жизни его отца было больше смысла: болезнь генетическая, и он, очевидно, боролся с ней стоически, не диагностированный от колыбели до могилы.Биология — это судьба, и это состояние — действительно хороший тому пример. Сколько людей в этот многолетний период недоумевают, почему они так легко заболевают, прежде чем им наконец поставили диагноз ЛЛПД?
Аутоиммунные болезни [ранние стадии]
Аутоиммунные заболевания — это огромный класс патологий, которые могут вызывать практически любые неспецифические симптомы в течение длительного времени до постановки диагноза. Это такие состояния, как волчанка, ревматоидный артрит, целиакия, воспалительная боль в спине (спондилоартрит, частая причина явления утренней боли в спине) и многие, многие другие.Волчанка — одна из самых распространенных, заведомо непредсказуемых и медленно развивающихся. Некоторым людям со множеством странных болей и других симптомов рано или поздно поставят диагноз волчанка, но на прояснение ситуации могут уйти буквально годы. Это классический ипохондрический диагноз из-за множества возможных расплывчатых симптомов, которые частично совпадают с симптомами тревоги.
Также обратите внимание на интересную возможность, но это тонкое / атипичное аутоиммунное заболевание может быть синонимом чрезмерного «воспаления» (системного воспаления, которое поражает всех нас с возрастом, но у некоторых людей происходит слишком часто и слишком рано).
Продромы рассеянного склероза [ранние стадии]
Другой классический диагноз ипохондрика, рассеянный склероз, слишком реален, и это наиболее частое аутоиммунное заболевание центральной нервной системы. Итак, это еще одно аутоиммунное заболевание, но оно особенно распространено, серьезно и склонно вызывать боль и другие неприятности задолго до постановки диагноза. Это определенно не вызывает боли у каждого пациента; Классическое начало рассеянного склероза носит явно неврологический характер (покалывание, онемение, слабость и т. д.).Но некоторые пациента определенно начинают с боли, и спазм является основным механизмом. Один особенно хороший и зловещий пример: «объятия при рассеянном склерозе», которые ощущаются как болезненно тугая повязка на груди. Хотя ощущение сжатия является классическим симптомом, многие пациенты также просто испытывают широко распространенную и беспорядочную боль в грудной стенке, вероятно, из-за беспорядочных изолированных болезненных сокращений.
Диагноз «рассеянный склероз» обычно не такой медленный, как, скажем, диагностика волчанки.Вероятно, это проявится раньше, чем позже. Но определенно существует вероятность периода необъяснимой боли.
Лимфома (рак лимфатической системы, лимфатических узлов)
Лимфома — это рак клеток иммунной системы, борющихся с инфекциями, клеток лимфатических узлов, селезенки, тимуса, костного мозга и других частей тела. Эти клетки бесконтрольно растут. Несмотря на то, что рак относительно легко поддается лечению, он также известен тем, что вызывает непредсказуемые симптомы в течение длительного времени до постановки диагноза.Есть классический первый признак, который трудно пропустить — сильно увеличенные лимфатические узлы, но довольно много случаев менее заметны, в основном это просто различные формы «вздора» и еще пара характерных симптомов, таких как ночная потливость и зуд. Опухшие узлы не вызывают боли, а боль — , а не — классический симптом … но это может случиться, в зависимости от того, где образуются опухоли и на что они давят, и, возможно, из-за нарастания системного воспаления.
Выделите несколько минут, чтобы прочитать это: «Пустыня необъяснимого с медицинской точки зрения.«Здесь не так уж и много общего: в основном это просто действительно хорошо написанный и душераздирающий рассказ о раке, который долгое время оставался вне поля зрения диагностики. Это будет мучительно для любого, кто чувствовал себя загадкой медицины… так что, знаете ли, почти всех, кто страдает хронической болью . Я не уверен, что кто-то из участников мог добиться большего. Вещи, которые сложно диагностировать, сложно диагностировать, и это просто жизнь. И смерть.
Но, пожалуйста, врачи (и все, кто занимается диагностикой): постарайтесь помнить, что когда вы слышите стук копыт в Техасе, иногда это действительно кровавые зебры, а не лошади.
Побочные эффекты лекарств
Некоторые препараты известны тем, что вызывают боль в суставах и / или мышцах как побочный эффект. Возможны и другие виды боли, но они обычно более выражены и легко идентифицируются как побочный эффект лекарства. Боль в суставах и мышцах легко принять за обычные боли старения, что устраняет подозрения в отношении лекарств, которые на самом деле их вызывают. Вот некоторые из обычных подозреваемых:
- статины (для снижения холестерина)
- бисфосфонаты (для лечения остеопороза и болезни Педжета)
- фторхинолоны (класс антибиотиков)
- ретиноиды (при кожных заболеваниях, например Аккутан от прыщей)
- Тринтелликс (антидепрессант)
Некоторые из них на самом деле могут быть невиновными, другие почти наверняка создают проблемы: это на удивление неясно, как и большинство лекарств.Подробнее о статинах и бисфосфонатах…
Актонел (ризедронат) — один из наиболее популярных бисфосфонатных препаратов, любой из которых может вызвать сильную скелетно-мышечную боль спустя годы после первого контакта.
Бисфосфонаты — 7 января 2008 года Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США уведомило медицинских работников и потребителей о необычных серьезных побочных эффектах популярного класса лекарств от остеопороза и болезни Педжета, бисфосфонатов (Википедия).Они могут вызывать «сильную и иногда приводящую к потере трудоспособности боль в костях, суставах и / или мышцах», которая «может возникнуть в течение нескольких дней, месяцев или лет» после первого приема лекарства. Это лекарство почти наверняка объяснило некоторую иначе необъяснимую боль у некоторых моих пациентов на протяжении многих лет! Алендронат и ризедронат (Актонел) являются двумя наиболее популярными бисфосфонатами, и их обычно назначают при остеопорозе или деформирующем кость состоянии, называемом болезнью Педжета.Если вам 40+ и вы боретесь с загадочной проблемой боли, проверьте свою аптечку, в частности, на наличие бисфосфонатов и, конечно, любого другого лекарства , которое может вызвать боль в качестве побочного эффекта.
Статины — Лекарства, снижающие уровень холестерина в крови, такие как Lipitor и Crestor, также могут вызывать боль. Статины являются важными и широко используемыми лекарствами, и их пагубное действие на мышцы широко считается диагностируемым состоянием: статиновая миалгия или статин-ассоциированные мышечные симптомы (SAMS).41 У нескольких пациентов, примерно у 1 из 10 000, наблюдается более очевидный, серьезный случай мышечного отравления, рабдомиолиз , 42 и еще более редкое и более серьезное заболевание поражает 1 из 100 000: статин-ассоциированная аутоиммунная миопатия ,4344
И все же существует путаница и разногласия по поводу распространенности статиновой миалгии.45 Есть даже четкие доказательства того, что это может быть своего рода иллюзия или недоразумение: в одном исследовании, вызывающем головную боль, прием статинов только усиливал боль, когда пациенты знали, что они принимают статины.46 Так это странно! На самом деле, вероятно, «все вышеперечисленное» и «это сложно» — кажется вероятным, что некоторые пациенты действительно не переносят статины, в то время как другие страдают от страха статинов и / или какой-либо другой причины скелетно-мышечной боли (из которых есть много ). Также могут быть некоторые хитрые Х-факторы, такие как дефицит витамина D, который, по-видимому, связан со статиновой миалгией.47
К счастью для тех, кто действительно не переносит статины — а вы, вероятно, действительно существуете! — это легко решить, снизив дозу или переключившись на другой статин.
Гипералгезия, вызванная опиоидами
По сути, это мать всех побочных эффектов, с изрядной долей трагической иронии.
Опиоиды, конечно, сейчас являются причиной огромного количества страданий и споров. Большинство людей считают опиоиды «мощным лекарством», и, конечно, в некотором смысле так оно и есть, но мало кто понимает, что они на удивление неэффективны при многих видах хронической боли, совершенно неэффективны для довольно высокого процента населения с определенным ген … а они могут дать обратный результат в кого угодно.«Гипералгезия, индуцированная опиоидами» — неприятная участь, при которой опиоиды на самом деле вызывают боли, а не облегчают ее.48 Это настолько нелогично, что многим людям, принимающим опиоиды, требуется много времени, чтобы понять, что их «обезболивающие» вызывают боль.
Головная боль от чрезмерного употребления лекарств (ранее известная как головная боль «отскока»)
Это почти считается побочным эффектом лекарства, но это достаточно важное явление само по себе, и оно заслуживает отдельного описания. Когда вы принимаете много анальгетиков — обезболивающих, — можно предотвратить выработку в вашем организме собственных обезболивающих молекул.Например, снизится выработка эндорфина. Это может иметь катастрофические последствия, если вы перестанете принимать лекарства, что приведет к еще большей боли, чем когда-либо. В основном это вызывает головные боли, но не исключено, что оно может усугубить и другие виды боли. Это часть явления хорошо известных серьезных симптомов отмены некоторых лекарств; это менее известная проблема с безрецептурными обезболивающими. Хотя это явление не особенно загадочно или трудно идентифицировать, оно показывает нам кое-что важное о том, как работает боль: мы не полностью лишены собственной защиты, и эти защиты могут быть фактически подорваны искусственной помощью.И есть сценарии, когда отскок анальгетика может быть трудно обнаружить. Учитывая, насколько распространено использование анальгетиков, вполне вероятно, что люди с повторяющимися головными болями могут страдать в первую очередь от приступов возвратной боли, возникающей в периодические промежутки между беспорядочным, но в целом интенсивным самостоятельным назначением обезболивающих.
У меня есть хорошая история об ужасной головной боли, вызванной отменой: см. Мой учебник по головной боли. Для получения дополнительной информации о всех видах обезболивающих см. «Наука об обезболивающих: руководство пользователя по безрецептурным анальгетикам, таким как парацетамол, ибупрофен и другие».
Бензодиазапеновый абстинентный синдром
Бензо, валиум и многие другие — сильнодействующие транквилизаторы , которые успокаивают нас, моделируя поток важного нейромедиатора, который является одним из встроенных в организм седативных средств. Мы можем быстро развить сильную физическую зависимость от бензина, а поспешная абстиненция, как известно, жестока. Симптомы отмены могут развиться даже в то время, когда мы все еще принимаем препарат , немного уйдя в фазу отмены перед следующей дозой, что в основном вызывает беспорядочные и незначительные, но частые симптомы отмены.
При отмене бензо вы являетесь противоположностью транквилизированному: вы анти--транквилизатор. Огромные куски вашей биологии слишком возбудимы. Список возможных побочных эффектов бесконечен — абстиненция бензо известна причудливым разнообразием симптомов, которые она вызывает, — но все они вращаются вокруг сильной темы нервного страдания, например, чрезмерного употребления кофеина, но более экстремального. Сенсорные искажения вообще — это правило, и все болит сильнее, чем должно.
У некоторых людей симптомы отмены носят длительный характер.Неясно, каков механизм этой настойчивости, но вполне вероятно, что жестокая абстиненция приводит к плохо откалиброванной системе боли (сенсибилизации) и к трудному неврологическому штопору, из которого нужно выйти. Другими словами, абстиненция настолько сюрреалистична и травматична, что может навсегда нарушить способность нашей нервной системы интерпретировать стимулы, особенно угрожающие, что приводит к длительным ошибочным ложным тревогам.
Хроническая боль как удел: много причин на долгие годы!
Ничто не бывает простой и хронической болью меньше всего: обычно вызвано зловещим сочетанием факторов, которые надолго разъедают людей.Хроническая боль может быть «судьбой», уходящей корнями в многие годы, даже десятилетия.49 Попытка решить ее, исправив одну вещь — например, витамин D, — может быть так же осуществима, как попытка исправить сломанный двигатель всего одним орудие труда. Это может быть непростая головоломка, которую невозможно даже понять, не говоря уже о том, чтобы лечить. Элиза Арнаудо:
Необъяснимые с медицинской точки зрения симптомы (MUS) представляют собой серьезную проблему для систем здравоохранения в промышленно развитых странах. Эти симптомы настолько распространены, что их оценивают почти в 50% консультаций в первичной медико-санитарной помощи.
Вероятно, почти все MUS связаны с хронической болью, и сообщение Арнаудо, похоже, в основном посвящено фибромиалгии. Она полагает, что пациенты с MUS являются загадкой из-за «неадекватных объяснений болезни ». Другими словами, , мы не просто упускаем некоторые части головоломки ; Дело в том, что мы, вероятно, даже не знаем, , какую загадку мы смотрим на .
И… не обязательно такая головоломка.
Окончание с лучом надежды
Также возможно, что многие из необходимых нам объяснений на самом деле колеблются от до за пределами нашей текущей досягаемости, и на самом деле не так уж и сложно — просто слишком тонко, чтобы быть простым .Их пропускают не потому, что для решения этой проблемы требуется божественное медицинское понимание, а потому, что большинство врачей просто не знают так много о хронической боли и экономике, поэтому встречи относительно короткие, и поэтому даже некоторые довольно простые вещи просто пропускаются.
Эта возможность является источником вдохновения для данной статьи. Некоторые из описанных выше способов причинения боли могут быть основными факторами или даже только факторами для некоторых людей.
Вы нашли эту статью полезной? Интересный? Может быть, заметили, что в Интернете не так много такого контента? Это потому, что заставить его платить безумно сложно.Поддержите (очень) независимую научную журналистику, сделав разовое пожертвование или пожертвование ПОВТОРНО .
См. Страницу пожертвований для получения дополнительной информации и опций. Эксклюзивный контент для постоянных посетителей в середине 2021 года.
Приложение: Две истории диагностики загадочной боли
Какие-то чрезвычайно отчаявшиеся люди приходили ко мне, когда я работал массажистом. Два запоминающихся примера:
- Женщина проводит три дня в больнице с сильной болью в животе, но избавлена от всех возможных опасных медицинских причин … а потом приходит ко мне ?! Массажист!
- В машине скорой помощи подвозят мужчину с сильной болью в груди, левом плече и руке, но врачи не могут найти с ним ничего плохого… а потом он приезжает ко мне.
Мне повезло с обоими случаями, и я смог вылечить их быстро и легко. Есть много способов причинить боль, и успех вряд ли был гарантирован. Я видел много пациентов со странными болями, которые я никогда не мог диагностировать. Но оба эти случая включали удивительно четкие и поддающиеся лечению триггерные точки: гиперчувствительные точки в мышечной ткани, вызывающие больше боли, чем кто-либо мог подумать.
В случае с женщиной триггерной точкой была подвздошно-поясничная мышца, мышца, расположенная глубоко в брюшной полости и проходящая вниз через таз, что является предметом большой шумихи и законного скептицизма.Однако некоторым пациентам можно делать массаж. Сказать особо нечего: я догадался, что это может быть проблема, нашел триггерную точку, нежно массировал ее в течение нескольких минут … и на этом ее страдания закончились. Просто так!
Случай этого человека был еще более простым: у него была триггерная точка в большой грудной мышце. Это было легко найти, так как мышца яростно дергалась, когда я ее прощупывал, самый надежный пример «знака прыжка», который я когда-либо видел. Было противно, но за двадцать минут массажа мы уменьшили «сердечную» боль на 80%.На следующий день он исчез, и оставался без него столько, сколько я знал его — спустя годы. Я рассказываю его историю более подробно в моей книге триггерных точек.
Ссылки по теме
- Почему болит боль? — Как эволюционный неверный поворот привел к биологическому сбоям, обрекавшим царство животных — включая вас — на гораздо более громкую и долгую боль
- Советы по выживанию после боли и травм — Десятки идей (и ссылок) для научно обоснованной реабилитации и самолечения при распространенных проблемах с болью и травмах
- Рациональное руководство по фибромиалгии — Наука о загадочной болезни боли, истощения и умственного тумана
- Хроническое, тонкое, системное воспаление — Одна из возможных скрытых причин загадочной хронической боли
- Хроническая боль и неравенство — Роль расизма, сексизма, квирфобии и бедности в здоровье и хронической боли
- Тревога и хроническая боль — Руководство по самопомощи для людей, которые беспокоятся и болеют
- Сенсибилизация при хронической боли — Боль сама по себе может изменить характер боли, что приводит к усилению боли при меньшем количестве провокаций
- Боль странная — Наука о боли выявляет изменчивое, вводящее в заблуждение ощущение, которое исходит исключительно от чрезмерно защищающего мозга, а не наших тканей
- Хроническая боль как обусловленное поведение — Если боль можно усвоить, возможно, ее не учат
- Уязвимость к хронической боли — Хроническая боль часто больше связана с общими биологическими уязвимостями, чем с конкретными тканевыми проблемами
- 3 основных типа боли — ноцицептивная, невропатическая и «другая» (и некоторые другие)
- Обезболивание, вызванное личностным ростом — Устранение серьезных болевых проблем с помощью стремления к эмоциональному интеллекту, жизненному балансу и умиротворению
Что нового в этой статье тикл?
С момента публикации (2007 г.) для этой статьи было зарегистрировано двадцать пять обновлений. Все обновления сайта PainScience.com регистрируются, чтобы продемонстрировать долгосрочную приверженность качеству, точности и актуальности. более
Когда вы в последний раз читали сообщение в блоге и находили список из многих изменений, внесенных на эту страницу с момента публикации? Как и хорошие сноски, это отличает PainScience.com от других сайтов и блогов о здоровье. Хотя сноски более полезны , журналы обновлений важны. Они написаны мелким шрифтом, но более значимы, чем большинство комментариев, на которые большинство Интернет-страниц тратят пиксели.
Я регистрирую все изменения статей, которые могут быть интересны для внимательного читателя. Завершить регистрацию обновлений для всех заметных улучшений до всех статей, начатых в 2016 году. До этого я регистрировал только основных обновлений для самых популярных и спорных статей.
Узнайте, что нового? Страница обновлений для всех последних обновлений сайта.
5 августа 2021 г. — Добавлен раздел о боли как привычном поведении (классическое обусловливание).
, июль — Добавлена небольшая, но хорошая цитата к тематическому исследованию нарушения кровообращения у велосипедиста, вызывающего боль в ногах (Бриндизино).
март — Переписан раздел о нейровоспалении. Это было наспех извлечено и сокращено из другой статьи. Теперь это полноценное отдельное резюме, и оно намного понятнее.
2020 — Добавлен краткий комментарий об этике обмена «полноценным топливом для ипохондрических кошмаров».
2020 — Добавлен раздел о курении, расширено обсуждение плохого здоровья и добавлена интересная аннотация о докандемическом значении «социального дистанцирования».”
2019 — Добавлен новый раздел: «Все в твоей голове: чистая психосоматическая боль».
2019 — Добавлен незначительный, но приятный взгляд на «официальные» основные категории причин боли. Круговая диаграмма включена.
2019 — Добавлен новый раздел о хронической иммунной активации после заражения.
2019 — Два новых раздела о митохондриальных заболеваниях и нейровоспалении, а также ряд изменений для интеграции этих тем с некоторыми другими. Также изменено введение, чтобы подчеркнуть, что хроническая боль серьезно многофакторна, и некоторые критические ситуации ранее игнорировались.
2019 — Добавлен раздел о недавно выявленном общем генетическом дефекте, связанном с преувеличенным осознанием всех видов ощущений. Действительно увлекательно.
2019 — Добавлен раздел об отмене бензодиазепена (транквилизатора).
2019 — Добавлен раздел о социальной изоляции и одиночестве, первый из серии, которую я буду добавлять о неспецифической уязвимости к болезням и хронической боли.
2019 — Добавлен список других возможностей, которые я рассматриваю для будущих обновлений.Я думаю, что список сам по себе имеет ценность, даже без уточнения.
2019 — Новый раздел: «Пространственное суммирование и почему некоторые участки тела страдают больше, например, шея и спина».
2018 — Новый раздел: «Неочевидное защемление нерва».
2018 — Новый раздел: «Хромота: боль при нарушении кровотока».
2018 — Новый раздел: «Сифилис».
2018 — Новый раздел: «Боль без какой-либо конкретной причины».
2018 — Крупная перезагрузка и расширение. Теперь это гораздо более полный обзор возможных причин боли.Еще многое предстоит сделать, и мы приветствуем предложения и запросы о дополнениях. Я надеюсь, что эта статья станет одной из самых полезных на PainScience.com.
2018 — Дополнительная информация о других препаратах с болезненными побочными эффектами.
2017 — Science udpate — Приведенные доказательства того, что статиновая миалгия может быть фикцией, а не реальной проблемой.
2017 — Добавлено оглавление. Несколько мелких правок.
2016 — Новый вывод, содержащий как обескураживающие, так и обнадеживающие точки зрения, взят из недавнего сообщения в блоге о проблеме необъяснимых с медицинской точки зрения симптомов.
2016 — Добавлен дефицит витамина D и хроническое легкое воспаление.
2016 — Незначительное дополнение: врезка о «пустыне необъяснимого с медицинской точки зрения».
2016 — Добавлена боковая панель об основных типах боли, ноцицептивной и невропатической. Добавлен №10, о гипертрофированном воспалении.
2007 — Публикация.
Банкноты
- Painaustralia. Стоимость боли в Австралии. Deloitte Access Economics. 2019 Март PainSci # 52620 ❐
-
«Ноцебо» — это примерно полная противоположность плацебо: вред основан на убеждении, а не на облегчении.
на латыни означает «Я причиню вред» (что, я думаю, могло бы стать отличным лозунгом суперзлодея). Это относится к вредному эффекту… ничего, кроме веры или страха перед вредным воздействием. Дайте кому-нибудь сахарную пилюлю, а затем убедите его, что вы на самом деле только что накормили его смертельным ядом, и вы, вероятно, станете свидетелем сильного эффекта ноцебо. Распространенное ноцебо в общей медицине — это ужас перед «свеклой в унитазе»: люди едят свеклу, а потом думают, что в унитазе кровь, и звонят в службу экстренной помощи.Ноцебо — настоящая вещь, и с ней нельзя связываться. Например, это одна из главных опасностей чрезмерного рентгеновского и магнитно-резонансного сканирования: демонстрация людям веских доказательств проблем, которые на самом деле не являются проблемой.
- Акин-Акиносое К., Сарманова А., Фернандес Г.С., и др. . Базовый самоотчетный признак «центральные механизмы» предсказывает стойкую боль в коленях в когорте «Боль в коленях в сообществе» (KPIC). Хрящевой артроз. 2020 Февраль; 28 (2): 173–181. PubMed # 31830591 ❐
Легко идентифицируемые признаки «центральных механизмов» боли у более чем 1400 пациентов были связаны с усилением боли в коленях год спустя.Кроме того, другие факторы риска в большей степени влияли на людей с явными признаками сенсибилизации.
- Мельзак Р. Боль и нейроматрикс в головном мозге. J Dent Educ. 2001 декабрь; 65 (12): 1378–82. PubMed # 11780656 ❐
РЕФЕРАТ
Теория боли нейроматрицы предполагает, что боль — это многомерное переживание, производимое характерными «нейросигнатурными» паттернами нервных импульсов, генерируемых широко распределенной нейронной сетью — «нейроматрикс самости тела» — в головном мозге. . Эти нейросигнатурные паттерны могут запускаться сенсорными сигналами, но они также могут генерироваться независимо от них.Острые боли, вызванные кратковременными ядовитыми воздействиями, были тщательно исследованы нейробиологами, и механизмы их сенсорной передачи в целом хорошо изучены. Напротив, синдромы хронической боли, которые часто характеризуются сильной болью, связанной с незначительной травмой или патологией или без них, остаются загадкой. Кроме того, хронический психологический или физический стресс часто ассоциируется с хронической болью, но эта связь плохо изучена. Теория боли нейроматрицы обеспечивает новую концептуальную основу для изучения этих проблем.Он предполагает, что выходные паттерны нейроматрицы «я» тела активируют перцепционные, гомеостатические и поведенческие программы после травмы, патологии или хронического стресса. Таким образом, боль возникает в результате воздействия широко распространенной нейронной сети в головном мозге, а не непосредственно из-за сенсорной информации, вызванной травмой, воспалением или другой патологией. Нейроматрикс, который генетически детерминирован и модифицируется сенсорным опытом, является основным механизмом, который генерирует нейронный паттерн, вызывающий боль.Его выходной паттерн определяется множеством влияний, из которых соматический сенсорный вход является лишь частью, которые сходятся на нейроматрице.
-
Доказано, что язвы вызваны бактериями? Вот они и были. Helicobacter pylori был известен в 1983 году австралийскими учеными Барри Маршаллом и Робином Уорреном. Хотя его связь с изъязвлением поначалу вызвала большой скептицизм, наука пришла к нам относительно быстро — убедившись в доказательствах, как будто это должно работать.К середине 90-х было широко признано, что инфекция H. pylori вызывает язвы, и в 2005 году Маршалл и Уоррен получили Нобелевскую премию (благодарственная речь).
Но! У большинства людей, инфицированных этой бактерией, нет никаких симптомов, и существует множество переменных, которые определяют серьезность инфекции и то, приводит ли она к язве или нет. Стресс является одним из этих факторов (см. Guo et al. и Jia et al. ). Таким образом, язва, скорее всего, и инфекция H. pylori , а — «стрессочувствительное» состояние.
- Эспай А.Дж., Айбек С., Карсон А., и др. . Современные концепции диагностики и лечения функциональных неврологических расстройств. JAMA Neurol. 2018 09; 75 (9): 1132–1141. PubMed № 29868890 ❐
- О’Салливан С. Это все в твоей голове: правдивые истории о мнимой болезни. Chatto & Windus; 2015.
Эта книга состоит в основном из хорошо рассказанных историй о тяжелых психосоматических заболеваниях и функциональных неврологических расстройствах (неврологические симптомы без диагностируемого заболевания).Ключевой вывод заключается в том, что заболевание с психологической силой — обычное дело и может быть чрезвычайно серьезным. Хотя д-р О’Салливан явно обеспокоена риском неправильного диагноза, и она достаточно осторожна и сострадательна, поэтому я думаю, что она в основном понимает все правильно (за заметным исключением главы о хронической усталости). Он хорошо написан, увлекателен и может многое предложить. Я бы хотел, чтобы там были цитаты.
- Csapo R, Maganaris CN, Seynnes OR, Narici MV. На мышцах, сухожилиях и на высоких каблуках.J Exp Biol. 2010 август; 213 (Pt 15): 2582–8. PubMed # 20639419 ❐ PainSci # 55265 ❐
У тех, кто хронически носит каблук, например, сокращены икроножные мышцы, жестче ахиллово сухожилие и уменьшается диапазон движений лодыжки. На самом деле это не вызывает особых проблем, но ткань укорачивается.
(См. Более подробный комментарий к этой статье.)
- Это зависит от многих других факторов. Например, если вы ясно видите, что в вас ударили два пейнтбольных шара на расстоянии 15 см друг от друга, ваш мозг, вероятно, не испытает одного сильного укуса пейнтбола — мозги не идиоты, и они могут использовать множество источников данных для получения более высоких результатов. восприятие верности.
- Холберт, доктор медицины, Педлер А., Камферманн Д., Харви Д.С. Сравнение свойств пространственного суммирования на разных участках тела. Сканд Джей Пейн. 2017 Октябрь; 17: 126–131. PubMed # 28850365 ❐ Эти исследователи сравнили суммирование в области шеи и спины до конечностей и обнаружили, что оно работает примерно одинаково: в любой области болезненные участки, разделенные на 15-20 см, будут «суммированы» мозг, вызывая болезненные ощущения во всей области.
- Хури С., Пилтонен М.Х., Тон А.Т., и др. .Функциональная замена в ферменте декарбоксилазы L-ароматической аминокислоты ухудшает соматические симптомы через серотонинергический путь. Энн Нейрол. Июнь 2019 г., PubMed # 31177555 ❐
- Джонстон К.Дж., Адамс М.Дж., Николл Б.И., и др. . Полногеномное ассоциативное исследование хронической боли из нескольких участков в Биобанке Великобритании. PLoS Genet. 2019 июн; 15 (6): e1008164. PubMed # 31194737 ❐ PainSci # 52248 ❐
Это крупнейшее на сегодняшний день исследование генетики пациентов с хронической болью, в ходе которого было обнаружено 76 генов, которые являются независимыми факторами риска возникновения хронической боли в нескольких местах у 380 000 британских граждан.Многие из этих генов используются в головном мозге и связаны с нейропластичностью, а многие также связаны с делением клеток (очень фундаментальными биологическими процессами). Это согласуется с идеей о том, что боль имеет такие глубокие корни в нашей биологии, что ее трудно отделить от жизни, поэтому ее так трудно подавить, сохраняя при этом сознание.
Почти половина этих генов также являются факторами риска тяжелой депрессии, и с помощью какой-то фантастической статистической работы они показали, что боль на самом деле вызывает депрессию, но, что интересно, не наоборот — что, вероятно, не свидетельствует о том, что боль психологически подавляет (хотя это так), а скорее то, что что-то в генетике хронической боли также ведет к депрессии .
Они также обнаружили множество генетических совпадений с генами, связанными с несколькими другими заболеваниями: шизофренией, индексом массы тела, ревматоидным артритом и посттравматическим стрессовым расстройством, среди других.
- Макдональд Б., Питтман К., Менезес Г.Б., и др. . Сигналы о внутрисосудистой опасности направляют нейтрофилы к участкам стерильного воспаления. Наука. Октябрь 2010; 330mcd (6002): 362–6. PubMed № 20947763 ❐
- Kim JB. Каннелопатии. Корейский J Pediatr. 2014 Янв; 57 (1): 1–18. PubMed # 24578711 ❐ PainSci # 53026 ❐ «Каннелопатии, которые в первую очередь поражают нейроны, включают определенные типы эпилепсии, атаксии, мигрени, гиперэкплексии, слепоты, глухоты, и синдромов периферической боли .”
- Лион П., Коэн М., Квинтнер Дж. Эволюционная гипотеза стресс-реакции для хронической широко распространенной боли (синдром фибромиалгии). Pain Med. 2011 август; 12 (8): 1167–78. PubMed # 21692974 ❐ В этой статье исследуется поразительное сходство между фибромиалгией и «болезненным поведением» у животных.
- Альбрехт Д.С., Форсберг А., Сандстрём А., и др. . Активация глии головного мозга при фибромиалгии — исследование с помощью многоточечной позитронно-эмиссионной томографии. Иммунное поведение мозга. 2019 Янв; 75: 72–83.PubMed # 30223011 ❐ PainSci # 52325 ❐ Это исследование предоставляет первые доказательства нейровоспаления у пациентов с фибромиалгией.
- Ji RR, Nackley A, Huh Y, Terrando N, Maixner W. Нейровоспаление и центральная сенсибилизация при хронической и широко распространенной боли. Анестезиология. 2018 08; 129 (2): 343–366. PubMed № 29462012 ❐ PainSci № 52332 ❐
- Это может сопровождаться тонкими признаками невропатии, такими как легкое жужжание при боли, но этого недостаточно, чтобы вызвать клиническое подозрение на защемление нерва.Конечно, существует диапазон, но по крайней мере значительный процент случаев явно не нервный.
- Аота Ю. Зажатие средних ягодичных нервов как неизвестная причина боли в пояснице. Мир J Orthop. 2016 Март; 7 (3): 167–70. PubMed № 27004164 ❐ PainSci № 53097 ❐
- Сапольский РМ. Почему у зебр не появляются язвы. 3-е изд. Нью-Йорк: Times Books; 2004. с. 164. «… чем меньше у человека социальных связей, тем короче его продолжительность жизни и тем сильнее влияние различных инфекционных заболеваний.Отношения, защищающие с медицинской точки зрения, могут принимать форму брака, контактов с друзьями и расширенной семьей, членства в церкви или другой групповой принадлежности. Это довольно последовательный шаблон, который охватывает множество различных настроек. Более того, эти общие выводы основаны на некоторых тщательных проспективных исследованиях и наблюдаются у представителей обоих полов и разных рас, у американского и европейского населения, проживающего как в городских, так и в сельских районах. Самое главное, это большой эффект. Влияние социальных отношений на продолжительность жизни, по-видимому, не меньше, чем влияние таких переменных, как курение сигарет, гипертония, ожирение и уровень физической активности. ”
- Смит Т., Дэйнти Дж. Р., Уильямсон Э, Мартин К. Р.. Связь между скелетно-мышечной болью с социальной изоляцией и одиночеством: анализ Английского лонгитюдного исследования старения. Br J Pain. 2019 Май; 13 (2): 82–90. PubMed # 31019689 ❐ PainSci # 52275 ❐
Это исследование искало связь между хронической скелетно-мышечной болью, одиночеством и социальной изоляцией у нескольких тысяч пожилых людей. Они обнаружили, что испытуемые, страдающие от боли, на самом деле с меньшей вероятностью были социально изолированы, но с большей вероятностью были одинокими, что представляет собой интересное очевидное противоречие.Однако одиночество, вероятно, имеет значение: то есть социальная изоляция не проблема, если вы не чувствуете себя социально изолированным (одиноким).
- Sapolsky, Почему у зебр не появляются язвы , op. соч.
Возьмите грызуна или примат, которые содержались в одиночестве, и поместите их в социальную группу. Типичный результат — массивная реакция на стресс. В случае с обезьянами это может продолжаться неделями или месяцами, пока они напряженно пытаются выяснить, кто над кем доминирует в социальной иерархии группы.
Почему у зебр не появляются язвы, Роберт М. Сапольски, 406
- Smuck M, Schneider BJ, Ehsanian R, Martin E, Kao MC. Курение связано с болью во всех частях тела и сильнее всего влияет на боль в позвоночнике. Pain Med. 2020 Сен; 21 (9): 1759–1768. PubMed # 31578562 ❐
- Holman AJ. Фибромиалгия и позиционное сжатие шейного отдела спинного мозга различаются только последствиями для вегетативной нервной системы: проспективное двойное слепое исследование. Arthritis Rheumatol. 2015; 67 (приложение 10).
В этой статье представлены доказательства того, что «незначительное» раздражение верхних отделов спинного мозга может вызвать «сильное симпатическое возбуждение у людей» — запуск той же ветви нашей нервной системы, которая справляется с чрезвычайными ситуациями. Тридцать один из пятидесяти четырех пациентов с фибромиалгией и позиционным сдавлением шейного отдела спинного мозга показал явные признаки симпатического возбуждения.
- См. Сезер, Хаген, Хоу, Штайн.
- Бриндизино Ф., Синьорелли М., Риццо С., Хейк Дж. Д., Маселли Ф. Дифференциация боли в нижних конечностях физиотерапевтом у велосипедиста-любителя: отчет о болезни.Ящики JOSPT. 2021; 1 (2): 114–123. Боли В этом случае 57-летний велосипедист-любитель-любитель страдал от боли в бедрах и ногах в течение двух месяцев. Пациент не прошел пару основных тестов на выносливость мышц ног — болезненных и слабых — и у него снизилось артериальное давление в нижней конечности. Закупорка артерии ноги была обнаружена и устранена хирургом, и пациент полностью выздоровел в течение трех месяцев.
«Клиницисты должны учитывать сосудистые заболевания даже при занятиях спортом на выносливость».
- Тейлор А.Дж., Керри Р. Когда хроническая боль не «хроническая боль»: уроки трех десятилетий боли. J Orthop Sports Phys Ther. 2017 август; 47 (8): 515–517. PubMed # 28760092 ❐
- Есть хорошая критика этой статьи от пары моих любимых экспертов и писателей, указывающих в письме в журнал, что одна из «модных» парадигм, оспариваемых здесь, биопсихосоциальная модель, «включает соображения [« биопсихосоциальная модель »). часть], которая в конечном итоге вылечила боль пациента.«Мне нравится критика и . Мне нравится ответ авторов — я вижу здесь только здоровые дебаты.
- Scheper MC, de Vries JE, Verbunt J, Engelbert RH. Хроническая боль при синдроме гипермобильности и синдроме Элерса-Данлоса (тип гипермобильности): это проблема. J Pain Res. 2015; 8: 591–601. PubMed # 26316810 ❐ PainSci # 52758 ❐ Гипермобильность «широко распространена среди пациентов, у которых диагностирована хроническая боль».
- «Существенное различие между HSD и hEDS заключается в более строгих критериях для hEDS по сравнению с HSD.«Но это очень сложно, и все эти критерии совсем новые (см. Международную классификацию EDS 2017 года).
- Роджерс К.Р., Гуй Дж., Динулос МБ, Чжоу Р. Тип гипермобильности с синдромом Элерса-Данлоса связан с ревматическими заболеваниями. Sci Rep.2017 Янв; 7: 39636. PubMed # 28051109 ❐ PainSci # 52757 ❐
Пациенты с hEDS могут обращаться к нескольким узким специалистам, не осознавая связи между их совместными симптомами и мультисистемным вовлечением болезни; их часто называют гипохрондриками, и они сообщают о чувстве изоляции из-за отсутствия диагноза.
Возможно, из-за недостаточной серьезности диагноза hEDS, лечение болезни варьируется среди практикующих врачей, и клиническое обследование не часто выходит за рамки обследования суставов и кожи.
- Мэнсон Дж. Э., Пэтси М. Б., Розен С. Дж., Тейлор К. Л.. Дефицит витамина D — действительно ли пандемия? N Engl J Med. 2016 10 ноября; 375 (19): 1817–1820. PubMed # 27959647 ❐
РЕЗЮМЕ
Утверждение о том, что значительная часть населения Северной Америки и других стран испытывает дефицит витамина D, основано на неправильном толковании и неправильном применении эталонных значений питательных веществ Института медицины — недоразумений, которые могут отрицательно сказаться на уходе за пациентами.
- Holick MF, Chen TC. Дефицит витамина D: всемирная проблема с последствиями для здоровья. Am J Clin Nutr. 2008 Апрель; 87 (4): 1080S – 6S. PubMed № 18400738 ❐ PainSci № 55028 ❐
- Боль в костях вызвана остеомаляцией, то есть ослаблением костей, вызванным нарушениями биологии костного строительства. Клиника Майо описывает симптомы остеомаляции следующим образом: «Тупая, ноющая боль, связанная с остеомаляцией, чаще всего поражает поясницу, таз, бедра, ноги и ребра.Боль может усиливаться ночью или когда вы нагружаете пораженные кости ».
- Маускоп А., Варугезе Дж. Почему всем пациентам с мигренью следует лечить магнием. J Neural Transm (Вена). 2012 Май; 119 (5): 575–9. PubMed # 22426836 ❐ Лечение мигрени магнием вряд ли можно с уверенностью сказать, и некоторые возражают против этого, но консервативные добавки с магнием — это вмешательство с таким же низким риском, как и они сами, — намного лучше, чем любое лекарство от мигрени.
- Глэнси Б., Хартнелл Л.М., Малид Д., и др. .Митохондриальный ретикулум для распределения клеточной энергии в мышцах. Природа. 2015 июл; 523 (7562): 617–20. PubMed # 26223627 ❐
На протяжении десятилетий митохондрии описывались как «электростанции» клеток, и они уже стали интересными и сложными. (Меня особенно удивляет их роль в ненужном воспалении.) Но нам, возможно, придется обновить сравнение: оказывается, митохондрии не просто производят энергии «как электростанция», они также доставляют и как сеть линий электропередачи .Это явление было выявлено в мышцах мышей:
Исследователи обнаружили, что митохондрии в мышцах мышей не только производят энергию, но и могут быстро распределять ее по мышечной клетке через сетку. Полученные данные раскрывают основной механизм распределения энергии в клетках скелетных мышц, и может дать новое представление о заболеваниях, связанных с использованием энергии в мышцах.
Какой замечательный пример того, как много нам еще предстоит узнать о мышечной ткани (и других, я уверен, но мышцы, кажется, особенно полны удивительных загадок).Кажется вероятным, что мы, вероятно, не сможем правильно понять мышечную боль, если только сейчас открыли нечто столь фундаментальное в биологии мышц. Представьте, что вы пытаетесь устранить электрическую проблему, если вы не знали об основной особенности того, как генерируется и передается энергия!
- Meeus M, Nijs J, Hermans L, Goubert D, Calders P. Роль митохондриальных дисфункций из-за окислительного и нитрозативного стресса в синдромах хронической боли или хронической усталости и у пациентов с фибромиалгией: периферические и центральные механизмы как терапевтические цели? Эксперт считает, что цели.2013 Сен; 17 (9): 1081–9. PubMed # 23834645 ❐ «Дисфункция митохондрий была показана в лейкоцитах пациентов с CFS и в мышечных клетках пациентов с FM, что может объяснить мышечную боль. Кроме того, если митохондриальная дисфункция также присутствует в центральных нервных клетках, это может привести к снижению пулов АТФ в нервных клетках, что приведет к генерализованной гиперчувствительности и хронической широко распространенной боли ».
- Филосто М., Тонин П., Ваттеми Г., и др. . Роль мышечной биопсии в исследовании изолированной мышечной боли.Неврология. 2007, январь; 68 (3): 181–6. PubMed # 17224570 ❐
- Jutras BL, Lochhead RB, Kloos ZA, и др. . Пептидогликан Borrelia burgdorferi является стойким антигеном у пациентов с артритом Лайма. Proc Natl Acad Sci U S. A. 2019 июль; 116 (27): 13498–13507. PubMed № 31209025 ❐ PainSci № 52327 ❐
- Мы знаем, что ЛЛПД вызывает чрезмерную болезненность мышц с отсроченным началом, часто в течение многих лет до постановки диагноза и без каких-либо других симптомов. Это хорошо описанная генетическая патология.В диагнозе нет ничего мягкого или неопределенного. И все же механизм , с помощью которого ЛЛПД вызывает болезненность при отсутствии каких-либо других симптомов, просто неизвестен. Никто не знает , как это делает FSHD. Если такое заболевание, как ЛЛПД, может обойтись без всякого ведома, существуют и другие патологические способы заболеть без постановки диагноза.
- Di Stasi SL, Macleod TD, Winters JD, Binder-Macleod SA. Эффекты статинов на скелетных мышцах: перспективы для физиотерапевтов.Phys Ther. Август 2010 г., PubMed # 20688875 ❐
- «Рабдо» — неприятное, но очень интересное состояние. Я подробно обсуждаю это в Poisoned by Massage.
- Маммен АЛ. Статин-ассоциированная аутоиммунная миопатия. N Engl J Med. 2016 февраль; 374 (7): 664–9. PubMed # 26886523 ❐
- Что касается классификации, профессионалы должны взглянуть на отличное интервью 2004 года с Элиотом А. Бринтоном, доктором медицины: «Есть 4 взаимосвязанных термина для обозначения мышечных проблем, которые могут возникнуть при приеме статинов. К сожалению, их часто путают даже специалисты в области здравоохранения….”(Техническое примечание: этот документ находится в свободном доступе, но прямая ссылка приведет к платному доступу. Medscape раскрывает все только людям, пришедшим из результатов поиска Google. Просто выполните поиск, выполните поиск в Google, чтобы обойти платный доступ.)
- Ganga HV, Slim HB, Thompson PD. Систематический обзор проблем с мышцами, вызванных статинами, в клинических испытаниях. Am Heart J. Июль 2014 г .; 168 (1): 6–15. PubMed # 24952854 ❐
В этом обзоре нескольких исследований статинов только немного больше пациентов испытывали боль на статинах, чем без (плацебо): всего 12.7% по сравнению с 12,4%. Из этих данных можно сделать вывод, что статиновая милагия на самом деле не существует! Но, вероятно, это реальный феномен, который весьма правдоподобен, исходя из существования более редких, но очень серьезных побочных эффектов на мышцы (см. Маммен или статиновая терапия). У нас нет очень точных данных об этом, в основном это не серьезно, и его трудно отличить от «фонового шума» многих других распространенных причин скелетно-мышечной боли.
- Гупта А., Томпсон Д., Уайтхаус А, и др. .Неблагоприятные события, связанные с неслепой, но не слепой терапией статинами в Англо-скандинавском исследовании сердечных исходов — липидоснижение (ASCOT-LLA): рандомизированное двойное слепое плацебо-контролируемое исследование и его нерандомизированное неслепое расширение фаза. Ланцет. Июнь 2017 г .; 389 (10088): 2473–2481. PubMed # 28476288 ❐
Это исследование было разработано для проверки существования феномена статиновой миалгии. Прием статинов не , а увеличивал боль у пациентов , когда они не знали, что принимают их .Это говорит о том, что статиновая миалгия возникает потому, что они боятся ее, а не потому, что это реальный побочный эффект. По заключению авторов:
Эти анализы иллюстрируют так называемый эффект ноцебо с повышенной частотой НЯ, связанных с мышцами, только тогда, когда пациенты и их врачи знали, что применялась терапия статинами, а не тогда, когда ее применение было скрытым. Эти результаты помогут убедить и врачей, и пациентов в том, что большинство НЯ, связанных со статинами, не имеют причинно-следственной связи с использованием препарата и должны помочь противостоять неблагоприятному влиянию на общественное здоровье преувеличенных заявлений о побочных эффектах, связанных со статинами .
- Michalska-Kasiczak M, Sahebkar A, Mikhailidis DP, et al . Анализ уровней витамина D у пациентов со статин-ассоциированной миалгией и без нее — систематический обзор и метаанализ 7 исследований с 2420 пациентами. Int J Cardiol. 2015, январь; 178: 111–6. PubMed № 25464233 ❐
- Ли М., Сильверман С.М., Хансен Х., Патель В.Б., Манчиканти Л. Всесторонний обзор гипералгезии, вызванной опиоидами. Врач боли. 2011. 14 (2): 145–61. PubMed # 21412369 ❐
Опиоид-индуцированная гипералгезия (OIH) отвергается как состояние ноцицептивной сенсибилизации, вызванной воздействием опиоидов.Состояние характеризуется парадоксальной реакцией, при которой пациент, получающий опиоиды для лечения боли, действительно может стать более чувствительным к определенным болевым раздражителям.
Клиницисты должны подозревать ОИГ, когда эффект от лечения опиоидами, кажется, ослабевает в отсутствие прогрессирования заболевания, особенно если обнаруживается в контексте необъяснимых сообщений о боли или диффузной аллодинии, не связанной с исходной болью, и повышенного уровня боли при увеличении дозировки ».
- Берк Н.Н., Финн Д.П., Макгуайр Б.Э., Рош М.Психологический стресс в раннем возрасте как фактор, предрасполагающий к развитию хронической боли: клинические и доклинические данные и нейробиологические механизмы. J Neurosci Res. 2016 Jul. PubMed # 27402412 ❐ «Неблагоприятные исходы в раннем возрасте повышают риск развития ряда заболеваний, таких как хроническая боль, фибромиалгия и синдром раздраженного кишечника».
PainScience.com/ways_to_hurt
PainScience.com/causes_of_pain
PainScience.com/non_obvious_causes_of_chronic_pain
PainScience.com/surprising_ways_to_hurt
PainScience.ru / subtle_pathologies_that_cause_pain
PainScience.com/causes
руководство по связыванию
Боль: причины и диагностика | Cancer.Net
Больные раком часто испытывают боль. Однако до 95% болей при раке можно успешно вылечить. Без лечения боль может усугубить другие аспекты рака. К ним относятся:
-
Усталость
-
Слабость
-
Одышка
-
Тошнота
-
Запор
-
Нарушения сна
-
Депрессия
-
Беспокойство
-
спутанность сознания
Причины боли
Боль может исходить от самой опухоли, лечения рака или причин, не связанных с раком.Хороший план лечения боли позаботится о боли по всем причинам.
Опухоль. Опухоль, растущая в органе, например в печени, может растягивать часть органа. Это растяжение вызывает боль. Если опухоль растет и распространяется на кости или другие органы, она может оказывать давление на нервы и повреждать их, вызывая боль. Или, если опухоль распространяется или разрастается вокруг спинного мозга, она может сдавливать спинной мозг. Если не лечить, это в конечном итоге приводит к сильной боли или параличу.
Хирургия. Боль после операции по поводу рака — это нормально. Большая часть боли проходит через некоторое время. Но у некоторых людей боль может длиться месяцами или годами. Эта продолжительная боль может быть результатом необратимого повреждения нервов и образования рубцовой ткани.
Лучевая терапия. Боль может развиться после лучевой терапии и пройти сама по себе. Он также может развиваться через месяцы или годы после лучевой терапии некоторых частей тела, таких как грудная клетка, грудь или спинной мозг.
Химиотерапия. Некоторые виды химиотерапии могут вызывать боль и онемение пальцев рук и ног, что называется периферической невропатией. Обычно эта боль проходит по окончании лечения. Но иногда повреждение необратимо.
Узнайте больше о побочных эффектах хирургического вмешательства, лучевой терапии и химиотерапии.
Другие причины. Больные раком все еще могут испытывать боль по другим причинам. К ним относятся мигрень, артрит или хроническая боль в пояснице. План лечения, который разрабатывает ваша медицинская бригада, должен включать эти виды боли.Любая боль снижает качество вашей жизни.
Диагностика боли
Ты лучше знаешь свою боль. Поэтому важно обсудить любые новые симптомы или изменение симптомов со своим врачом или специалистом по боли. Они могут помочь вам найти лекарство или другой метод обезболивания, который вам подходит.
Чтобы помочь вашему врачу лучше понять вашу боль, он или она может задать следующие вопросы:
-
Где болит?
-
Когда боль прекращается и начинается?
-
Как долго была боль?
-
Сколько у вас боли по шкале от 0 до 10?
-
Как вы себя чувствуете при боли? Например, жжение, колющие боли, пульсация или боль?
Обезболивание и лечение
Некоторые люди опасаются, что обезболивающие вызывают привыкание или вызывают сонливость или сонливость.Но есть много способов контролировать и лечить боль при раке, включая лекарства и методы, не использующие лекарства. Поговорите со своим врачом, чтобы найти лучшее лечение от боли.
Связанные ресурсы
Ответы ASCO: управление болью
Что такое паллиативная помощь?
Дополнительная информация
LIVESTRONG: Хроническая боль
Национальный институт рака: боль при раке
Боль в тазу | Johns Hopkins Medicine
Что такое тазовая боль?
Боль в области таза — распространенная проблема среди женщин.Его природа и интенсивность могут колебаться, а причина часто остается неясной. В некоторых случаях болезнь не проявляется. Боль в тазу можно разделить на острую, то есть внезапную и сильную, или на хроническую, то есть боль либо приходит и уходит, либо является постоянной, длящейся в течение нескольких месяцев или дольше. Боль в области таза, которая длится более 6 месяцев и не улучшается при лечении, называется хронической болью в области таза. Тазовая боль может возникать из-за половых органов или других органов в тазу и вокруг него, а может быть психологической.Это может усилить боль или даже вызвать ощущение боли при отсутствии физических проблем.
Что вызывает боль в тазу?
Тазовая боль может иметь несколько причин, в том числе:
-
Воспаление или прямое раздражение нервов, вызванное травмой, фиброзом, давлением или внутрибрюшинным воспалением
-
Сокращения или судороги гладких и скелетных мышц
-
Некоторые из наиболее распространенных источников острой тазовой боли или боли, которая возникает очень внезапно, могут включать:
-
Внематочная беременность (беременность вне матки)
-
Воспалительное заболевание органов малого таза (также называемое ВЗОМТ, инфекция репродуктивных органов)
-
Перекрученная или разорванная киста яичника
-
Выкидыш или угроза выкидыша
-
Инфекция мочевыводящих путей
-
Аппендицит
-
Разрыв маточной трубы
-
Некоторые из состояний, которые могут привести к хронической тазовой боли, могут включать:
-
Менструальные спазмы
-
Эндометриоз
-
Миома матки (аномальные разрастания на стенке матки)
-
Рубцовая ткань между внутренними органами в полости малого таза
-
Полипы эндометрия
-
Рак репродуктивного тракта
Другие причины могут быть связаны с проблемами пищеварительной, мочевыделительной или нервной систем.
Каковы симптомы тазовой боли?
Ниже приведены примеры различных типов боли в области таза, которые чаще всего описываются женщинами, а также их возможная причина или происхождение. Всегда консультируйтесь со своим врачом для постановки диагноза.
| Тип боли | Возможная причина |
|---|---|
| Локальная боль | Может быть из-за воспаления |
| Спазмы | Может быть вызвано спазмом в мягком органе, таком как кишечник, мочеточник или аппендикс. |
| Внезапное появление боли | Может быть вызвано временным дефицитом кровоснабжения из-за нарушения кровообращения |
| Медленно развивающаяся боль | Может быть вызвано воспалением аппендикса или кишечной непроходимостью |
| Боль во всем животе | Может свидетельствовать о скоплении крови, гноя или содержимого кишечника |
| Боль усиливается от движения или во время осмотра | Может быть результатом раздражения слизистой оболочки брюшной полости |
Как диагностируется тазовая боль?
Будет проведено обследование для определения причины боли в области таза.Кроме того, ваш лечащий врач может задать вам вопросы относительно боли, например:
-
Когда и где возникает боль?
-
Как долго длится боль?
-
Связана ли боль с вашим менструальным циклом, мочеиспусканием и / или сексуальной активностью?
-
На что похожа боль (например, резкая или тупая)?
-
При каких обстоятельствах началась боль?
-
Как внезапно началась боль?
Дополнительная информация о времени появления боли и наличии других симптомов, связанных с такими действиями, как прием пищи, сон, сексуальная активность и движение, также может помочь вашему лечащему врачу в определении диагноза.
В дополнение к полной истории болезни, физическому и тазовому осмотру вы можете сдать другие анализы, в том числе:
-
Анализы крови
-
Тест на беременность
-
Анализ мочи
-
Культура клеток шейки матки
-
УЗИ. Метод диагностической визуализации, использующий высокочастотные звуковые волны для создания изображения внутренних органов.
-
Компьютерная томография (компьютерная томография или компьютерная томография). Это визуальный тест, в котором используются рентгеновские лучи и компьютер для получения подробных изображений тела. КТ показывает детали костей, мышц, жира и органов, а также любые аномалии, которые могут не обнаружиться на обычном рентгеновском снимке.
-
Магнитно-резонансная томография (МРТ). Неинвазивная процедура, позволяющая получить двумерное изображение внутреннего органа или структуры.
-
Лапароскопия. Незначительная хирургическая процедура, при которой лапароскоп, тонкая трубка с линзой и светом, вводится в разрез в брюшной стенке. Используя лапароскоп, чтобы увидеть область таза, врач может определить расположение, степень и размер любых новообразований эндометрия.
-
Рентген. Электромагнитная энергия, используемая для создания изображений костей и внутренних органов на пленке.
-
Колоноскопия. В этом тесте врач может просмотреть всю длину толстой кишки и часто может помочь определить аномальные новообразования, воспаленные ткани, язвы и кровотечения. Он включает введение колоноскопа, длинной гибкой трубки с подсветкой, через прямую кишку вверх в толстую кишку. Колоноскоп позволяет врачу увидеть слизистую оболочку толстой кишки, удалить ткань для дальнейшего исследования и, возможно, лечить некоторые обнаруженные проблемы.
-
Ригмоидоскопия. Диагностическая процедура, позволяющая врачу исследовать внутреннюю часть толстой кишки. Это помогает определить причины диареи, боли в животе, запора, аномальных новообразований и кровотечений. Короткая гибкая трубка с подсветкой, называемая сигмоидоскопом, вводится в кишечник через прямую кишку. Прицел нагнетает воздух в кишечник, чтобы надуть его и облегчить просмотр изнутри.
Как лечится тазовая боль?
Конкретное лечение тазовой боли будет зависеть от причины боли и будет обсуждаться с вами вашим лечащим врачом на основании:
-
Общее состояние вашего здоровья и история болезни
-
Объем условия
-
Причина состояния
-
Ваша переносимость определенных лекарств, процедур или методов лечения
-
Ожидания по ходу состояния
-
Ваше мнение или предпочтение
Лечение может включать:
Если физическая причина не может быть обнаружена, ваш лечащий врач может направить вас за консультацией, чтобы помочь вам лучше справиться с хронической болью.В других случаях медицинские работники могут порекомендовать многопрофильное лечение с использованием ряда различных подходов, включая модификации питания, изменения окружающей среды, физиотерапию и обезболивание.
Основные сведения о тазовой боли
-
Боль в области таза — распространенная проблема среди женщин. Его природа и интенсивность могут колебаться, а причина часто остается неясной.
-
Боль может быть острой или хронической.
-
Конкретное лечение будет зависеть от причины, определяемой физическим осмотром и тестами.
-
Лечение может включать лекарства, хирургическое вмешательство, физиотерапию и методы обезболивания.
Фибромиалгия — Симптомы — NHS
Фибромиалгия имеет множество симптомов, которые могут варьироваться от человека к человеку. Главный симптом — широко распространенная боль.
Могут быть периоды, когда ваши симптомы улучшаются или ухудшаются, в зависимости от таких факторов, как:
- ваш уровень стресса
- изменения погоды
- насколько вы физически активны
Если вы думаете, что у вас фибромиалгия, посетите вашего терапевта.
Доступно лечение для облегчения некоторых симптомов, хотя маловероятно, что они когда-либо исчезнут полностью.
Основные симптомы фибромиалгии описаны ниже.
Распространенная боль
Если у вас фибромиалгия, одним из основных симптомов, вероятно, будет распространенная боль.
Это может ощущаться по всему телу, но может быть хуже в определенных областях, таких как спина или шея.
Боль, вероятно, будет постоянной, хотя в разное время она может быть лучше или сильнее.
Боль могла быть такой:
- боль
- жжение
- острая колющая боль
Чрезвычайная чувствительность
Фибромиалгия может сделать вас чрезвычайно чувствительным к боли по всему телу, и вы можете обнаружить, что даже малейшее прикосновение вызывает боль.
Если вы поранились, например ударили палец ноги, боль может продолжаться намного дольше, чем обычно.
Вы можете услышать состояние, описанное в следующих медицинских терминах:
- гипералгезия — когда вы чрезвычайно чувствительны к боли
- аллодиния — когда вы чувствуете боль от чего-то, что совсем не должно быть болезненным, например, очень легкого touch
Вы также можете быть чувствительны к дыму, определенным продуктам питания и яркому свету.
Воздействие чего-то, к чему вы чувствительны, может вызвать обострение других симптомов фибромиалгии.
Жесткость
Фибромиалгия может вызывать скованность. Скованность может быть наиболее сильной, если вы долгое время находились в одном и том же положении — например, когда вы впервые просыпаетесь утром.
Это также может вызвать спазм ваших мышц, то есть когда они сжимаются (сжимаются) сильно и болезненно.
Усталость
Фибромиалгия может вызвать сильную усталость (утомляемость). Это может варьироваться от легкого чувства усталости до истощения, часто испытываемого во время гриппоподобного заболевания.
Сильная усталость может возникнуть внезапно и лишить вас всей вашей энергии. В этом случае вы можете почувствовать себя слишком усталым, чтобы вообще что-либо делать.
Плохое качество сна
Фибромиалгия может повлиять на ваш сон.Вы можете часто просыпаться усталым, даже если вы выспались.
Это связано с тем, что иногда это состояние может мешать вам спать достаточно глубоко, чтобы освежить вас должным образом.
Вы можете услышать, что этот сон описывается как безвосстановительный сон.
Когнитивные проблемы («фиброзный туман»)
Когнитивные проблемы — это проблемы, связанные с психическими процессами, такими как мышление и обучение.
Если у вас фибромиалгия, у вас могут быть:
- проблемы с запоминанием и изучением нового
- проблемы с вниманием и концентрацией
- замедленная или спутанная речь
Головные боли
Если фибромиалгия вызвала у вас боль и скованность в шее и плечах, у вас также могут быть частые головные боли.
Они могут варьироваться от легких головных болей до сильной мигрени, а также могут включать другие симптомы, такие как плохое самочувствие.
Синдром раздраженного кишечника (СРК)
У некоторых людей с фибромиалгией также развивается синдром раздраженного кишечника (СРК).
СРК — распространенное заболевание пищеварения, вызывающее боль и вздутие живота. Это также может привести к запору или диарее.
Другие симптомы
Другие симптомы, которые иногда испытывают люди с фибромиалгией, включают:
Депрессия
В некоторых случаях наличие этого состояния может привести к депрессии.
Это связано с тем, что с фибромиалгией бывает трудно бороться, а низкий уровень определенных гормонов, связанных с этим заболеванием, может сделать вас склонным к развитию депрессии.
Депрессия может вызывать множество симптомов, в том числе:
- постоянное чувство подавленности
- чувство безнадежности и беспомощности
- потеря интереса к вещам, которые вам обычно нравятся
Если вы думаете, что можете быть в депрессии, важно получить помощь от Общий терапевт или ваш лечащий врач по поводу фибромиалгии, если вы его посещали.
Видео: фибромиалгия — история Сюзанны
В этом видео Сюзанна рассказывает о том, как фибромиалгия повлияла на ее жизнь и как ее лечить.
Последний раз просмотр СМИ: 1 февраля 2021 г.
Срок сдачи обзора СМИ: 1 февраля 2024 г.
Последняя проверка страницы: 20 февраля 2019 г.
Срок следующего рассмотрения: 20 февраля 2022 г.
Боль и зуд | Национальное общество рассеянного склероза
Обзор
Боль — это очень личный опыт, который вы можете почувствовать, но не можете увидеть другие.Это распространено при РС и может ограничивать вашу способность делать то, что вам нравится. Некоторые виды боли являются прямым результатом рассеянного склероза и вызваны повреждением нервов в центральной нервной системе. Другие типы боли возникают из-за изменений в вашем теле из-за рассеянного склероза. Например, у вас может быть слабость в ноге, и вы теперь ходите по-другому, что вызывает боли в спине и бедре. Эта боль от чего-то еще, вызванного рассеянным склерозом (слабость). Кроме того, вы можете испытывать боли, которые могут возникнуть у любого человека и которые вообще не связаны с вашим рассеянным склерозом, такие как зубная боль или боль в животе.
Тип боли, который возникает непосредственно из-за повреждения нервов при рассеянном склерозе, называется невропатической болью. Боль, возникающая из-за слабости, скованности или других проблем с подвижностью, вызванных рассеянным склерозом, считается мышечно-скелетной болью. Оба типа боли могут быть острыми, с быстрым началом и непродолжительностью, или хроническими, начинающимися постепенно и продолжающимися ежедневно или почти каждый день. Главное — определить тип боли и устранить ее источник.
Невропатическая боль
Невропатическая боль возникает из-за «короткого замыкания» нервов, передающих сигналы от мозга к телу, из-за повреждения, вызванного рассеянным склерозом.Эти болевые ощущения похожи на жжение, колющие, острые и сдавливающие ощущения. При РС вы можете испытывать острую невропатическую боль и хроническую невропатическую боль.
Острая нейропатическая боль иногда является начальным симптомом рассеянного склероза или может быть частью рецидива рассеянного склероза. Острый означает, что у него быстрое начало и непродолжительность. Типы острой невропатической боли включают:
- Невралгия тройничного нерва (TN) — колющая боль в области лица или челюсти, которая может возникать как начальный симптом рассеянного склероза или как рецидив.Хотя ее можно спутать с зубной болью, эта боль имеет невропатическое происхождение (вызвано повреждением тройничного нерва). Эта боль часто приходит и уходит, и время ее возникновения непредсказуемо.
- Признак Лермитта — кратковременное колющее ощущение, напоминающее электрический шок, которое проходит от затылка вниз по позвоночнику и часто доходит до рук или ног, вызываемое сгибанием шеи вперед. Обычно это означает, что в шейном отделе позвоночника (шее) имеется или было повреждение от рассеянного склероза.Когда это происходит впервые, это может быть рецидив или первые признаки рассеянного склероза.
- MS Hug — ощущение сдавливания вокруг туловища, которое при затягивании ощущается как манжета для измерения кровяного давления. Это также связано с повреждением позвоночника от рассеянного склероза и может быть первым симптомом рассеянного склероза или рецидива.
- Пароксизмальные спазмы — прерывистое и болезненное напряжение мышц, например, в руке или ноге, которое может происходить много раз в течение дня или ночи.
Если вы впервые испытываете какое-либо из этих болевых ощущений, описанных выше, вам следует обратиться к своему врачу.Возможно, вам потребуется дальнейшее обследование и лечение.
Хроническая невропатическая боль
Хроническая невропатическая боль, как правило, представляет собой постоянную острую боль, подобную описанной выше. При рассеянном склерозе эти боли могут возникать ежедневно или почти ежедневно, и часто бывает непредсказуемо, когда они возникнут. Если вы испытали острую невропатическую боль до того, как она могла перерасти в хроническую невропатическую боль. Есть вещи, которые могут увеличить вероятность возникновения этих болей, например повышенный стресс, усталость, болезни и перегрев.Чаще всего эти болевые ощущения проходят после того, как вы уберете их спусковой крючок. В дополнение к острой боли, описанной выше, люди с рассеянным склерозом могут испытывать постоянные, менее специфические нервные боли, называемые дизестезией.
- Дизестезия — тип хронической боли, которая обычно не связана с рецидивом. Это болезненные ощущения, которые могут влиять на ноги, ступни, руки и кисти и вызывать ощущение жжения, покалывания, покалывания, ледяного холода или электрических ощущений.Они могут мешать повседневной деятельности, сну и общему качеству жизни.
- Зуд (зуд) является формой дизестезии и может возникать как симптом рассеянного склероза. Это одно из семейства ненормальных ощущений, таких как «уколы иголки» и жжение, колющие или разрывающие боли, которые могут испытывать люди с рассеянным склерозом. Эти ощущения известны как дизестезии и имеют неврологическое происхождение.
Скелетно-мышечная боль
Скелетно-мышечная боль обычно вызвана травмой, например, растяжением лодыжки или растяжением мышцы.При РС скелетно-мышечная боль возникает из-за слабости, скованности или проблем с координацией, которые влияют на вашу ходьбу или другую подвижность. Как и в примере, упомянутом ранее, если у вас слабость в ногах, скорее всего, у вас нет той походки (ходьбы), которую вы делали до рассеянного склероза. Скорее всего, вы качаете ногой или поднимаете бедро, чтобы не споткнуться. Или возможно, что вам трудно поднимать пальцы ног во время ходьбы, вы цепляетесь за что-то и спотыкаетесь. Это называется компенсаторной походкой и может вызывать дискомфорт — часто в спине и / или бедре.Кроме того, падение из-за мышечной слабости может вызвать травму и боль.
Плотность или скованность мышц, называемая спастичностью, вызвана непосредственно рассеянным склерозом. Спастичность изменяет ходьбу и вызывает растяжение суставов. Это может привести к боли, как правило, в лодыжках, коленях, бедрах и спине.
Лечение
Боль можно лечить как фармакологическими (лекарства), так и нефармакологическими (без использования лекарств) вмешательствами. Лечение должно быть направлено на устранение причины или источника вашей боли.Например, если у вас возникают боли в спине и бедрах из-за неправильной походки из-за слабости ног, лечение должно быть направлено на улучшение силы и походки, а не просто на устранение боли. Лечение спастичности может включать прием лекарств для уменьшения скованности и упражнения на растяжку, которые могут уменьшить скованность.
Нейропатическая боль, вызванная рассеянным склерозом, лечится иначе, чем другие типы боли. Обычно он не реагирует на Тайленол® или Мотрин®, как другие боли. Кроме того, он обычно не реагирует на сильнодействующие лекарства, называемые наркотиками или опиоидами, которые иногда используются для лечения боли после операции.Нейропатическая боль лечится лекарствами, снижающими нервную активность. Лекарства, обычно используемые для лечения невропатической боли, как острой, так и хронической, включают противосудорожные препараты и определенные типы антидепрессантов. Эти лекарства не одобрены Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA) для лечения боли при РС и используются при РС не по назначению.
Ниже приведены примеры некоторых распространенных подходов к лечению различных типов боли, испытываемой при рассеянном склерозе.Перед тем, как начинать лечение по рецепту или без рецепта, обсудите это со своим лечащим врачом.
| Тип боли | Фармакологический Лечение | Немедикаментозные средства лечения |
| Невропатическая боль (включая дизестетический зуд) | Противосудорожные препараты Некоторые антидепрессанты |
Иглоукалывание Внимательность и медитация Когнитивно-поведенческая терапия |
| Скелетно-мышечная боль | Обезболивающие Нестероидные противовоспалительные препараты (НПВП) |
Физиотерапия Массаж Применение холода или тепла |
| Спастичность | Миорелаксанты | Упражнения на растяжку Акватерапия в бассейне без подогрева |
Влияние боли
Эмоциональные изменения, включая страх и беспокойство, могут способствовать возникновению физической боли.
- Многопрофильная клиника боли может лечить хроническую инвалидизирующую боль с помощью лекарств в сочетании с альтернативными методами лечения, такими как биологическая обратная связь, гипноз, йога, медитация или иглоукалывание.
- Самопомощь и / или групповая поддержка также могут играть важную роль в борьбе с болью.
- Люди, которые остаются активными и сохраняют позитивный настрой, часто могут уменьшить влияние боли на качество своей жизни.
Ой! Что это за боль в боку?
Может, все началось с малого.Может, это вдруг возникло из ниоткуда. Как бы то ни было, у вас болит бок. Но почему? Откуда это? А стоит ли волноваться?
Все мы знакомы с болью от ушиба пальца ноги или выкручивания лодыжки, но внутренняя боль вызывает большее беспокойство, поскольку часто бывает сложно определить причину. Боль — это способ вашего тела бить тревогу. Когда вы чувствуете боль, ваше тело пытается сказать вам расслабиться — что-то не так.
«Боль в боку или в животе — обычная жалоба, и это частая причина для людей обращаться в отделение неотложной помощи», — объясняет доктор.Мэтью Содер, хирург общей практики Geisinger. «Если вы испытываете боль в боку, отслеживайте боль и посмотрите, что ее усиливает. Больше ли больно, когда ты стоишь или сидишь? Когда вы вдыхаете или выдыхаете? Всегда ли больно одинаково или постоянно? Если вы заметили, что боль сильная или мешает вам заниматься повседневными делами, обратитесь за медицинской помощью. Даже если в этом нет ничего опасного, все же лучше убедиться ».
Важно: если вы заметили сильную боль, жар, отек и болезненность живота, кровавый стул, пожелтение кожи или постоянную тошноту и рвоту, немедленно обратитесь к врачу.
Вот несколько причин, которые могут вызывать боль в боку.
Газы и запор
Самая частая причина боли в боку — это то, что вы ели или пили.
Газы или запоры обычно являются самой большой ложной тревогой, когда речь идет о боли в животе и боку. Каждый из них может вызвать довольно сильную боль, но обычно безвреден. Обычно боли при газах и запоре можно определить по их непостоянству: боль может приходить и уходить, и она будет меняться в зависимости от того, как вы сидите или стоите.Боль при газах и запоре должна исчезнуть в течение часа или вскоре после дефекации.
Синдром раздраженного кишечника
Синдром раздраженного кишечника, или СРК, является распространенным заболеванием, которое поражает толстую кишку, вызывая спазмы.
«Случаи СРК могут варьироваться от легких до тяжелых и часто передаются в семьях», — отмечает д-р Соудер. «Такие факторы, как еда, стресс и гормоны, могут вызвать СРК, вызывая такие симптомы, как судороги, боль, вздутие живота, диарея и запор».
Если вы испытываете симптомы СРК, поговорите со своим врачом.Они могут диагностировать, есть ли у вас СРК, и при необходимости назначить лекарства.
Камни
Камни — это не просто то, что вы находите снаружи — они могут также обнаруживаться в ваших почках или желчном пузыре.
Камни в почках — это отложения соли и минералов, которые могут образовываться и затвердевать в почках. Камни в желчном пузыре — это отложения холестерина и желчи.
«Камни в почках и желчном пузыре могут вызывать мучительную боль», — говорит д-р Саундер. «Камни в почках могут передаваться естественным путем, но в более тяжелых случаях может потребоваться операция.Поговорите со своим врачом, если вы испытываете сильную иррадирующую боль, которая длится более суток ».
Аппендицит
«Одной из самых серьезных причин боли в животе является аппендицит», — добавляет доктор Содер. «Аппендицит или инфекция аппендикса может быть опасным для жизни состоянием. Аппендицит считается неотложной медицинской помощью, и для удаления аппендикса требуется операция ».
Если вы заметили боль (особенно в правом боку), лихорадку, рвоту и потерю аппетита, обратитесь за неотложной медицинской помощью.
Следующие шаги:
.


