Какие признаки заболевания поджелудочной железы у человека: Диагностика и лечение патологий поджелудочной железы (Александров)
какие средства, препараты и лекарства применяют в лечении поджелудочной?
Поджелудочная железа — один из самых главных органов в человеческом организме — отвечает за переваривание пищи и усвоение полезных веществ из нее. Процесс переваривания идет под действием особых ферментов, и, если их вырабатывается железой слишком мало, возникает ферментная недостаточность — разновидность так называемой пищевой интолерантности, иногда ведущая к очень тяжелым последствиям. Что можно сделать, если ферментная недостаточность уже диагностирована? Отвечаем на вопрос в нашей статье.
Как выявить ферментную недостаточность экзокринной функции поджелудочной железы
В деятельности поджелудочной железы можно выделить две главных функции — эндокринную и экзокринную.
Эндокринная функция — это не что иное как выработка особых гормонов, выделяемых в кровь и влияющих на общее состояние организма. Эти гормоны производятся особыми участками железы, называемыми островками Лагеранса. Самый известный гормон из всех, производимых поджелудочной железой, — инсулин, поддерживающий нужный уровень глюкозы в крови. Но помимо инсулина железа вырабатывает также возбуждающий аппетит гормон грелин, глюкагон, соматостатин и панкреатический полипептид.
Экзокринная функция поджелудочной железы состоит в производстве пищеварительных ферментов особыми ацинозными клетками. Эти клетки продуцируют панкреатический сок, в котором содержится целый набор пищеварительных ферментов. Самой многочисленной их группой являются протеазы, переваривающие белки. Кроме них железа вырабатывает липазу, расщепляющую жиры, нуклеазы, в чью задачу входит расщепление нуклеиновых кислот, амилазу, отвечающую за переработку полисахаридов, и эластазу, расщепляющую соединительные ткани.
При нормальном функционировании железы вырабатывается только такое количество панкреатического сока, которое необходимо для процесса переваривания. Но при определенных патологиях и сбоях в выработке ферментов возникает ферментная недостаточность, чреватая неполным перевариванием пищи и ведущая к нарушениям всех обменных процессов.
Но при определенных патологиях и сбоях в выработке ферментов возникает ферментная недостаточность, чреватая неполным перевариванием пищи и ведущая к нарушениям всех обменных процессов.
Обычно выделяют несколько форм ферментной недостаточности, самыми распространенными из которых являются гастрогенная и панкреатическая. Гастрогенная недостаточность чаще всего бывает вызвана заболеваниями желудка (в особенности, поражением слизистой бактериями Helicobacter pylori) или операциями на нем, из-за которых снижается его секреция, а следовательно, и стимуляция поджелудочной железы. Но именно сниженная секреция желудка может привести к постоянному функциональному напряжению железы и ее последующему истощению. Снижение секреторной функции желудка диагностируется при аномально высоких концентрациях (до 10–20 пмоль/л в сыворотке крови и выше) полипептидного гормона — гастрина-17, что проявляется в падении уровня кислотности желудочного сока, и гастроэнтерологами называется гипо- или ахлоргидрией. В то же время повышенная секреция кислоты при предельно низком гастрине-17 связана с риском появления гастроэзофагеального рефлюкса, а по-простому — изжоги.
Панкреатическая ферментная недостаточность обычно вызвана различными патологиями самой поджелудочной железы. Чаще всего она является следствием панкреатита — воспаления поджелудочной железы, вызванного различными причинами.
Важно!
Ферментную недостаточность без надлежащих лабораторных исследований диагностировать сложно, поскольку все ее основные симптомы очень схожи с симптомами других заболеваний — язвы желудка или двенадцатиперстной кишки, желчнокаменной болезни, синдрома раздраженного кишечника. Другая проблема состоит в том, что клинические симптомы ферментной недостаточности начинают проявляться только тогда, когда орган утрачивает почти 90% своих функциональных возможностей.
Итак, чтобы диагностировать ферментную недостаточность, необходимо провести целый комплекс исследований, от лабораторных анализов до инструментальной диагностики.
Лабораторные анализы включают:
- Общий клинический анализ крови.
- Анализ крови на сахар, содержание витаминов и жирных кислот.
- Биохимический анализ крови на определение уровня ферментов поджелудочной железы и желудка: альфа-амилазы и амилазы панкреатической, липазы, а также пепсиногена I и пепсиногена II, пепсина и др.
- Копрограмма — анализ кала на содержание в нем непереваренной клетчатки, определение уровня жиров и углеводов.
- Иммуноферментный эластазный тест (определение уровня эластазы-1 в кале).
Инструментальные исследования: УЗИ, КТ, МРТ, целиакография, гастроскопия, дуоденоскопия, функциональные тесты.
Все вместе позволяет врачу точно диагностировать ферментную недостаточность, выявить ее причины и назначить адекватную терапию.
Последствия заболеваний поджелудочной железы
Врожденная ферментная недостаточность — это результат генетической патологии, из-за которой секреция ферментов нарушается или полностью блокируется. Приобретенная недостаточность, как правило, — следствие какого-либо заболевания, и грамотное лечение в этом случае может существенно замедлить риски ее развития. Приобретенная ферментная недостаточность подразделяется на первичную и вторичную.
Первичная ферментная недостаточность вызвана заболеваниями самой поджелудочной железы, в результате которых она вырабатывает меньше ферментов. Такими заболеваниями могут быть острый и хронический панкреатит, опухоли и кисты, муковисцидоз, хирургические вмешательства и др. При вторичной недостаточности железа производит достаточно ферментов, но по каким-то причинам их действие в тонком кишечнике снижено.
Оба типа ферментной недостаточности имеют сходные симптомы. Они сопровождаются так называемым синдромом мальдигестии. Для него характерны, прежде всего, диарея, полифекалия, стеаторея (повышенное содержание жиров в кале). Поскольку из-за нарушения пищеварения организм не получает нужного количества белков и витаминов, у больного развивается авитаминоз и анемия. Возможно возникновение прогрессивного похудения. Среди других ухудшающих уровень жизни пациента симптомов ферментной недостаточности — изжога, метеоризм, тошнота, а иногда даже рвота, которая может привести к дегидратации.
Поскольку из-за нарушения пищеварения организм не получает нужного количества белков и витаминов, у больного развивается авитаминоз и анемия. Возможно возникновение прогрессивного похудения. Среди других ухудшающих уровень жизни пациента симптомов ферментной недостаточности — изжога, метеоризм, тошнота, а иногда даже рвота, которая может привести к дегидратации.
Ферментная недостаточность в любой ее форме требует лечения, поскольку вызванное ею истощение организма способно привести к весьма тяжелым последствиям.
Правильное питание и соблюдение диеты — обязательное условие
В терапии ферментной недостаточности огромную роль играет режим и правила питания. Их основными задачами в этом случае являются снабжение организма необходимым количеством белков и витаминов, поддержание в крови нормального уровня сахара, механическое и химическое щажение поджелудочной железы и устранение симптомов: болей, вздутия и диареи после приема пищи. Для этого необходимо соблюдать несколько важных принципов.
- Дробный прием пищи. Рекомендуется есть несколько раз в день — от шести до восьми, небольшими порциями (100–300 г).
- Включение в рацион большого количества легко усваиваемой белковой пищи.
- Употребление только теплой пищи: холодные и горячие блюда раздражают поджелудочную.
- Исключение из меню жареного и острого. Рекомендуется варка, приготовление на пару или запекание.
- Механическое измельчение пищи в процессе приготовления. Большую роль играет правильное пережевывание, поскольку при ферментной недостаточности организму очень трудно переварить крупные куски пищи.
- Ограничение потребления соли до шести–восьми грамм в день.
Пить сразу после еды не рекомендуется, поскольку можно уменьшить концентрацию желудочного сока и создать проблемы для пищеварительной системы.
При остром панкреатите или обострении хронического рекомендована особая диета, первый вариант которой назначается только на третий день заболевания. До этого пациенту рекомендуется полное голодание для снижения нагрузки на поджелудочную.
До этого пациенту рекомендуется полное голодание для снижения нагрузки на поджелудочную.
После снятия обострения можно расширять рацион, но с соблюдением определенных требований. При ферментной недостаточности рекомендуется исключить из рациона некоторые продукты. Из-за недостатка ферментов организму трудно переваривать жирные рыбу и мясо, овощи с большим содержанием клетчатки, консервы, копчености. Поэтому нельзя употреблять в пищу свинину, жирную говядину, овощи с большим содержанием клетчатки, колбасы, форель, семгу и т.д. Их можно заменить на куриную грудку, мясо индейки или кролика. Из рыбы разрешены хек, судак, минтай.
Следует исключить также горох, фасоль, белокочанную капусту, бананы, шпинат, виноград, а также другие овощи и фрукты, из-за брожения вызывающие метеоризм в кишечнике. Запрещены лук, чеснок и острые пряности — это сильнейшие химические раздражители для поджелудочной железы, и к ним можно вернуться только после длительной ремиссии. Разрешено есть картофель, огурцы, тыкву, сладкие яблоки и груши (желательно в печеном виде), сухофрукты, кабачки, капусту брокколи и цветную, морковь. Нежелательны майонез, кетчуп и другие соусы, пряности и приправы.
Любителям сладкого нужно знать, что при ферментной недостаточности нельзя есть шоколад, мороженое, кондитерские кремы. Лучше заменить их на пастилу, зефир, муссы, мармелад, желе, мед.
Супы очень полезны при всех нарушениях пищеварения, однако, только те, которые сварены на овощных или крупяных бульонах. Крепкие мясные и рыбные бульоны тоже являются химическими раздражителями для поджелудочной, поэтому от столь популярного и якобы лечебного куриного бульона придется отказаться. Допустимы супы на вторичных мясных бульонах.
Хлеб рекомендуется только вчерашней выпечки. Свежий белый хлеб провоцирует брожение в кишечнике и его вздутие, тот же самый эффект оказывает вся другая сдоба: сладкие булочки, плюшки, круассаны. Разрешается сухое галетное печенье.
Строго запрещены алкоголь, все газированные напитки, соки, не рекомендуется пить крепкий кофе и чай. Это все вполне можно заменить на кисели, натуральные овощные соки или компоты из сухофруктов, слабо заваренный чай.
Это все вполне можно заменить на кисели, натуральные овощные соки или компоты из сухофруктов, слабо заваренный чай.
Соблюдение диеты помогает улучшить пищеварение и разгрузить поджелудочную железу. Но при значительном уменьшении выработки ею ферментов одной диеты будет недостаточно. В этом случае помогает заместительная терапия.
Какие средства и препараты применяются при ферментной недостаточности поджелудочной железы?
Для корректировки состояния, прежде всего, проводят терапию основного заболевания — главной причины ферментной недостаточности. Но для поддержания способности организма переваривать пищу врач может назначить прием ферментов. Проведение ферментной терапии возможно только при условии, что у пациента нет острого панкреатита или обострения хронической формы.
Заместительная ферментная терапия не способна полностью восстановить функционирование поджелудочной, но она может взять на себя часть работы, с которой пораженный орган не в силах справиться самостоятельно. Ферментная терапия помогает больному полностью усваивать питательные вещества и поддерживает нормальное состояние организма в течение длительного времени.
Действие ферментных препаратов не только помогает пищеварению — оно еще и купирует болевые ощущения. Это объясняется тем, что низкий уровень ферментов поджелудочной железы в просвете двенадцатиперстной кишки заставляет железу активно их вырабатывать, а под действием ферментов в пораженном органе усиливается процесс самопереваривания, повышается внутрипротоковое давление, и возникают болевые ощущения. Препараты ферментотерапии повышают уровень ферментов, снижают секреторную активность железы и обеспечивают ей функциональный покой.
Чаще всего при ферментной недостаточности врачи рекомендуют препараты, содержащие панкреатин животного происхождения — экстрактивное вещество из поджелудочной железы. В нем содержатся все необходимые пищеварительные ферменты: амилаза, протеаза, липаза… Иногда в препараты добавляют компоненты желчи и гемицеллюлазу — фермент, расщепляющий целлюлозу в пище.
На сегодня существует множество различных ферментных препаратов в разных формах выпуска — в таблетках, капсулах… Какой из них будет наиболее эффективным, решает только специалист, но он всегда выберет форму препарата, где ферменты заключены в микрогранулы.
Выбор схемы лечения ферментной недостаточности определяется лечащим врачом, поскольку каждый случай требует индивидуального комплексного подхода. Многое в выборе зависит от вида основного заболевания, характера самой ферментной недостаточности, степени ее развития, выраженности боли и прочих клинических проявлений. Только с учетом всех этих факторов можно выбрать адекватное лечение и добиться положительного результата в лечении.
как происходит, какие могут быть проблемы и как улучшить пищеварение?
Во время еды большинство людей не задумываются о переваривании пищи, предпочитая наслаждаться вкусовыми ощущениями и возникшим после утоления голода чувством легкой радости. А между тем пищеварение — это сложный процесс, нарушения которого могут серьезно отразиться на здоровье. Чтобы избежать подобных проблем, необходимо понимать, как происходит процесс переваривания пищи и как его можно улучшить.
Ферменты — основа пищеварения
Говоря научным языком, пищеварение — это механическая и химическая обработка пищи в желудочно-кишечном тракте. Вся потребляемая нами еда содержит питательные вещества, необходимые для процессов жизнедеятельности: белки, углеводы и жиры. В основном это крупные, сложно построенные молекулы, которые для переваривания должны расщепляться на простые компоненты. Пищеварительные ферменты, или энзимы, помогают расщепить такие сложные соединения, чтобы организм смог усвоить и использовать их для пластического и энергетического обмена веществ.
Ферменты начинают свою работу уже в ротовой полости, где пища измельчается, смачивается и перемешивается. Чем тщательнее была прожевана еда, тем качественнее и быстрее будут происходить процессы пищеварения в желудке: жевание стимулирует экзокринные железы, вырабатывающие ферменты. Кроме того, при длительном пребывании во рту сложные углеводы начинают расщепляться на простые. Именно поэтому завтракать, обедать и ужинать нужно не спеша — торопливые перекусы на ходу не только увеличивают риски подавиться или испачкать одежду, но и ведут к расстройству пищеварения.
Кроме того, при длительном пребывании во рту сложные углеводы начинают расщепляться на простые. Именно поэтому завтракать, обедать и ужинать нужно не спеша — торопливые перекусы на ходу не только увеличивают риски подавиться или испачкать одежду, но и ведут к расстройству пищеварения.
На следующем этапе комок пищи попадает в желудок, где ее «встречает» пищеварительный сок. В нем содержится ряд ферментов, важнейшим из которых является пепсин. Он отвечает за переваривание основных белковых веществ соединительной ткани и казеина молочных продуктов.
Завершается процесс переваривания в кишечнике. При поступлении пищевого комка из желудка в тонкий кишечник поджелудочная железа получает соответствующий сигнал. После чего на каждую порцию пищевой массы начинает выделяться панкреатический сок со всеми необходимыми ферментами, в числе которых амилаза (укорачивает углеводные цепочки), липаза и профосфолипаза (расщепляют жиры до простейших форм). Также поджелудочная вырабатывает фермент трипсиноген, который активирует другой фермент — трипсин, необходимый для расщепления белков.
В первом отделе тонкого кишечника — двенадцатиперстной кишке — происходит смешивание пищи с желчью, соком поджелудочной железы и ферментами множественных мелких желез кишечной стенки: с амилазой, липазой, мальтазой и протеазами. И только после этого происходит всасывание образовавшихся конечных продуктов.
Непереваренные остатки пищи переходят в толстый кишечник. В этом отделе процессы распада веществ в основном ограничены действием кишечной микрофлоры. Ее действию подвергается клетчатка. Из-за дезаминирования аминокислот образуются амины токсического действия типа индола, скатола, фенола, крезола, кадаверина, путресцина. Часть из них подвергается расщеплению ферментами, а часть обезвреживается в печени. Здесь желчные пигменты распадаются до стеркобилиногена, формирующего специфический цвет и запах кала. Всасывание в толстом отделе кишечника весьма ограничено. Непереваренные остатки пищи, отмершие микробы, нерастворимые соли, жиры и желчные пигменты являются составными частями кала. Кишечные газы образуются в результате жизнедеятельности микробов.
Кишечные газы образуются в результате жизнедеятельности микробов.
Проблемы, вызывающие снижение выработки ферментов
Итак, мы выяснили, что за переваривание пищи отвечают ферменты. Нехватка энзимов или недостаточный контакт с пищей приводит к расстройству пищеварения. Самые известные симптомы — газообразование, изжога, ухудшение состояния волос, кожи и ногтей, вздутие живота, тошнота и рвота. Сбои функционального и органического характера могут проявляться на каждом этапе процесса пищеварения в организме.
- В ротовой полости. На выработку пищеварительных ферментов влияет нарушение жевания, которое возникает не только из-за торопливости «владельца полости», но и из-за побочных причин: кариеса, отсутствия зубов, аномалии прикуса, спазмов или параличей жевательных мышц, различных воспалительных процессов. Отрицательно сказывается на пищеварении и нарушение функции слюнных желез — когда слюны вырабатывается мало или, наоборот, чересчур много, — а также трудности с глотанием. Они могут быть связаны с расстройствами функции нервов или нарушением работы глотательных мышц. Причин этому много — от врожденных дефектов неба до ангины.
- В желудке. На количество вырабатываемых пищеварительных ферментов негативно влияет переедание, перекусы на бегу или в состоянии стресса, регулярное употребление фастфуда, злоупотребление жирной пищей, а также алкоголем и табаком, особенно натощак.
- В кишечнике. Работу пищеварения могут нарушить патогенные бактерии или вирусы, интоксикация, прием медицинских препаратов, которые отрицательно сказываются на кишечной микрофлоре, и даже беременность.
Более того, недостаток ферментов во всех трех «отделах» может быть обусловлен и генетической предрасположенностью.
Как можно улучшить процесс пищеварения
В первую очередь необходимо нормализовать питание. Следует осторожно относиться к продуктам с высоким содержанием сахара и клетчатки: они могут спровоцировать сильную нагрузку на вырабатывающие энзимы железистые органы. Слишком горячие и слишком холодные продукты раздражают глотку и слизистую желудка. Также оказывает негативное влияние на пищеварение переедание, впрочем, как и голодовки. В рацион стоит включить яблоки, бананы, хурму, чернослив и авокадо — они улучшают перистальтику кишечника. Ужинать рекомендуется за два–три часа до сна, чтобы желудок ночью мог отдохнуть.
Слишком горячие и слишком холодные продукты раздражают глотку и слизистую желудка. Также оказывает негативное влияние на пищеварение переедание, впрочем, как и голодовки. В рацион стоит включить яблоки, бананы, хурму, чернослив и авокадо — они улучшают перистальтику кишечника. Ужинать рекомендуется за два–три часа до сна, чтобы желудок ночью мог отдохнуть.
Обезвоживание также ухудшает функционирование всех систем в организме, в частности нарушает процесс пищеварения. При этом, вопреки расхожему убеждению, пить воду и другие напитки во время и сразу после приема пищи врачи также не рекомендуют: она разбавляет желудочный сок и концентрацию ферментов. Кроме того, вода растворяет желудочный сок. Также она покидает желудок раньше, нежели пища, и уносит с собой необходимые для переваривания ферменты. Воду лучше употреблять с утра натощак: это «будит» желудочно-кишечный тракт, подготавливая его к работе и ускоряя обмен веществ.
Второй обязательный пункт — отказ от вредных привычек и спорт: подвижный образ жизни также улучшает работу желудочно-кишечного тракта. Полезен для перистальтики кишечника специальный массаж: перед завтраком в течение нескольких минут нужно легкими (без давления и трения) движениями поглаживать живот по часовой стрелке.
Наладить пищеварение помогут и народные средства. К примеру, от запоров избавит сельдерейный сок, от жидкого стула — отвар из шиповника, а восстановить слизистую оболочку ротовой полости помогают отвары зверобоя, ромашки, мелиссы и тысячелистника, а также мед, прополис и алоэ.
Как еще улучшить пищеварение? Помочь может прием ферментов. Главным из них считается панкреатин, представляющий собой экстракт содержимого поджелудочной железы. Ферменты можно принимать не только в случае заболеваний желудочно-кишечного тракта, но и при симптомах нарушения пищеварения после приема пищи. При диспепсии, метеоризме, диарее вследствие переедания, употребления фастфуда или любой другой жирной, копченой либо пережаренной пищи ферменты могут помочь расщепить поступившую в организм ударную дозу веществ без неприятных последствий для здоровья.
Это важно!
Средства на основе ферментов выпускаются в двух формах — в таблетках и капсулах. Нужно иметь в виду, что панкреатические ферменты теряют активность в кислой среде, поэтому эффективность таблетированных препаратов может снижаться. Средства, содержащие панкреатин, в форме капсул с микрогранулами в данном случае имеют преимущество: микрогранулы активных ферментов защищены от разрушения в желудке кислотоустойчивой оболочкой и благодаря маленькому размеру легко попадают вместе с пищей в верхние отделы кишечника, где начинают активно работать.
Особенно ферментные средства актуальны во время долгих праздников и путешествий в «гастрономические» страны. В таких случаях ферменты не нужно употреблять курсом, конечно, если переедание — не ваш вечный спутник.
На аптечных прилавках можно найти довольно много ферментных препаратов. Однако подобную покупку не стоит совершать сходу — будет разумней внимательно изучить состав, правила употребления и стоимость каждого из них. Последний пункт особенно касается людей, которым не нужен регулярный прием ферментов — расставаться с ощутимой суммой ради одной-двух капсул будет не очень логично.
🧬 Панкреатит: причины, симптомы и лечение
В России панкреатит — один из наиболее популярных диагнозов. Им принято объяснять практически любую боль в животе, а нередко его «диагностируют» при УЗИ поджелудочной железы у человека без каких-либо симптомов. Разбираемся в тонкостях заболевания вместе с к. м. н., гастроэнтерологом GMS Clinic Алексеем Головенко.
Что такое панкреатит
Панкреатит — это воспаление поджелудочной железы. Этот орган выделяет в 12-перстную кишку (сразу за желудком) ферменты, помогающие пище перевариваться: например, амилазу (для расщепления углеводов) и липазу (для расщепления жиров). При сильном воспалении поджелудочной железы — остром панкреатите — клетки ее разрушаются и ферменты попадают в кровь.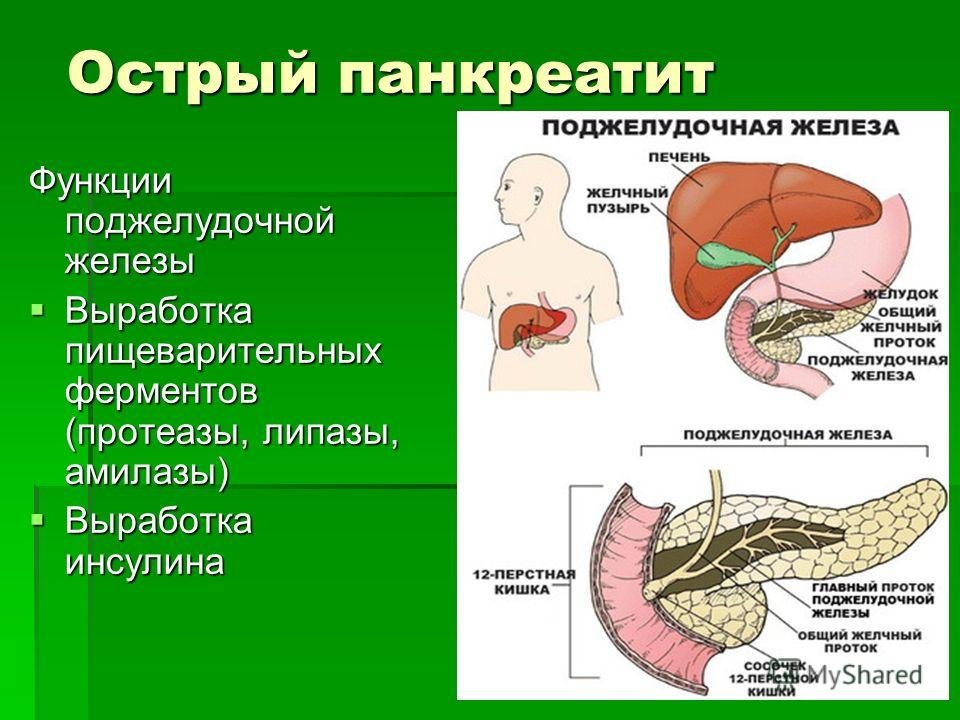 Поэтому при любой сильной боли в животе врачи определяют содержание амилазы в крови.
Поэтому при любой сильной боли в животе врачи определяют содержание амилазы в крови.
Острый панкреатит — болезненное и очень опасное заболевание. Симптомы его практически невозможно перетерпеть «на ногах»: это сильнейшая непроходящая боль под ложечкой и под левым ребром, которая часто отдает в спину (возникает так называемая опоясывающая боль). Человек с острым панкреатитом часто даже занимает особенное положение на кровати — лежит на левом боку, чтобы не усиливать боль движениями ребер при дыхании. У большинства людей с острым панкреатитом возникает сильная тошнота и рвота, любой прием пищи усиливает боль: ведь поджелудочная железа при приёме пищи начинает выделять ферменты, а это усиливает кровоток, а значит и боль. У многих людей поднимается температура тела.
Диагностика острого панкреатита — удел не столько гастроэнтерологов, сколько хирургов, поскольку интенсивность боли может быть такой же, как при аппендиците и другой «хирургической» патологии.
Как возникает острый панкреатит
Около 70% всех случаев острого панкреатита возникают или из-за отравления алкоголем, или из-за желчнокаменной болезни. Избыточное употребление алкоголя (даже без предыстории в виде алкоголизма) вызывает воспаление поджелудочной железы. По этой же причине люди, систематически злоупотребляющие выпивкой, имеют все шансы не только оказаться в больнице с тяжелым острым панкреатитом, но и долгие годы снова испытывать болевые приступы. Камень желчного пузыря тоже может вызвать панкреатит: проток, выносящий желчь из пузыря в 12-перстную кишку, сливается с протоком поджелудочной железы. Такая ситуация — билиарный панкреатит — требует экстренного вмешательства, например, для рассечения большого дуоденального сосочка: это место впадения протоков в кишку.
Острый панкреатит также может вызвать токсическое действие некоторых лекарств, травма железы при операции или высокое содержание жиров в крови.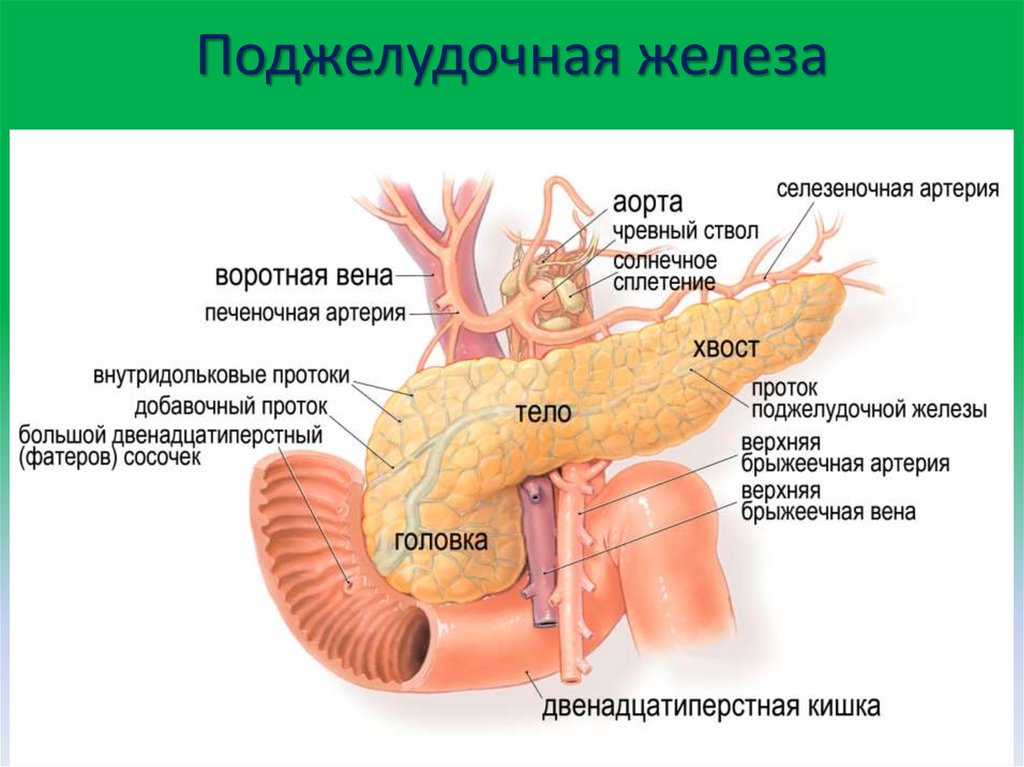 Крайне редко и, как правило, при наличии других похожих заболеваний поджелудочная железа воспаляется из-за избыточного действия на нее иммунной системы.
Крайне редко и, как правило, при наличии других похожих заболеваний поджелудочная железа воспаляется из-за избыточного действия на нее иммунной системы.
Какая бы ни была причина начала заболевания, острый панкреатит всегда сопровождается болью в животе. Предполагать этот диагноз, если от лекарства или какого-то продукта появилось недомогание, не стоит.
С острым панкреатитом разобрались. А хронический?
Если токсическое воздействие на поджелудочную железу не прекращается (например, человек продолжает злоупотреблять выпивкой) или орган был очень сильно поврежден при первом (остром) эпизоде панкреатита, боль возобновляется вновь и вновь.
При обострениях хронического панкреатита анализы крови могут оставаться нормальными. Зато со временем могут появляться внешние признаки, которые врачи обнаруживают, обследуя поджелудочную железу при помощи ультразвука (УЗИ), рентгена (КТ, или компьютерная томография) или магнитно-резонансного исследования (МРТ). Это сужения протоков поджелудочной железы, появление в ней уплотнений — кальцинатов, а также возникновение кист — пузырьков с жидкостью на месте погибшей ткани. Обследование при подозрении на хронический панкреатит проводят ещё с одной важной целью — не пропустить рак поджелудочной железы, который может вначале сопровождаться теми же симптомами.
При постоянно возобновляющемся воспалении поджелудочной железы со временем нарушается ее функция — выделение ферментов, переваривающих пищу. В результате человека беспокоит постоянное вздутие живота, диарея, а стул становится жирным (например, плохо смывается с унитаза). Это состояние — внешнесекреторную недостаточность — удобнее всего выявить, определяя содержание панкреатической эластазы (фермента поджелудочной железы) в стуле.
Как лечить хронический панкреатит
В целом смысл лечения хронического панкреатита — устранить боль. Для этого используют противовоспалительные препараты, например парацетамол. Часто людям с хроническим панкреатитом назначают ферменты. Увы, это далеко не всегда облегчает болевые ощущения. Раньше предполагалось, что добавление в пищу ферментов уменьшит нагрузку на поджелудочную железу — ей не придется выделять собственные ферменты. На деле все не так просто: секреторная (выделительная) активность железы зависит совсем от других веществ — гормонов, например секретина. На их продукцию больше влияет жирность пищи и регулярность ее приема, чем содержание в кишке ферментов-лекарств. Тем не менее ферменты при хроническом панкреатите обязательно назначают (нередко пожизненно), если появились признаки плохой секреции собственных ферментов (вздутие, жидкий стул). Ферменты всегда пьют непосредственно вместе с едой: «между ложками». По этой же причине неграмотно назначать приём ферментов «столько-то раз в день». Правильнее предупредить человека с заболеванием, что препарат следует носить с собой и принимать при любом употреблении пищи.
Часто людям с хроническим панкреатитом назначают ферменты. Увы, это далеко не всегда облегчает болевые ощущения. Раньше предполагалось, что добавление в пищу ферментов уменьшит нагрузку на поджелудочную железу — ей не придется выделять собственные ферменты. На деле все не так просто: секреторная (выделительная) активность железы зависит совсем от других веществ — гормонов, например секретина. На их продукцию больше влияет жирность пищи и регулярность ее приема, чем содержание в кишке ферментов-лекарств. Тем не менее ферменты при хроническом панкреатите обязательно назначают (нередко пожизненно), если появились признаки плохой секреции собственных ферментов (вздутие, жидкий стул). Ферменты всегда пьют непосредственно вместе с едой: «между ложками». По этой же причине неграмотно назначать приём ферментов «столько-то раз в день». Правильнее предупредить человека с заболеванием, что препарат следует носить с собой и принимать при любом употреблении пищи.
Диета при хроническом панкреатите облегчает течение заболевания, хотя точно определить список возможных продуктов с первого раза сложно. Однозначно нельзя употреблять разве что алкоголь, однако традиционно рекомендуют есть меньше жирной пищи и чаще перекусывать, отдавая предпочтение медленным углеводам — фруктам и овощам. Готовка исключительно на пару — не самый подтверждённый способ облегчить течение панкреатита, гораздо важнее не злоупотреблять очень пряной пищей. Грубо говоря, от куриной котлеты, пусть и прожаренной без обильного добавления приправ, вреда, скорее всего, не будет.
Главное при лечении хронического панкреатита — убрать причину заболевания.
Если человек страдает алкоголизмом или курит, направить его к наркологу (курение само по себе не вызывает панкреатит, но учащает обострения). Если панкреатит случился из-за камней в желчном пузыре — удалить пузырь. Если в организме нарушен обмен жиров — проконсультироваться у кардиолога и подобрать лечение препаратами, снижающими уровень липопротеидов и триглицеридов, подобрать диету.
У большинства моих знакомых поставлен диагноз «панкреатит», но они не пьют спиртное и ни разу не попадали в больницу с сильным болями. Что не так?
Скорее всего, как и многим другим россиянам, диагноз панкреатита в такой ситуации поставили исключительно по результатам УЗИ. Грамотный специалист по ультразвуковой диагностике не станет устанавливать диагноз за терапевта, гастроэнтеролога или хирурга. Он только опишет изменения и предложит коллеге самому интерпретировать изменения поджелудочной железы. Нередко так называемые диффузные изменения поджелудочной железы становятся поводом поставить диагноз панкреатита человеку вообще без каких-либо симптомов. Это неправильно.
Достоверно судить о панкреатите при УЗИ, строго говоря, можно только обнаружив явные осложнения заболевания — сужения и расширения протока, кальцинаты, кисты.
Да и у ультразвукового метода, как у любого способа диагностики, возможности не безграничны. При настоящем панкреатите предпочтение отдаётся магнитно-резонансной или эндоскопической холангиопанкреатографии. При этих методах получают очень точное изображение протоков поджелудочной железы.
Диффузные изменения поджелудочной железы чаще всего оказываются довольно безобидным накоплением в железе жировой ткани. При отсутствии типичных симптомов хронического панкреатита — изматывающей боли после еды у человека, уже перенёсшего когда-то острый панкреатит, такая ультразвуковая картинка должна всего лишь стать поводом проверить холестерин и, возможно, активнее бороться с избыточной массой тела. Кроме того, очень часто за хронический панкреатит принимают самые частые заболевания в гастроэнтерологии — функциональные расстройства, например синдром раздражённого кишечника. Это неопасное, но очень неприятное заболевание, при котором кишка становится слишком чувствительна к растяжению газом и пищей, реагируя спазмом (коликами). Очень часто такая функциональная боль (то есть боль, не связанная с воспалением или опухолью) возникает у людей, пребывающих в постоянном стрессе. Потому и лечение функциональной боли — это не только приём лекарств-спазмолитиков и других гастроэнтерологических препаратов, но и работа с психоэмоциональным состоянием: когнитивно-поведенческая психотерапия, увеличение физической активности и даже йога.
Не каждая боль в животе — это панкреатит. И это радует.
Источник: the-challenger.ru
Признаки, симптомы и лечение болезни поджелудочной железы. Панкреатит.
В этой статье речь пойдет о чрезвычайно полезном органе, участвующем в пищеварении — о поджелудочной железе. Этот орган отвечает за образование очень важных для пищеварения ферментов и инсулина — гормона, который контролирует уровень сахара в крови. Рассмотрим признаки, симптомы и лечение болезни поджелудочной железы у мужчин и женщин. Лечение хронического панкреатита также лучше доверить профессионалам врачам из клиники Медлафн-Сервис.
Она находится непосредственно за желудком и располагается поперек живота. Его средняя длина составляет 15 сантиметров. Поджелудочная железа работает следующим образом. Ее клетки богаты панкреатическим соком, который состоит из пищеварительных ферментов. Этот сок, смешиваясь с желчью, попадает в 12-перстную кишку, где ферменты начинают свою работу по расщеплению белков, углеводов и жиров. Одними из главных причин дисфункции поджелудочной железы являются злоупотребление алкоголем или желчнокаменная болезнь (когда желчные протоки, по которым панкреатический сок попадает в 12-перстную кишку, закупориваются). В этом случае ферменты начинают действовать еще до попадания в кишку и начинают переваривать саму поджелудочную железу, которая их и вырабатывает.
Как следствие этого процесса обычно возникает острый панкреатит, то есть воспаление поджелудочной железы. Это воспаление заставляет человека испытывать сильнейшие боли в животе и подвергает его риску летального исхода. В случае острого панкреатита больного следует немедленно госпитализировать.
Хронический панкреатит характеризуется медленным и постепенным воспалением поджелудочной железы, вследствие чего ткани железы зарубцовываются. Это приводит к дисфункции пищеварительного процесса из-за нехватки вырабатываемых ферментов, а также к дефициту инсулина. Возникает риск заболевания сахарным диабетом. Типичные симптомы хронического панкреатита: понос, метеоризмы, тошнота и отрыжка. В случае обнаружения этих симптомов следует немедленно обратиться к врачу-гастроэнтерологу. Если сахарный диабет уже развился, то лечением будет заниматься врач-эндокринолог.
Самое опасное онкологическое заболевание — рак поджелудочной железы. Эта болезнь протекает незаметно для больного и обнаруживает себя лишь тогда, когда опухоль распространяется и на другие органы, и возникают метастазы. Довольно часто эта болезнь оказывается смертельной.
Поджелудочная железа – симптомы болезней
Поджелудочная железа выполняет важные функции в организме человека, нормализуя работу пищеварительной системы и всего организма в целом. Симптомы болезней во многом схожи с признаками заболеваний других органов пищеварения, поэтому только диагностические методы позволяют выявить воспалительные процессы данного органа.
Причины болезней поджелудочной железы
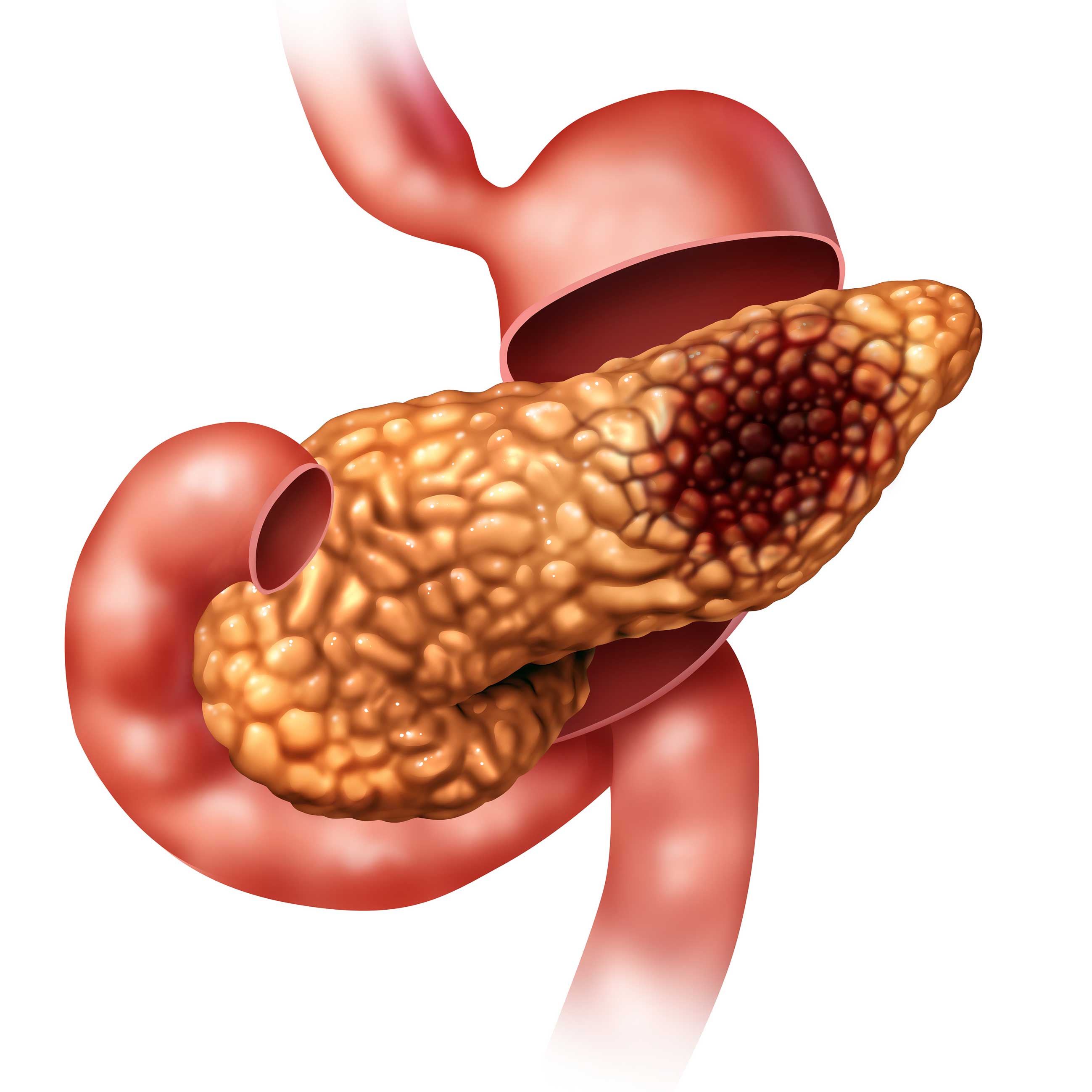
Наиболее частым заболеванием поджелудочной железы является панкреатит – асептическое воспаление органа, при котором наблюдается его аутолиз, то есть распад тканей, возникающий вследствие скопления вырабатываемых ферментов в железе и негативное воздействие их непосредственно на сам орган.
Основными причинами болезней поджелудочной железы являются:
- нерациональное питание,
- чрезмерное употребление алкоголя, жирных, острых и жареных блюд.
- Нередко развитию панкреатита способствуют стрессовые ситуации и нервные перегрузки.
Успешное лечение возможно лишь при правильной и своевременной диагностике заболевания.
Основные симптомы болезней поджелудочной железы
Существует ряд симптомов болезней поджелудочной железы, при чем они могут значительно различаться в зависимости от формы течения заболевания. Но также существуют основные клинические проявления, четко указывающие на развитие болезней именно этого органа.
Но также существуют основные клинические проявления, четко указывающие на развитие болезней именно этого органа.
- Первым признаком является острая нестерпимая боль в левом подреберье, переходящая под лопатку, в область грудины и спины, продолжительность которой может варьироваться от пары часов до нескольких суток. При вовлечении в воспалительный процесс желчного пузыря, боли распространяются и в эпигастральную область. Болевые ощущения усиливаются при пальпации, а также при воздействии на пораженную область теплом (грелкой).
- Развитие воспалительного процесса сопровождается тошнотой, нередко – рвотой, острой диареей. В большинстве ситуаций у больного наблюдается вздутие живота, частая отрыжка, появляется метеоризм. У больного наблюдается стойкое повышение температуры.
- Учитывая тот факт, что боли усиливаются после принятия пищи, больные стараются ограничить свое питание, что приводит к потере массы тела и снижению защитных функций организма. На этом фоне может развиться тяжелая форма авитаминоза, которая может привести к ухудшению состояния волос, ногтей и кожных покровов.
- Одним из симптомов болезней поджелудочной железы является нарушение обмена веществ, которое развивается на фоне отмирания здоровых клеток и, следовательно, снижения выработки пищеварительных ферментов. Как следствие, у больного может развиться сахарный диабет и другие гормональные заболевания.
- Достаточно часто в период воспаления поджелудочной железы возможны высыпания в области груди, живота, спины в виде небольших красных пятнышек, которые возникают вследствие разрыва капилляров.
- Своевременное распознавание болезни и эффективно подобранное лечение, а также сбалансированная диета способны устранить воспалительный процесс в поджелудочной железе, нормализовать ее функционирование, а также предотвратить оперативное вмешательство – один из радикальных методов хирургического лечения.
Будьте здоровы!
Болит поджелудочная железа? Симптомы и лечение
Поджелудочная железа – уникальный орган, потому как относится одновременно к двум системам в организме человека, выполняя одну из самых важных ролей.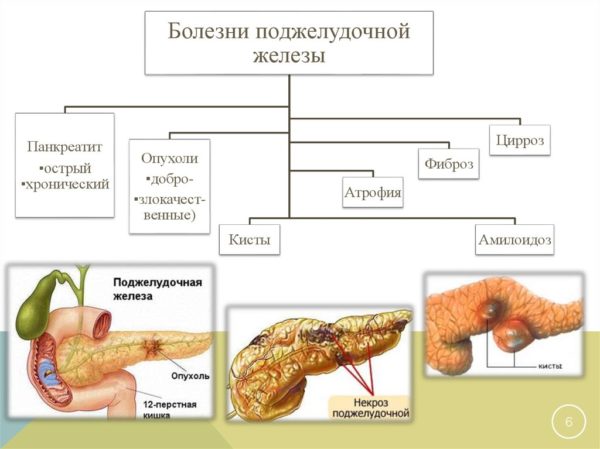 Главной ее функцией является то, что она вырабатывает специальные ферменты, которые расщепляют жиры, белки и углеводы, что способствует лучшему усвоению пищи в организме человека. Поджелудочная железа – единственный орган, который производит инсулин.
Главной ее функцией является то, что она вырабатывает специальные ферменты, которые расщепляют жиры, белки и углеводы, что способствует лучшему усвоению пищи в организме человека. Поджелудочная железа – единственный орган, который производит инсулин.
Инсулин – очень важный гормон поджелудочной железы, потому как он влияет абсолютно на все клетки организма. Основной его функцией является снижение количества глюкозы в крови человека.
Именно поэтому, при первых симптомах боли в поджелудочной железе, необходимо срочно обратиться в медицинское учреждение.
Основные симптомы болезни поджелудочной железы:
- Боль, появляющаяся после приема жирной, тяжелой пищи, после употребления алкоголя и переедания. Чаще всего появляется опоясывающая боль.
- Боль, которая сопровождается тошнотой и рвотой.
- При надавливании на живот появляются неприятные ощущения в области пупка.
- Резкое повышение температуры – самый распространенный признак заболеваний поджелудочной железы.
- Частые приступы диареи.
- Боль снижается при наклоне вперед.
Лечение заболеваний поджелудочной железы
Самая распространенная проблема в том, что симптомы, характерные для заболеваний поджелудочной железы, очень часто путают с признаками других различных заболеваний. Соответственно, неправильный диагноз – неподходящее лечение, которое отнимает драгоценное время. А именно болезни, поражающие поджелудочную железу, как правило, развиваются очень стремительно, из-за чего, даже самая маленькая проблема может быстро перерасти в хроническую форму.
Самые распространенные болезни поджелудочной железы:
- Сахарный диабет.
- Панкреатит.
- Рак.
- Киста.
- Муковисцидоз.
- Панкреонекроз.
Последние три заболевания встречаются крайне редко.
Рассмотрим две самые распространенные болезни поджелудочной железы:
Сахарный диабет – самая коварная болезнь поджелудочной железы, вызванная дефицитом инсулина в организме и нуждающаяся в срочном лечении.
Симптомы сахарного диабета:
- сильная усталость постоянного характера;
- длительное заживление ран;
- резкое похудение без видимой причины;
- покалывание в конечностях;
- ухудшение слуха, зрения;
- постоянная неутолимая жажда.
Панкреатит – воспаление поджелудочной железы, возникающее при перекрывании ее протока. Многие путают панкреатит с другими болезнями, например остеохондрозом, пиелонефритом или с опоясывающим лишаем. Однако начало болезни панкреатитом всегда проходит с острой болью, поэтому опытный врач сразу же сможет определить воспаление поджелудочной железы с помощью пальпации. Ведь при панкреатите постукивания в области, где болит – не ощущаются, а при других болезнях – вполне ощутимы.
Для того, чтобы поджелудочная железа была здорова, необходимо вести правильный образ жизни. Ведь именно от злоупотребления алкоголем и вредной пищей нарушается работа поджелудочной железы, после чего происходит застой сока в организме. Соответственно дает сбой процесс переваривания пищи и человек начинает страдать от воспаления поджелудочной железы – острого панкреатита.
Острая форма панкреатита лечится строго в стационаре. Причем врачам действовать нужно быстро, для того чтобы «успокоить» поджелудочную железу, иначе может быть летальный исход для пациента. Острая форма болезни в 15% случаев приводит к смертности. В основном смерть происходит из-за несвоевременного обращения к специалисту. Поэтому, при первых же симптомах боли в области поджелудочной железы, нужно срочно обратиться к врачу.
Основные симптомы острого воспаления поджелудочной железы:
- острая боль вокруг пупка;
- тахикардия;
- диарея;
- повышение температуры;
- рвота.
Существует так же хроническая форма панкреатита. Она формируется из-за различных болезней желудочно-кишечного тракта. К примеру, холециститом, желчнокаменной болезнью или гепатитом.
Симптомы хронической формы болезни поджелудочной железы:
- резкая потеря веса;
- при физических нагрузках ощущается боль в подреберье;
- потеря аппетита;
- отвращение к жирной пище;
- нарушение стула.
В зависимости от симптомов, выделяются 4 формы хронического заболевания поджелудочной железы:
- Бессимптомная, когда пациент и не подозревает о своем заболевании;
- Болевая, когда пациент иногда ощущает боль в подреберье;
- Рецидивирующая – постоянно проявляются болевые ощущения;
- Псевдоопухолевая, когда головка поджелудочной железы увеличивается и зарастает фиброзной тканью.
Препараты, необходимые для лечения воспаления поджелудочной железы:
Не стоит заниматься самолечением, потому как врачи подбирают препараты для каждого пациента индивидуально, исходя из состояния больного и поставленного диагноза. Однако, абсолютно всем пациентам, страдающим заболеванием поджелудочной железы, несколько месяцев нужно будет соблюдать строжайшую диету. Отказ от жареного, сильно соленого, кислого и острого, а так же тяжелых продуктов. Обязательно нужно пить очищенную минеральную воду, что касается не только больных, но и здоровых людей.
Автор: Врач гастроэнтеролог-терапевт Бурбаева С.А.
Лечение заболеваний поджелудочной железы — лечение в Медлайн в Кемерово
Панкреатит (воспаление поджелудочной железы)
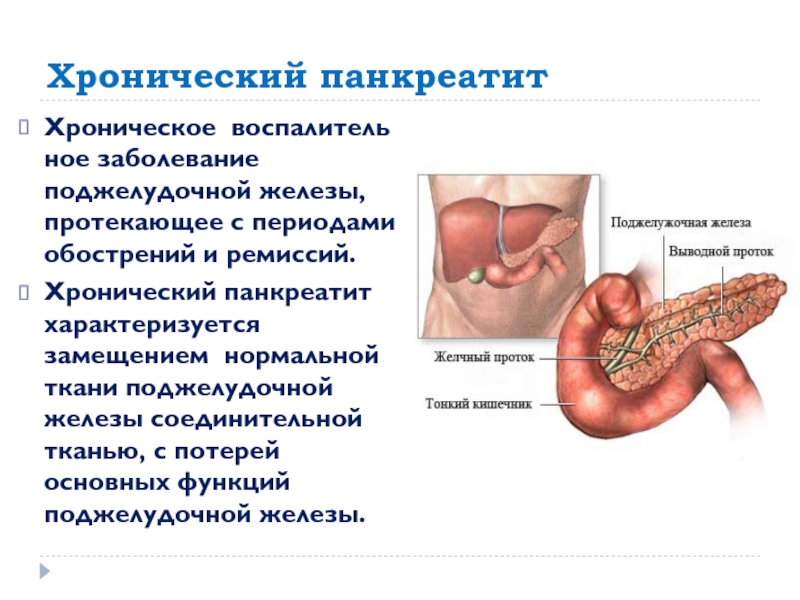
Панкреатит — острое или хроническое воспаление поджелудочной железы. При панкреатите происходят воспалительные изменения и распад ткани поджелудочной железы.
Панкреатитом, по данным специалистов, чаще всего болеют женщины, а также пожилые люди и склонные к полноте. Острый панкреатит может переходить в хроническое состояние. Хронический панкреатит сопровождается болями, отрыжкой, тошнотой, испражнениями непереваренной пищи.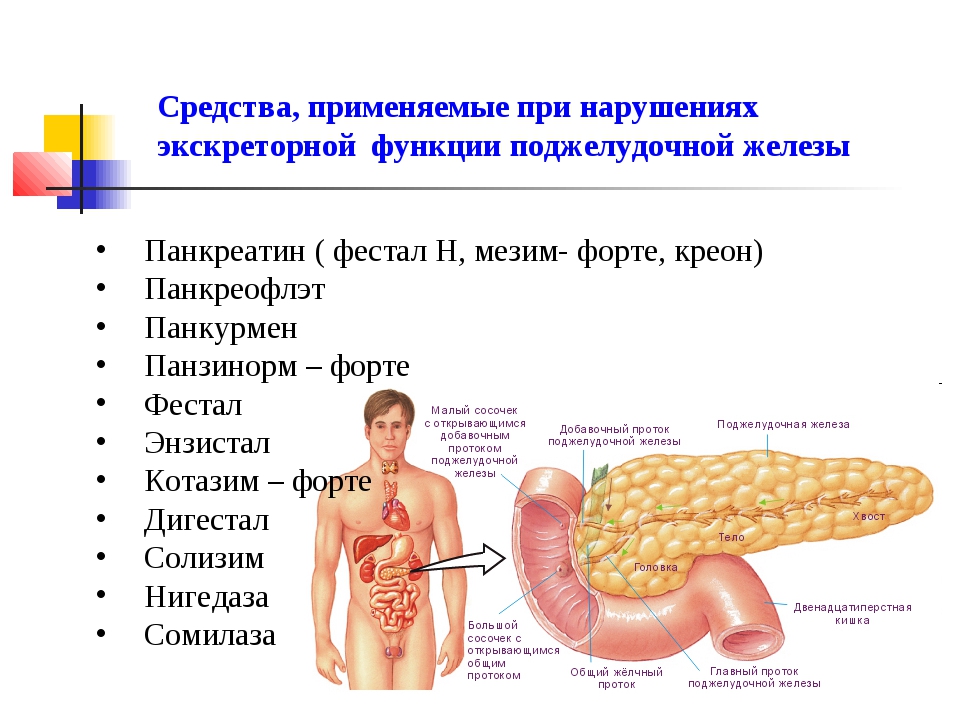
Причины панкреатита
- Поражения сосудов поджелудочной железы
- Инфекционные заболевания
- Травма
- Воспалительные процессы в брюшной полости
- образование камней или песка в протоке железы
- лекарственная аллергия
- острый холецистит
- воздействие алкоголя
- заболевания желчного пузыря
- воспаление сосочка, через который проток поджелудочной железы выходит в просвет двенадцатиперстной кишки
- значительные пищевые нагрузки (жирные и острые блюда)
Воспаление поджелудочной железы возникает, если проток железы перекрывается камнями из желчного пузыря, опухолью или кистой. В таком случае нарушается нормальный отток пищеварительных соков с ферментами в двенадцатиперстную кишку и начальный отдел тонкого кишечника.
Скопившиеся панкреатические ферменты воздействуют на ткани самой железы, а поджелудочная железа включается в процесс самопереваривания. Это может привести к полному разрушению ткани железы, а также расположенных поблизости кровеносных сосудов и других органов брюшной полости.
Симптомы панкреатита
Как правило, при возникновении панкреатита человека мучают боли в животе – постоянные, тупые или режущие.
С развитием заболевания боли нарастают, иногда приводят к шоку. Локализация — высоко под ложечкой, в правом или левом подреберье, при поражении всей железы носят опоясывающий характер. Возможна частая рвота, не приносящая облегчения. В рвотных массах наблюдается примесь желчи.
Кроме того, общее состояние больного быстро ухудшается: повышается температура тела, учащается пульс, появляется одышка, артериальное давление понижается, выступает липкий пот, язык становится сухим с обильным налетом, кожные покровы бледнеют, далее приобретают землисто-серый цвет, черты лица заостряются.
Острый панкреатит: опасно для жизни!
В некоторых случаях при остром панкреатите необходима операция.![]() Панкреатит — очень серьёзная патология, летальность при которой достигает 30%. При остром панкреатите возникает резкая, нередко опоясывающая боль в верхней половине живота, многократная рвота, падение артериального давления. Острый панкреатит характеризуется внезапным появлением симптомов и повторяющимися острыми приступами. Выздоровление обычно происходит самопроизвольно. Болезнь не приводит к необратимым повреждениям железы, если только не имеет места продолжительное злоупотребление алкоголем, когда происходит постоянное разрушение ее ткани.
Панкреатит — очень серьёзная патология, летальность при которой достигает 30%. При остром панкреатите возникает резкая, нередко опоясывающая боль в верхней половине живота, многократная рвота, падение артериального давления. Острый панкреатит характеризуется внезапным появлением симптомов и повторяющимися острыми приступами. Выздоровление обычно происходит самопроизвольно. Болезнь не приводит к необратимым повреждениям железы, если только не имеет места продолжительное злоупотребление алкоголем, когда происходит постоянное разрушение ее ткани.
Симптомы хронического панкреатита
- Скудный стул маслянистого вида со зловонным запахом
- Потеря в весе и признаки витаминной недостаточности
- Нередко возникает диабет, поскольку происходит разрушение клеток, производящих инсулин
Все другие симптомы схожи с симптомами острого панкреатита.
Лечение панкреатита
Больному, которому поставлен диагноз «острый панкреатит», стоит знать: лечение, начатое в первые часы обострения, может остановить воспаление на начальных этапах.
В первые 3-4 дня назначаются строгий постельный режим, голод, щелочное питье (раствор соды, минеральная вода боржоми), лед на живот. При упорной рвоте иногда показано откачивание содержимого желудка через зонд с последующим введением щелочных питьевых растворов. В лечении острого панкреатита чрезвычайно важно интенсивное наблюдение, голод, введение назогастрального зонда для постоянной откачки желудочного содержимого, питание только парентеральное (глюкоза, электролиты, аминокислоты и тому подобное), введение спазмолитических препаратов и наркотических обезболивающих, назначение антибиотиков широкого спектра действия (цефалоспорины, ампициллин), соматостатин.
Дальнейшая терапия включает в себя средства, регулирующие желудочную секрецию, ферментные и антимикробные препараты. Вводятся спазмолитики, обезболивающие лекарства. Для подавления выработки ферментов, которые усугубляют воспаление железы, назначаются контрикал, гордокс, трасилол. При сильных болях иногда назначаются средства, нейтрализующие соляную кислоту в желудке или снижающие ее количество. Для предупреждения и лечения вторичной инфекции проводится терапия мощными антибиотиками.
Для подавления выработки ферментов, которые усугубляют воспаление железы, назначаются контрикал, гордокс, трасилол. При сильных болях иногда назначаются средства, нейтрализующие соляную кислоту в желудке или снижающие ее количество. Для предупреждения и лечения вторичной инфекции проводится терапия мощными антибиотиками.
Обратите внимание! Полного выздоровления при хроническом панкреатите не наступает. Задачей терапии является предупреждение дальнейшего разрушения железы. В комплекс лечебных мероприятий входят: исключение алкоголя и кофеина; употребление нежирной легкой пищи; прием панкреатических ферментов, витаминных препаратов и лечение диабета, если он имеется.
Рекомендации по питанию при панкреатите
- Ограничить прием сливочного масла
- Употреблять в пищу каши, сваренные только на воде
- Исключить из рациона наваристые супы и бульоны, жирные сорта мяса, грибы, консервы, соленья, маринады, белокочанную капусту, бобовые, лук, чес-нок, редис, торты, пироги, блины, конфеты, газированные напитки, кофе
- Полезен обезжиренный творог и творожные изделия
Панкреатит может привести к очень тяжелым осложнениям и последствиям!
Симптомы, причины, диагностика, лечение, тесты
Что такое панкреатит?
Панкреатит — это заболевание, при котором воспаляется поджелудочная железа.
Поджелудочная железа — это большая железа позади желудка и рядом с тонкой кишкой. Поджелудочная железа выполняет две основные функции:
- Она выделяет в тонкий кишечник мощные пищеварительные ферменты, помогающие переваривать пищу.
- Высвобождает инсулин и глюкагон в кровоток. Эти гормоны помогают вашему организму контролировать то, как оно использует пищу для получения энергии.
Ваша поджелудочная железа может быть повреждена, если пищеварительные ферменты начинают работать до того, как поджелудочная железа их высвобождает.
Типы панкреатита
Две формы панкреатита — острая и хроническая.
- Острый панкреатит — внезапное воспаление, которое длится непродолжительное время. Он может варьироваться от легкого дискомфорта до тяжелого, опасного для жизни заболевания. Большинство людей с острым панкреатитом полностью выздоравливают после правильного лечения. В тяжелых случаях острый панкреатит может вызвать кровотечение, серьезное повреждение тканей, инфекцию и кисты.Тяжелый панкреатит также может нанести вред другим жизненно важным органам, таким как сердце, легкие и почки.
- Хронический панкреатит — длительное воспаление. Чаще всего это происходит после приступа острого панкреатита. Другая основная причина — употребление большого количества алкоголя в течение длительного периода времени. Повреждение поджелудочной железы в результате чрезмерного употребления алкоголя может не вызывать симптомов в течение многих лет, но затем у вас могут внезапно появиться серьезные симптомы панкреатита.
Симптомы панкреатита
Симптомы острого панкреатита
Симптомы хронического панкреатита
Симптомы хронического панкреатита аналогичны симптомам острого панкреатита.Но у вас также может быть:
- Постоянная боль в верхней части живота, отдающая в спину. Эта боль может выводить из строя.
- Диарея и потеря веса из-за того, что ваша поджелудочная железа не выделяет достаточно ферментов для расщепления пищи
- Расстройство желудка и рвота
Причины и факторы риска панкреатита
Причины острого панкреатита включают:
До 15% случаев у людей с острым панкреатитом причина неизвестна.
Причины хронического панкреатита включают:
Примерно в 20–30% случаев причина хронического панкреатита неизвестна.Люди с хроническим панкреатитом, как правило, мужчины в возрасте от 30 до 40 лет.
Осложнения панкреатита
Панкреатит может иметь серьезные осложнения, в том числе:
- Диабет, если есть повреждение клеток, вырабатывающих инсулин
- Инфекция поджелудочной железы
- Почечная недостаточность
- Недоедание, если ваше тело не может получать достаточное количество питательных веществ из пищи, которую вы едите из-за недостатка пищеварительных ферментов
- Рак поджелудочной железы
- Некроз поджелудочной железы, когда ткани умирают из-за того, что ваша поджелудочная железа не получает достаточно крови
- Проблемы с вашим дыхание, когда химические изменения в вашем теле влияют на ваши легкие
- Псевдокисты, когда жидкость скапливается в карманах поджелудочной железы.Они могут лопнуть и заразиться.
Диагностика панкреатита
Чтобы диагностировать острый панкреатит, ваш врач исследует вашу кровь для измерения двух пищеварительных ферментов: амилазы и липазы. Высокий уровень этих двух ферментов означает, что у вас, вероятно, острый панкреатит.
Другие тесты могут включать:
- Функциональный тест поджелудочной железы, чтобы определить, вырабатывает ли ваша поджелудочная железа нужное количество пищеварительных ферментов
- Ультразвук, компьютерная томография и МРТ, которые делают изображения вашей поджелудочной железы
- ERCP, в которых ваш Врач использует длинную трубку с камерой на конце для осмотра поджелудочной железы и желчных протоков
- Биопсия, при которой врач с помощью иглы удаляет небольшой кусочек ткани из поджелудочной железы, которую необходимо изучить
В некоторых случаях, Ваш врач может проверить вашу кровь и фекалии, чтобы подтвердить диагноз.Они также могут провести тест на толерантность к глюкозе, чтобы измерить повреждение клеток поджелудочной железы, вырабатывающих инсулин.
Лечение панкреатита
Лечение острого панкреатита
Вам, вероятно, потребуется остаться в больнице, где ваше лечение может включать:
- Антибиотики, если ваша поджелудочная железа инфицирована
- Внутривенные (IV) жидкости, вводимые через игла
- Нежирная диета или голодание.
 Возможно, вам придется прекратить есть, чтобы поджелудочная железа могла восстановиться.В этом случае вы будете получать питание через зонд.
Возможно, вам придется прекратить есть, чтобы поджелудочная железа могла восстановиться.В этом случае вы будете получать питание через зонд. - Обезболивающее
Если ваш случай более серьезен, ваше лечение может включать:
- ERCP для удаления камней в желчном пузыре, если они блокируют вашу желчь или протоки поджелудочной железы
- Операция на желчном пузыре, если камни в желчном пузыре вызвали панкреатит
- Операция на поджелудочной железе для очистки от жидкости, мертвых или пораженных тканей
Лечение хронического панкреатита
Если у вас хронический панкреатит, вам могут потребоваться дополнительные методы лечения, в том числе:
- Инсулин для лечения диабета
- Обезболивающие
- Ферменты поджелудочной железы для помочь вашему организму получить достаточно питательных веществ из пищи
- Хирургия или процедуры для облегчения боли, помощи с дренажом или лечения закупорки
Профилактика панкреатита
Поскольку многие случаи панкреатита вызваны злоупотреблением алкоголем, профилактика часто фокусируется на ограничении количества пьешь ты или не пьешь совсем.Если ваше употребление алкоголя вызывает беспокойство, поговорите со своим врачом или медицинским работником о центре лечения алкоголизма. Группа поддержки, такая как Анонимные Алкоголики, также может помочь.
Бросьте курить, следуйте советам врача и диетолога по поводу диеты и принимайте лекарства, чтобы у вас было меньше и меньше приступов панкреатита.
Типы, причины, симптомы и методы лечения
Унаследованные метаболические нарушения — это генетические состояния, которые приводят к нарушениям обмена веществ.У большинства людей с наследственными метаболическими нарушениями дефектный ген приводит к дефициту ферментов. Существуют сотни различных генетических нарушений обмена веществ, симптомы, методы лечения и прогнозы которых сильно различаются.
Что такое метаболизм?
Метаболизм — это все химические реакции, происходящие в организме для преобразования или использования энергии. Вот несколько основных примеров метаболизма:
- Расщепление углеводов, белков и жиров в пище для высвобождения энергии.
- Преобразование избыточного азота в продукты жизнедеятельности, выделяемые с мочой.
- Разрушение или преобразование химических веществ в другие вещества и транспортировка их внутрь клеток.
Метаболизм — это организованная, но хаотическая линия сборки химических веществ. Сырье, полуфабрикаты и отходы постоянно используются, производятся, транспортируются и выбрасываются. «Рабочие» на конвейере — это ферменты и другие белки, которые вызывают химические реакции.
Причины наследственных нарушений обмена веществ
При большинстве наследственных метаболических нарушений один фермент либо вообще не вырабатывается организмом, либо вырабатывается в неработающей форме.Недостающий фермент подобен отсутствующему работнику на конвейере. В зависимости от функции этого фермента его отсутствие означает, что могут накапливаться токсичные химические вещества или может не производиться необходимый продукт.
Продолжение
Код или план производства фермента обычно содержится в паре генов. Большинство людей с наследственными нарушениями обмена веществ наследуют две дефектные копии гена — по одной от каждого родителя. Оба родителя являются «носителями» плохого гена, что означает, что они несут одну дефектную копию и одну нормальную копию.
У родителей нормальная копия гена компенсирует плохую копию. Уровень их ферментов обычно адекватен, поэтому у них может не быть симптомов генетического нарушения обмена веществ. Однако ребенок, унаследовавший две дефектные копии гена, не может производить достаточно эффективных ферментов, и у него развивается генетическое нарушение обмена веществ. Эта форма генетической передачи называется аутосомно-рецессивным наследованием.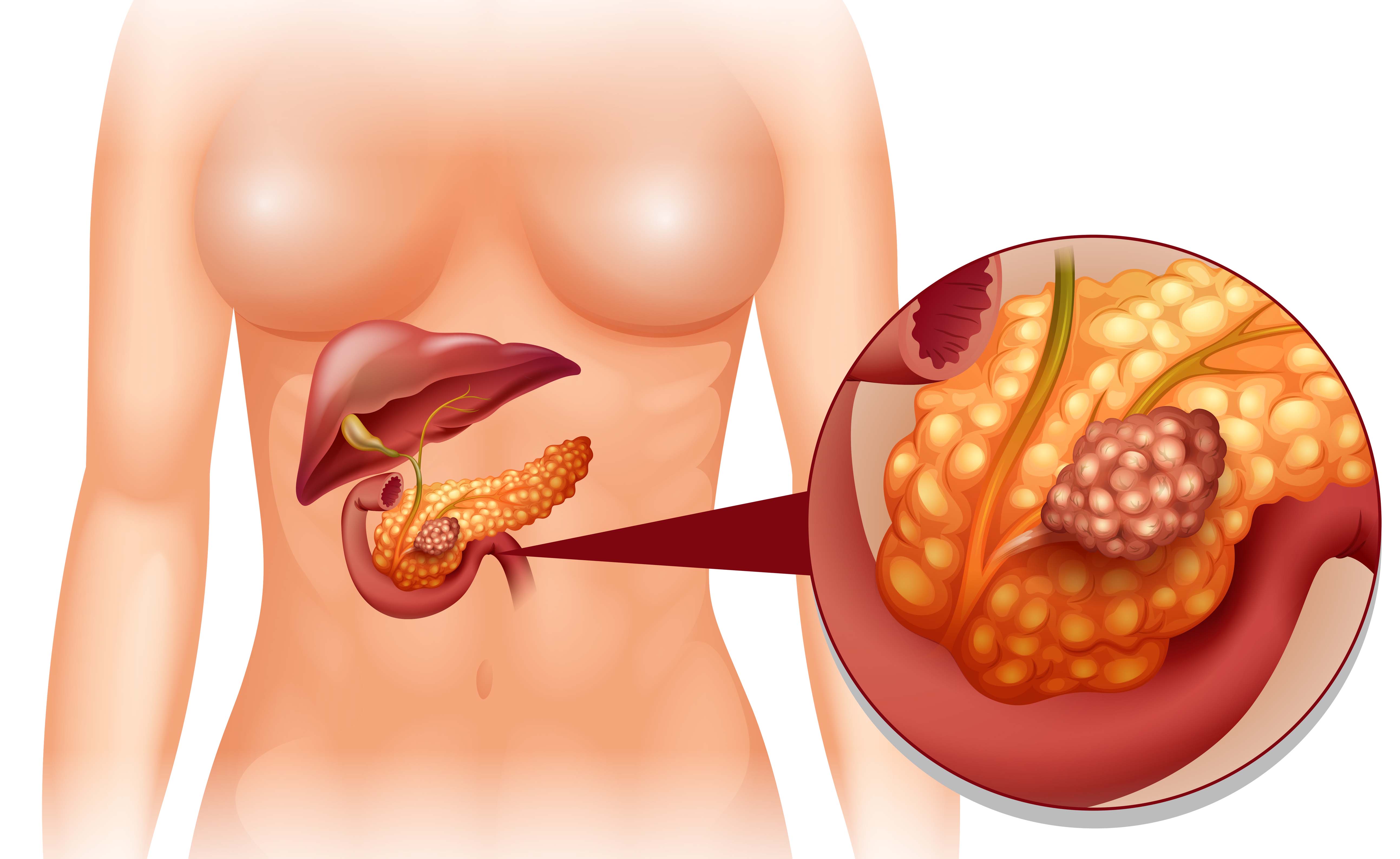
Первопричиной большинства генетических нарушений обмена веществ является мутация гена, произошедшая много-много поколений назад.Мутация гена передается из поколения в поколение, обеспечивая ее сохранение.
Каждое наследственное нарушение обмена веществ довольно редко встречается в общей популяции. В совокупности наследственные метаболические нарушения могут поражать примерно 1 из 1000–2 500 новорожденных. У некоторых этнических групп населения, таких как евреи-ашкенази (евреи центрально-восточноевропейского происхождения), частота наследственных нарушений обмена веществ выше.
Типы наследственных нарушений обмена веществ
Выявлены сотни наследственных нарушений обмена веществ, и продолжают обнаруживаться новые.Некоторые из наиболее распространенных и важных генетических нарушений обмена веществ включают:
Лизосомные нарушения накопления : Лизосомы — это пространства внутри клеток, которые расщепляют отходы метаболизма. Дефицит различных ферментов внутри лизосом может привести к накоплению токсичных веществ, вызывая нарушения обмена веществ, в том числе:
- Синдром Гурлера (аномальная структура костей и задержка развития)
- Болезнь Ниманна-Пика (у детей развивается увеличение печени, затруднения при кормлении и повреждение нервов)
- Болезнь Тея-Сакса (прогрессирующая слабость у месячного ребенка, прогрессирующая до тяжелого повреждения нервов; ребенок обычно доживает до 4 или 5 лет)
- Болезнь Гоше (боль в костях, увеличение печени и низкое количество тромбоцитов, часто легкая форма, у детей или взрослых)
- Болезнь Фабри (боль в конечностях в детстве, при заболеваниях почек и сердца и инсультах во взрослом возрасте; поражаются только мужчины)
- Болезнь Краббе (прогрессирующее поражение нервов, задержка развития у маленьких детей; иногда взрослые)
Галактоземия: Нарушение расщепления сахарной галактозы приводит к желтухе, рвоте и поражению печени увеличение новорожденного после грудного или искусственного вскармливания.
Продолжение
Болезнь мочи кленовым сиропом: Дефицит фермента BCKD вызывает накопление аминокислот в организме. В результате повреждаются нервы, и моча пахнет сиропом.
Фенилкетонурия (PKU): Дефицит фермента PAH приводит к высокому уровню фенилаланина в крови. Если заболевание не распознается, наступает умственная отсталость.
Болезни накопления гликогена: Проблемы с накоплением сахара приводят к низкому уровню сахара в крови, болям в мышцах и слабости.
Митохондриальные нарушения: Проблемы внутри митохондрий, электростанции клеток, приводят к повреждению мышц.
Атаксия Фридрейха: Проблемы, связанные с белком под названием фратаксин, вызывают повреждение нервов и часто проблемы с сердцем. Неспособность ходить обычно наступает в молодом возрасте.
Пероксисомные расстройства: Подобно лизосомам, пероксисомы представляют собой крошечные пространства, заполненные ферментами внутри клеток. Плохая функция ферментов внутри пероксисом может привести к накоплению токсичных продуктов метаболизма.К пероксисомальным расстройствам относятся:
- Синдром Зеллвегера (аномальные черты лица, увеличенная печень и повреждение нервов у младенцев)
- Адренолейкодистрофия (симптомы повреждения нервов могут развиться в детстве или в раннем взрослом возрасте в зависимости от формы.)
Продолжение
Нарушения обмена металлов: Уровни микроэлементов в крови контролируются специальными белками. Унаследованные метаболические нарушения могут привести к нарушению функции белков и токсическому накоплению металлов в организме:
Органические ацидемии: метилмалоновая ацидемия и пропионовая ацидемия.
Нарушения цикла мочевины: Дефицит орнитин-транскарбамилазы и цитруллинемия
Симптомы наследственных нарушений обмена веществ
Симптомы генетических нарушений обмена веществ широко варьируются в зависимости от имеющихся проблем метаболизма. Некоторые симптомы наследственных нарушений обмена веществ включают:
Симптомы могут возникать внезапно или медленно прогрессировать. Симптомы могут быть вызваны продуктами питания, лекарствами, обезвоживанием, незначительными заболеваниями или другими факторами. Симптомы появляются в течение нескольких недель после рождения при многих заболеваниях.Симптомы других наследственных метаболических нарушений могут проявиться через годы.
Диагностика наследственных нарушений обмена веществ
Наследственные нарушения обмена веществ присутствуют при рождении, а некоторые выявляются при плановом обследовании. Все 50 штатов проводят скрининг новорожденных на фенилкетонурию (ФКУ). Большинство штатов также проверяют новорожденных на галактоземию. Однако никаких государственных тестов на выявление всех известных наследственных нарушений обмена веществ у младенцев не проводилось.
Усовершенствованная технология тестирования побуждает многие штаты расширять скрининг новорожденных на генетические нарушения обмена веществ.Национальный центр скрининга новорожденных и генетических ресурсов предоставляет информацию о методах скрининга в каждом штате.
Если наследственное нарушение обмена веществ не обнаруживается при рождении, его часто не диагностируют до появления симптомов. При появлении симптомов доступны специальные анализы крови или ДНК для диагностики большинства генетических нарушений обмена веществ. Направление в специализированный центр (обычно при университете) увеличивает шансы на постановку правильного диагноза.
Лечение наследственных нарушений обмена веществ
Доступны ограниченные методы лечения наследственных нарушений обмена веществ.Существенный генетический дефект, вызывающий это состояние, не может быть исправлен с помощью современных технологий. Вместо этого лечение пытается обойти проблему с метаболизмом.
Лечение генетических нарушений метаболизма основывается на нескольких общих принципах:
- Уменьшите или исключите потребление любых продуктов питания или лекарств, которые не могут метаболизироваться должным образом.
- Замените фермент или другое химическое вещество, которое отсутствует или неактивно, чтобы восстановить метаболизм до максимально близкого к нормальному.
- Удаляет токсичные продукты метаболизма, которые накапливаются из-за нарушения обмена веществ.
Лечение может включать такие меры, как:
- Специальные диеты, исключающие определенные питательные вещества
- Прием заменителей ферментов или других добавок, поддерживающих метаболизм
- Обработка крови химическими веществами для детоксикации опасных побочных продуктов метаболизма
Продолжение
По возможности, человек с наследственным нарушением обмена веществ должен получать помощь в медицинском центре, имеющем опыт лечения этих редких состояний.
Дети и взрослые с наследственными нарушениями обмена веществ могут серьезно заболеть, требуя госпитализации, а иногда и жизнеобеспечения.Лечение во время этих эпизодов направлено на оказание неотложной помощи и улучшение функции органов.
Глюкагон: гормоны, гипогликемия и диабет
Изменения уровня сахара в крови могут повлиять на ваше самочувствие. Чтобы помочь вам поддерживать стабильный и здоровый уровень, ваше тело вырабатывает гормон, называемый глюкагоном, во время сна и после еды.
Он вырабатывается в поджелудочной железе, небольшом органе над печенью, и может повышать уровень глюкозы или сахара в крови. Это топливо, которое ваши мышцы и органы используют для работы и сохранения здоровья.
Глюкагон помогает вашей печени расщеплять пищу, которую вы едите, на выработку глюкозы.
Если у вас слишком низкий уровень сахара в крови, вы можете получить гипогликемию. Это может вызвать головокружение, вялость или даже потерю сознания. Глюкагон может помочь при гипогликемии, чтобы вы снова почувствовали себя хорошо.
Как работает глюкагон
Глюкагон работает с вашей печенью, превращая в глюкозу хранящийся сахар, называемый гликогеном. Глюкоза поступает из печени в кровь, чтобы дать вам энергию.
Глюкоза поступает из печени в кровь, чтобы дать вам энергию.
Глюкагон может сказать вашей печени не принимать слишком много глюкозы из пищи, которую вы едите, и вместо этого высвобождать накопленный сахар в вашу кровь.Это может поддерживать стабильный уровень глюкозы.
Продолжение
Если уровень сахара в крови падает слишком низко, поджелудочная железа вырабатывает глюкагон, чтобы сообщить печени, что нужно производить больше глюкозы.
Глюкагон также может влиять на то, как аминокислоты (соединения, которые помогают формировать мышцы и ткани вашего тела) производят глюкозу. И он может расщеплять триглицериды или жировые запасы вашего тела в топливо.
Глюкагон и инсулин
Глюкагон и инсулин, еще один вид гормона, должны работать в команде, чтобы поддерживать баланс сахара в крови.
Клетки поджелудочной железы, вырабатывающие глюкагон, похожи на клетки, вырабатывающие инсулин. Он нужен вашему организму, чтобы превратить сахар в крови в топливо.
Если у вас диабет, ваше тело либо не вырабатывает инсулин, либо вырабатывает его недостаточно. Это может изменить то, как ваше тело вырабатывает глюкагон.
Обычно пища дает вашему телу необходимый сахар и энергию. Затем уровень глюкагона снижается, потому что вашей печени не нужно производить больше сахара для подпитки ваших мышц.
При диабете ваша поджелудочная железа не перестает вырабатывать глюкагон во время еды.Это может слишком сильно повысить уровень сахара в крови после еды.
Вы также можете выработать слишком много глюкагона, если по какой-либо причине резко похудели. Редко кто-то производит слишком мало глюкагона, хотя иногда это случается с младенцами.
Когда уровень сахара в крови слишком низкий
Гипогликемия — это слишком низкий уровень сахара в крови. У вас может быть это, если вы чувствуете, что вы:
- Запутанный
- Головокружение
- Проблемы с речью
- Головная боль
- Голодный
- Головокружительный
- Тошнотворный
- Нервный
- Шаткий или неустойчивый
- боль в верхней части живота, которая может распространяться на спину
- начинается медленно или внезапно в верхней части живота
- иногда распространяется на спину
- может быть легкой или тяжелой
- может длиться несколько дней
- ощущают боль в верхней части живота, хотя у некоторых людей боли нет вообще.
- спред на спину
- становятся постоянными и суровыми
- стало хуже после еды
- уходите, когда ваше состояние ухудшается
- сильная или усиливающаяся боль или болезненность в животе
- тошнота и рвота
- лихорадка или озноб
- учащенное сердцебиение
- одышка
- желтоватый цвет кожи или белков глаз, называемый желтухой
- употребление сильного алкоголя
- генетические нарушения поджелудочной железы
- закупорка протока поджелудочной железы
- высокий уровень жиров в крови, называемых липидами
- высокий уровень кальция в крови
- Панкреатит подразделяется на острый и хронический.
- Поджелудочная железа выполняет множество задач, включая производство пищеварительных ферментов.
- Симптомы включают боль в центре верхней части живота, рвоту и диарею.
- Наиболее частыми причинами острого панкреатита являются камни в желчном пузыре и злоупотребление алкоголем.
- рвота
- тошнота
- диарея
- потеря аппетита
- учащенный пульс
- боль при кашле, энергичных движениях и глубоком дыхании
- болезненность при прикосновении к животу
- лихорадка и температура не менее 100,4 ° F (38 ° C)
- желтуха, когда кожа и белки глаз приобретают желтоватый оттенок
- боль не может быть уменьшена даже сильными обезболивающими
- кровяное давление может упасть или поднимается, но падает, когда пациент встает, иногда вызывая обморок
- Обезболивающие: Легкий острый панкреатит может быть умеренно или сильно болезненным.
- Назогастральный зонд: Зонд может удалять излишки жидкости и воздуха при тошноте и рвоте.
- Покой кишечника: Желудочно-кишечному тракту потребуется отдых в течение нескольких дней, поэтому человек не будет принимать пищу или пить через рот, пока его состояние не улучшится.
- Предотвращение обезвоживания: Обезвоживание часто сопровождает панкреатит и может усугубить симптомы и осложнения.
 Жидкость часто вводится внутривенно в течение первых 24-48 часов.
Жидкость часто вводится внутривенно в течение первых 24-48 часов. - Лечение в отделении интенсивной терапии (ОИТ): Инъекции антибиотиков направлены на то, чтобы предотвратить развитие любой инфекции в мертвых тканях.
- Внутривенные жидкости: Они помогают поддерживать гидратацию и предотвращают гиповолемический шок.
- Дыхательная система: Вентиляционное оборудование поможет пациенту дышать.
- Питательные трубки: Обеспечивают необходимое питание. В этом случае раннее кормление улучшает результаты.
- Операция: В некоторых случаях может потребоваться хирургическое удаление мертвой ткани.
- некоторые аутоиммунные состояния, такие как волчанка или синдром Шегрена
- генетические мутации, которые делают некоторых людей более восприимчивыми
- повреждение поджелудочной железы
- высокий уровень триглицеридов в крови
- высокий уровень кальция в крови
- непроходимость желчного протока или протока поджелудочной железы
- утечка из протока поджелудочной железы
- псевдокисты с риском разрыва, кровотечения или инфекции
- повреждение поджелудочной железы
- плевральный выпот тромбоз
- ERCP (эндоскопическая ретроградная холангиопанкреатография) сканирование: Эндоскоп (тонкая гибкая трубка с камерой на конце) вводится в пищеварительную систему. ERCP может помочь определить точное местоположение камня в желчном пузыре.
- Ультразвуковое сканирование: Высокочастотные звуковые волны создают изображение на мониторе поджелудочной железы, желчного пузыря и их окружения.
- CECT (компьютерная томография с контрастным усилением) сканирование: Они используются для съемки одной и той же области под разными углами; затем они объединяются для создания трехмерного изображения. КЭКТ-сканирование может помочь выявить воспаление поджелудочной железы, скопление жидкости и любые изменения плотности железы.
91000013 Потный 9 также может быть гипогликемия во сне. Это может вызвать кошмары или ночную потливость. Вы можете плакать во сне или просыпаться с ощущением усталости или растерянности.
Это может вызвать кошмары или ночную потливость. Вы можете плакать во сне или просыпаться с ощущением усталости или растерянности.
Легкую гипогликемию можно лечить сладкими закусками, напитками или таблетками глюкозы. Это может быстро восстановить нормальный уровень сахара в крови.
Если у вас слишком низкий уровень сахара в крови, вы можете потерять сознание или даже впасть в кому. Люди с диабетом 1 типа подвержены более высокому риску развития этого тяжелого типа гипогликемии. Но вы также можете получить его, если у вас диабет 2 типа и вы принимаете инсулин.Всем людям с диабетом важно следить за уровнем сахара в крови.
Для лечения тяжелой гипогликемии вам нужна быстрая доза глюкагона. Если вы упали в обморок, вам могут ввести гормон, чтобы повысить уровень сахара в крови.
Продолжение
Ваш врач может прописать вам набор для экстренной помощи. Он содержит гормон в порошке и шприц, наполненный жидкостью. В нем будут четкие инструкции о том, как быстро смешать и ввести инъекцию глюкагона.
Научите свою семью, соседей по комнате или сослуживцев делать укол в случае потери сознания.Если у вашего ребенка диабет, вы можете дать школьной медсестре набор глюкагона для использования в экстренных случаях.
После инъекции глюкагона вы должны снова прийти в сознание. Проверяйте комплект каждые шесть месяцев, чтобы убедиться, что срок годности лекарства не истек.
Распространенные заболевания поджелудочной железы
Существует множество заболеваний поджелудочной железы, включая острый панкреатит , хронический панкреатит , наследственный панкреатит и рак поджелудочной железы .
Оценка заболеваний поджелудочной железы может быть затруднена из-за недоступности поджелудочной железы. Есть несколько методов оценки поджелудочной железы. Первоначальные тесты поджелудочной железы включают физикальное обследование, которое сложно, поскольку поджелудочная железа находится глубоко в брюшной полости рядом с позвоночником. Анализы крови часто помогают определить, вовлечена ли поджелудочная железа в конкретный симптом, но могут ввести в заблуждение. Лучшие рентгенографические тесты для оценки структуры поджелудочной железы включают компьютерную томографию (компьютерную томографию), эндоскопическое ультразвуковое исследование и МРТ (магнитно-резонансную томографию).Тесты для оценки протоков поджелудочной железы включают ERCP (эндоскопическая ретроградная холангиопанкреатография) и MRCP (магнитно-резонансная холангиопанкреатография). Бывают также случаи, когда хирургическое обследование является единственным способом подтвердить диагноз заболевания поджелудочной железы.
Анализы крови часто помогают определить, вовлечена ли поджелудочная железа в конкретный симптом, но могут ввести в заблуждение. Лучшие рентгенографические тесты для оценки структуры поджелудочной железы включают компьютерную томографию (компьютерную томографию), эндоскопическое ультразвуковое исследование и МРТ (магнитно-резонансную томографию).Тесты для оценки протоков поджелудочной железы включают ERCP (эндоскопическая ретроградная холангиопанкреатография) и MRCP (магнитно-резонансная холангиопанкреатография). Бывают также случаи, когда хирургическое обследование является единственным способом подтвердить диагноз заболевания поджелудочной железы.
Острый панкреатит
Острый панкреатит — это внезапная атака, вызывающая воспаление поджелудочной железы и обычно сопровождающаяся сильной болью в верхней части живота. Боль может быть сильной и длиться несколько дней.Другие симптомы острого панкреатита включают тошноту, рвоту, диарею, вздутие живота и лихорадку. В США наиболее частой причиной острого панкреатита являются камни в желчном пузыре. Другие причины включают хроническое употребление алкоголя, наследственные заболевания, травмы, лекарства, инфекции, электролитные нарушения, высокий уровень липидов, гормональные нарушения или другие неизвестные причины. Лечение обычно является поддерживающим, с приемом лекарств, которые не приносят пользы. Большинство пациентов с острым панкреатитом полностью выздоравливают.
Дополнительную информацию об остром панкреатите можно найти здесь.
Хронический панкреатит
Хронический панкреатит — прогрессирующее заболевание, связанное с разрушением поджелудочной железы.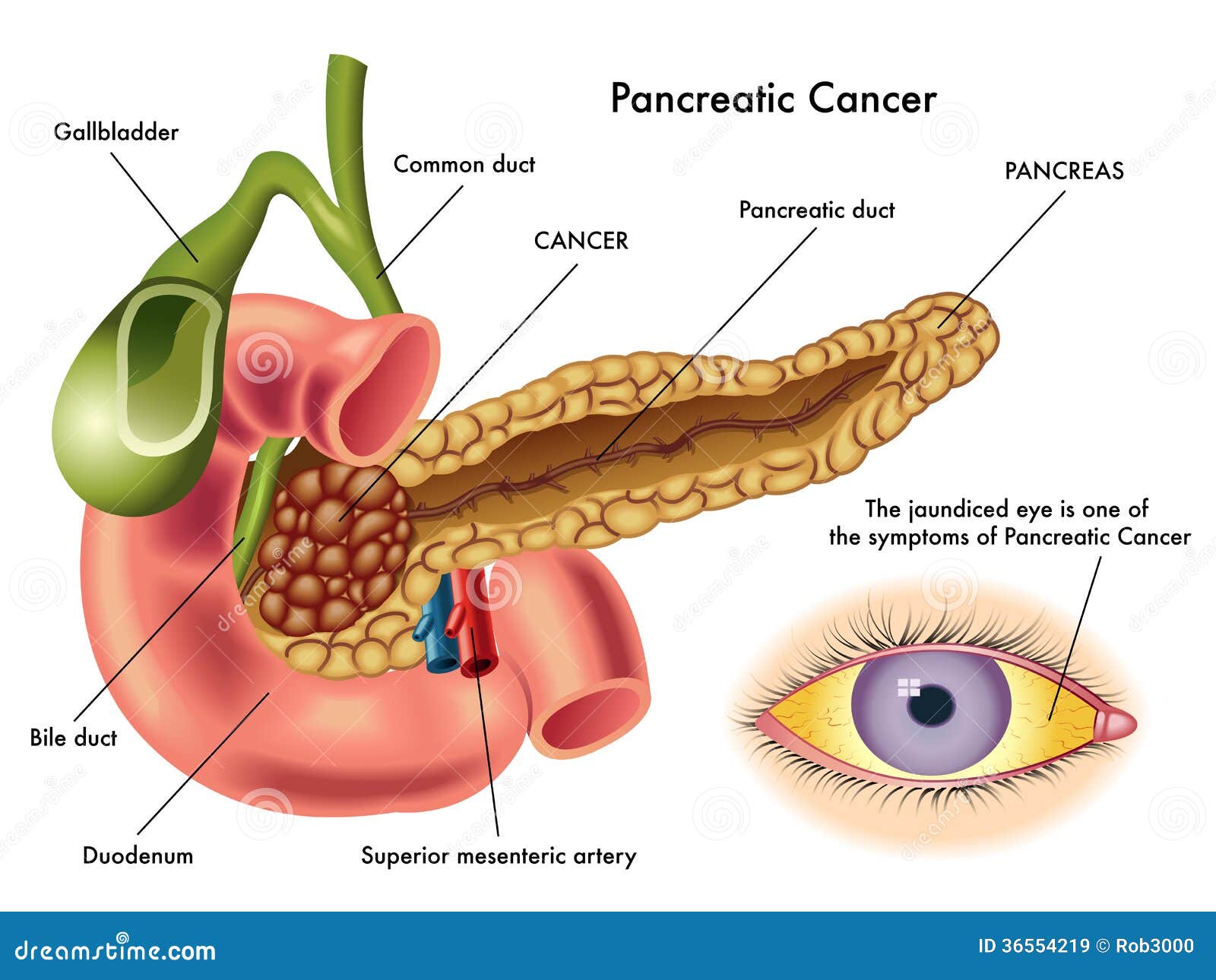 Заболевание чаще встречается у мужчин и обычно развивается у лиц в возрасте от 30 до 40 лет. Первоначально хронический панкреатит можно спутать с острым панкреатитом, потому что симптомы схожи. Наиболее частыми симптомами являются боль в верхней части живота и диарея. По мере того как болезнь приобретает хроническую форму, у пациентов может развиться недоедание и потеря веса.Если поджелудочная железа разрушается на последних стадиях заболевания, у пациентов может развиться сахарный диабет.
Заболевание чаще встречается у мужчин и обычно развивается у лиц в возрасте от 30 до 40 лет. Первоначально хронический панкреатит можно спутать с острым панкреатитом, потому что симптомы схожи. Наиболее частыми симптомами являются боль в верхней части живота и диарея. По мере того как болезнь приобретает хроническую форму, у пациентов может развиться недоедание и потеря веса.Если поджелудочная железа разрушается на последних стадиях заболевания, у пациентов может развиться сахарный диабет.
Наиболее частой причиной хронического панкреатита в США является хроническое употребление алкоголя. Дополнительные причины включают муковисцидоз и другие наследственные заболевания поджелудочной железы. У значительного процента пациентов причина неизвестна. Для определения других причин заболевания необходимы дополнительные исследования.
Лечение хронического панкреатита зависит от симптомов.Большинство методов лечения сосредоточены на обезболивании и питании. Оральные добавки с ферментами поджелудочной железы используются для улучшения переваривания пищи. Пациентам, у которых развивается диабет, необходим инсулин для контроля уровня сахара в крови. Избегание алкоголя является центральным элементом терапии.
Дополнительную информацию о хроническом панкреатите можно найти здесь.
Наследственный панкреатит
В некоторых случаях панкреатит связан с наследственными аномалиями поджелудочной железы или кишечника. Острые рецидивирующие приступы панкреатита в раннем возрасте (до 30 лет) часто могут прогрессировать до хронического панкреатита. Наиболее частым наследственным заболеванием, приводящим к хроническому панкреатиту, является муковисцидоз. Недавние исследования показывают, что генетическое тестирование может быть ценным инструментом для выявления пациентов, предрасположенных к наследственному панкреатиту.
Наиболее частым наследственным заболеванием, приводящим к хроническому панкреатиту, является муковисцидоз. Недавние исследования показывают, что генетическое тестирование может быть ценным инструментом для выявления пациентов, предрасположенных к наследственному панкреатиту.
Как и хронический панкреатит, наследственный панкреатит является прогрессирующим заболеванием с высоким риском необратимых проблем. Пациенты с этими расстройствами могут иметь хроническую боль, диарею, недоедание или диабет. Основное внимание в лечении уделяется обезболиванию и замещению ферментов поджелудочной железы.
Чтобы узнать больше о наследственном панкреатите, нажмите здесь.
Рак поджелудочной железы
Рак поджелудочной железы является четвертой по частоте причиной смерти от рака среди мужчин и пятой среди женщин. На его долю приходится более 37 000 новых случаев в год в Соединенных Штатах. Рак поджелудочной железы устойчив ко многим стандартным методам лечения, включая химиотерапию и лучевую терапию. Этот рак коварно разрастается и изначально не вызывает симптомов. Классическое проявление рака поджелудочной железы — безболезненная желтуха, изменение цвета кожи на желтоватый оттенок без каких-либо других симптомов.Диагноз обычно ставится с использованием различных методов рентгенографии.
При обнаружении на ранних стадиях рак поджелудочной железы можно вылечить хирургической резекцией. К сожалению, раннее обнаружение — это скорее исключение, чем правило. На более поздних стадиях лечение может улучшить качество жизни, контролируя симптомы и осложнения.
Дополнительную информацию о раке поджелудочной железы можно найти здесь.
Симптомы и причины панкреатита
Каковы симптомы панкреатита?
Основной симптом острого и хронического панкреатита —
Люди с острым или хроническим панкреатитом могут чувствовать боль по-разному.
Острый панкреатит
Острый панкреатит обычно начинается с боли, которая
Другие симптомы могут включать
Люди с острым панкреатитом обычно выглядят и чувствуют себя серьезно больными, и им необходимо немедленно обратиться к врачу.
Основным признаком панкреатита является боль в верхней части живота, которая может распространяться на спину.
Хронический панкреатит
Большинство людей с хроническим панкреатитом
Боль может
У людей с хроническим панкреатитом симптомы могут отсутствовать, пока у них не появятся осложнения.
Другие симптомы могут включать
Немедленно обратитесь за помощью при панкреатите
Немедленно обратитесь за помощью при следующих симптомах тяжелого панкреатита:
Эти симптомы могут быть признаком
Если не лечить, эти проблемы могут быть фатальными.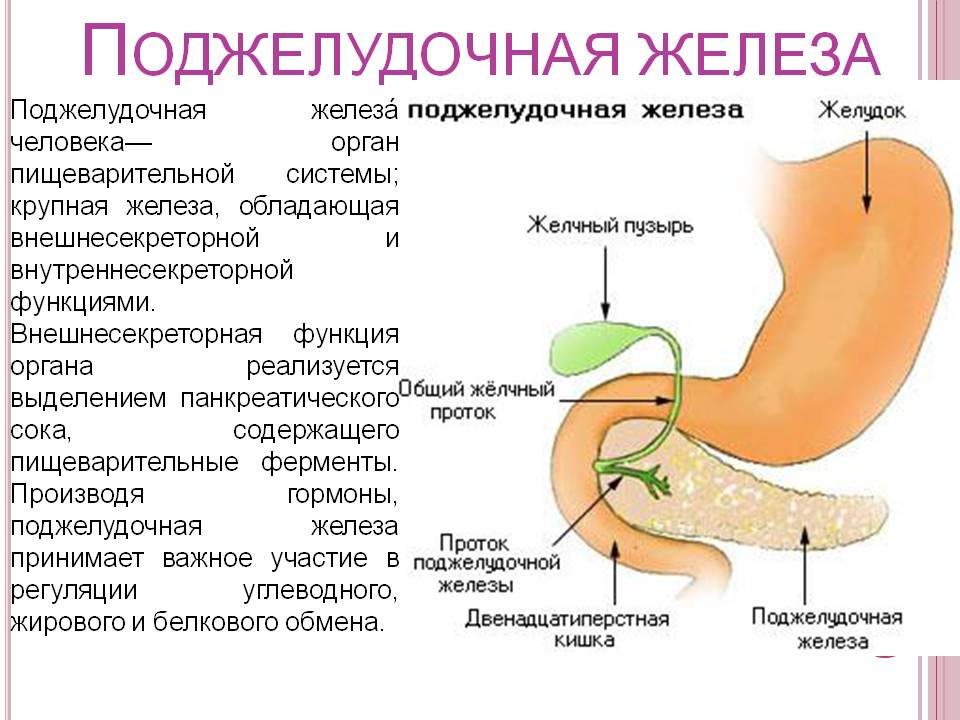
Что вызывает панкреатит?
Наиболее частыми причинами острого и хронического панкреатита являются
Другие причины включают
Острый панкреатит
Самая частая причина острого панкреатита — камни в желчном пузыре.
Камни в желчном пузыре вызывают воспаление поджелудочной железы, поскольку камни проходят через них и застревают в желчных протоках или протоках поджелудочной железы. Это состояние называется желчнокаменным панкреатитом.
Хронический панкреатит
Наиболее частыми причинами хронического панкреатита являются
Другие причины включают
Во многих случаях врачи не могут определить причину панкреатита.Это называется идиопатическим панкреатитом.
Этот контент предоставляется как услуга Национального института диабета, болезней органов пищеварения и почек.
(NIDDK), часть Национального института здоровья. NIDDK переводит и распространяет результаты исследований, чтобы расширить знания и понимание о здоровье и болезнях среди пациентов, медицинских работников и общественности. Контент, созданный NIDDK, тщательно проверяется учеными NIDDK и другими экспертами.
NIDDK благодарит:
Кристофера Э. Форсмарка, доктора медицины, Медицинский колледж Университета Флориды
5 предупреждающих знаков, ваша поджелудочная железа в беде
Вишня / Shutterstock
Быстрее, скажите первое, что приходит в голову, когда вы читаете слово «поджелудочная железа».
Если вы сказали «рак», вы не одиноки. Большинство людей думают о своей поджелудочной железе, только когда слышат о раке поджелудочной железы, который является самой смертоносной формой рака с точки зрения 5-летней выживаемости.
«Частично показатели выживаемости настолько низкие, что раннее выявление рака поджелудочной железы затруднено», — говорит Эндрю Хендифар, доктор медицины, содиректор онкологии поджелудочной железы в Медицинском центре Cedars-Sinai в Лос-Анджелесе.
Раннее выявление также сложно, когда дело доходит до нераковых заболеваний поджелудочной железы, — говорит Тед Эпперли, доктор медицины, президент резидентуры семейной медицины в Айдахо.
Поджелудочная железа, расположенная глубоко в брюшной полости, представляет собой длинный плоский орган, вырабатывающий ферменты и гормоны, которые помогают пищеварению.Хотя симптомы проблем с поджелудочной железой могут быть непостоянными, и Эпперли, и Хендифар говорят, что есть несколько предупреждающих знаков, которые требуют обращения к врачу. Вот 5 из них. (Хотите приобрести более здоровые привычки? Подпишитесь, чтобы получать советы по здоровому образу жизни прямо на ваш почтовый ящик!)
Реклама — продолжить чтение ниже
Твоя какашка выглядит забавно.
Если вы заметили, что ваш стул светлый и плавающий, это признак плохого усвоения питательных веществ.(Вот 7 вещей, которые ваш фекалии говорят о вашем здоровье.) «Ферменты, которые вырабатывает ваша поджелудочная железа, помогают вам переваривать жиры из вашего рациона», — объясняет Хендифар. По его словам, поджелудочная железа не только расщепляет жиры, но и помогает организму усваивать жирорастворимые витамины, такие как A, E и K.
Когда заболевание поджелудочной железы нарушает способность вашего органа вырабатывать эти ферменты должным образом, кал становится бледнее и менее плотным. Вы также можете заметить, что ваши фекалии жирные или жирные. «У туалетной воды будет пленка, похожая на масляную», — говорит Хендифар.Он объясняет, что это диетический жир, который ваше тело не смогло расщепить.
Если вы замечаете, что ваши фекалии время от времени выглядят странно, это не повод для волнения. Но если все или большая часть вашего испражнения имеют эти характеристики, сообщите об этом своему врачу.
Но если все или большая часть вашего испражнения имеют эти характеристики, сообщите об этом своему врачу.
У вас болят внутренности.
Боль в животе — один из наиболее распространенных симптомов как рака поджелудочной железы, так и острого панкреатита, который является одним из видов смертельного воспаления, — говорит Хендифар.Но эта боль проявляется по-разному в зависимости от основного состояния.
Если кажется, что боль начинается в середине, а затем «распространяется» в середину или нижнюю часть спины — и если она сохраняется на несколько недель — это может быть признаком рака поджелудочной железы, — говорит Эпперли. Кроме того, если вы уже обращались к врачу и он прописал лекарство, называемое ингибитором протонной помпы, например омепразол (Прилосек) или эзомепразол (Нексиум), сообщите своему врачу, если ваши симптомы не улучшатся. . Хендифар говорит, что врачи часто принимают боль, вызванную раком поджелудочной железы, за рефлюкс или другие проблемы с желудочно-кишечным трактом, многие из которых следует решить с помощью ингибитора протонной помпы.
С другой стороны, если боль возникает внезапно, интенсивно и сосредоточенно в середине живота, это тип, связанный с острым панкреатитом, — говорит Эпперли.
В любом случае не волнуйтесь. Хендифар добавляет, что серия проблем со здоровьем — некоторые серьезные, но многие легкие — могут вызывать боли в животе или боли. Просто обратитесь к врачу.
Диабет поднимает свою голову.
Ваша поджелудочная железа вырабатывает гормоны, которые помогают контролировать выработку инсулина вашим организмом, а также уровень сахара в крови.По словам Хендифара, когда поджелудочная железа находится в опасности, у людей, страдающих этим заболеванием, часто развивается диабет 2 типа. Если ваш вес находится под контролем и вы придерживаетесь здоровой диеты, новый диагноз диабета должен привести к более тщательному обследованию вашей поджелудочной железы.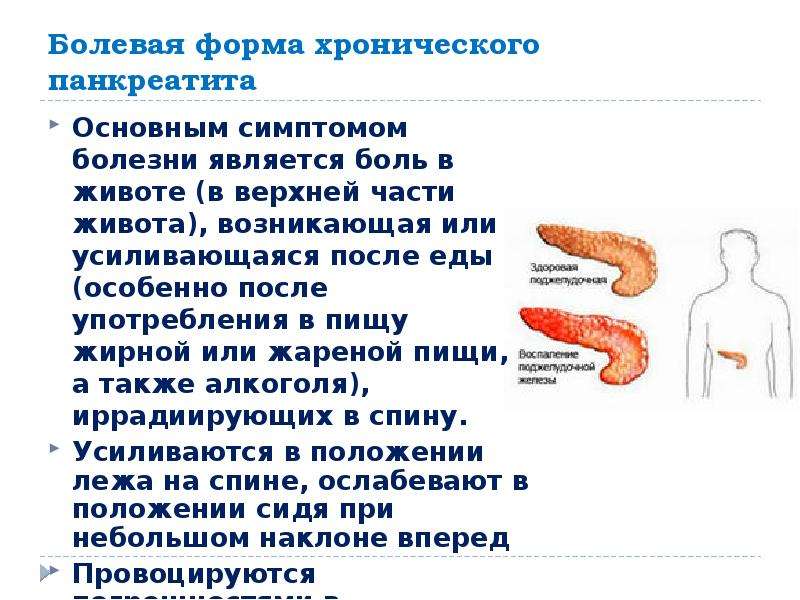
То же самое относится и к больной диабетом, которой трудно управлять. «Эти внезапные изменения в диабетическом статусе без очевидного объяснения — это то, что мы видим связанными с раком поджелудочной железы», — говорит он.
БОЛЬШЕ: 7 вещей, которые происходят, когда вы перестаете есть сахар
Вас тошнит после гамбургеров.
Тошнота и рвота — это симптомы, на которые следует обращать внимание, особенно если вы ели жирную пищу, — говорит Хендифар. Опять же, поскольку ваша поджелудочная железа вырабатывает ферменты, которые помогают вашей пищеварительной системе расщеплять жир, болезни, поражающие поджелудочную железу, как правило, нарушают способность вашего тела переваривать жир, что приводит к тошноте. «Гамбургеры часто вызывают тошноту, как и авокадо и орехи, которые содержат много жира», — говорит он. «Пицца — еще одна вещь, которая действительно опасна для пациентов с пораженной поджелудочной железой.Эпперли говорит, что панкреатит чаще, чем рак поджелудочной железы, приводит к внезапной рвоте и тошноте.
Вы теряете вес.
Заманчиво отдать должное вашей новой диете. Но если вы худеете — и особенно если вы испытываете иррадирующую боль, описанную выше, — эта потеря веса может быть связана с проблемами пищеварения, связанными с раком или заболеванием поджелудочной железы, — говорит Хендифар. Проблемы с щитовидной железой и некоторые другие заболевания также могут объяснить быструю потерю веса.В любом случае вам нужно кого-нибудь увидеть.
Этот контент создается и поддерживается третьей стороной и импортируется на эту страницу, чтобы помочь пользователям указать свои адреса электронной почты. Вы можете найти больше информации об этом и подобном контенте на сайте piano.io.
Реклама — продолжить чтение ниже
Симптомы, лечение, причины и осложнения
Острый панкреатит — это воспаление поджелудочной железы. Это болезненно, быстро развивается и в некоторых случаях может привести к летальному исходу.
Это болезненно, быстро развивается и в некоторых случаях может привести к летальному исходу.
Некоторые легкие случаи разрешаются без лечения, но тяжелый острый панкреатит может вызвать потенциально смертельные осложнения. Уровень смертности колеблется от менее 5 процентов до более 30 процентов, в зависимости от того, насколько серьезным является состояние и достигло ли оно других органов за пределами поджелудочной железы.
Острый панкреатит, по оценкам, поражает от 4,5 до 35 человек на каждые 100 000 человек в год. Однако это число может не включать многие легкие случаи, которые разрешаются без медицинского обследования или лечения.Ежегодно в США по поводу острого панкреатита госпитализируется 275 000 человек.
Поджелудочная железа — это длинная плоская железа, расположенная за желудком в верхней части живота. Он производит пищеварительные ферменты и гормоны, которые регулируют процесс обработки глюкозы в организме, например, инсулин.
Самая частая причина панкреатита — камни в желчном пузыре, но рост злоупотребления алкоголем связан с увеличением заболеваемости. На алкоголь сейчас приходится около 30 процентов случаев.
Острый панкреатит начинается внезапно, но хронический панкреатит повторяется или сохраняется.В этой статье речь пойдет об остром панкреатите.
Краткие сведения об остром панкреатите
Обычно у пациента возникает внезапная боль в центре верхней части живота, ниже грудины.
Изредка боль сначала ощущается внизу живота. Постепенно боль будет усиливаться, пока боль не станет постоянной.
Боль может усилиться и стать серьезной. Примерно в половине случаев он также распространяется на спину. Прием пищи может усилить боль.
Примерно в половине случаев он также распространяется на спину. Прием пищи может усилить боль.
Панкреатит, вызванный желчными камнями, развивается очень быстро. Когда это вызвано алкоголем, симптомы развиваются медленнее, в течение нескольких дней.
Наклонение вперед или принятие позы эмбриона (свернувшись калачиком) может немного уменьшить боль.Любой, кто испытывает постоянную боль, должен обратиться за медицинской помощью.
Могут также присутствовать следующие симптомы:
Лечение острого панкреатита будет зависеть от того, является ли он легкой или серьезной.В легких случаях риск осложнений невелик. В серьезных случаях риск велик.
Лечение острого панкреатита легкой степени
Лечение направлено на поддержание функций организма и облегчение симптомов, пока поджелудочная железа восстанавливается.
Сюда входят:
Обычно человек может вернуться домой примерно через 5-7 дней.
Лечение тяжелого острого панкреатита
При тяжелом остром панкреатите обычно наблюдается отмирание или некроз тканей.Это увеличивает риск сепсиса — тяжелой бактериальной инфекции, которая может поразить все тело. Сепсис может привести к повреждению или отказу нескольких органов.
Тяжелый острый панкреатит также может вызвать гиповолемический шок. Сильная потеря крови и жидкости может привести к тому, что сердце не сможет перекачивать кровь в организм. Части тела могут быстро стать лишенными кислорода. Это опасная для жизни ситуация.
Лечение этого вида панкреатита включает:
Пациент будет оставаться в отделении интенсивной терапии до тех пор, пока не исчезнет риск органной недостаточности, гиповолемического шока и сепсиса.
Лечение камней в желчном пузыре
Если камни в желчном пузыре вызвали острый панкреатит, пациенту может быть сделана операция или эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) после улучшения его состояния.
После удаления камней в желчном пузыре пациенту можно посоветовать соблюдать специальную диету для снижения уровня холестерина в крови, поскольку избыток холестерина способствует росту камней в желчном пузыре.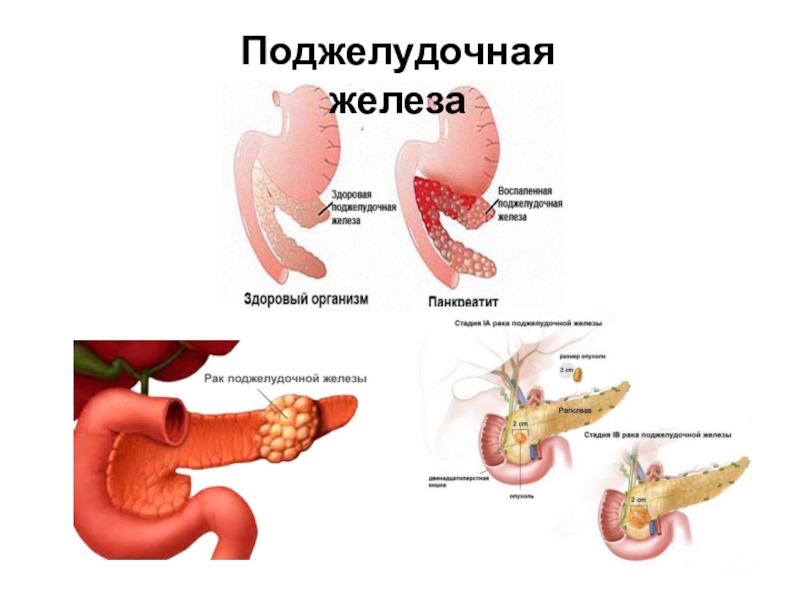
Американская гастроэнтерологическая ассоциация рекомендует операцию по удалению желчного пузыря у любого пациента, у которого развивается панкреатит из желчных камней.
Лечение злоупотребления алкоголем
Если врачи установят, что злоупотребление алкоголем было основной причиной острого панкреатита, пациенту может быть предложена программа лечения злоупотребления алкоголем.
Желчные камни, инфекции и злоупотребление алкоголем — частые причины острого панкреатита.
Злоупотребление алкоголем
У людей, употребляющих алкоголь в течение многих лет, может развиться панкреатит. Более высокое потребление, по-видимому, связано с более высокой вероятностью хронического панкреатита.
Трипсин — это пищеварительный фермент, вырабатываемый поджелудочной железой в неактивной форме.
Злоупотребление алкоголем может вызвать активацию трипсина, когда он все еще находится в поджелудочной железе, но ученые не уверены, почему.
Исследователи считают, что молекулы этанола влияют на клетки поджелудочной железы, заставляя их преждевременно активировать трипсин.
Камни в желчном пузыре
Камни в желчном пузыре — это небольшие, похожие на гальку образования, которые развиваются в желчном пузыре, часто при слишком высоком содержании холестерина в желчи.
Иногда желчные камни могут застревать, когда они выходят из желчных протоков в кишечник.
Эта блокировка также влияет на поджелудочную железу и препятствует высвобождению ферментов в кишечнике.
Если острый панкреатит связан с камнями в желчном пузыре, удаление желчного пузыря обычно рекомендуется до выписки пациента из больницы.
Инфекции
Бактериальные инфекции, которые могут привести к острому панкреатиту, включают сальмонеллез, тип пищевого отравления, вызываемый бактерией Salmonella, или болезнь легионеров, инфекция, вызванная бактериями Legionella pneumophila , обнаруженными в водопроводе, душевых лейках и резервуары для хранения воды.
Острый панкреатит также может быть вызван некоторыми вирусами, такими как гепатит В, эпидемический паротит, вирус Коксаки, цитомегаловирус и вирус ветряной оспы.
Другие возможные причины:
Более 10 процентов всех случаев острого панкреатита называют идиопатическими, что означает отсутствие очевидной причины.
Для большинства людей с острым панкреатитом нет диетических ограничений, но человек может быть не в состоянии есть в течение нескольких дней или ему, возможно, придется избегать твердой пищи.
В больнице некоторым людям может потребоваться зонд для кормления.
Когда человек снова начнет есть, ему, вероятно, посоветуют придерживаться здоровой диеты с низким содержанием жиров и регулярно есть небольшими порциями.
Важно пить много жидкости, но ограничивать потребление кофеина и избегать употребления алкоголя.
Американские диетические рекомендации содержат советы о здоровой диете с низким содержанием жиров.
Панкреатит может привести к осложнениям со смертельным исходом.
К ним относятся:
009 плевральный выпот
Возможна сердечная, легочная и почечная недостаточность. В тяжелых случаях органная недостаточность может произойти примерно через 48 часов после появления симптомов.Без лечения они могут привести к смерти. При появлении признаков острого панкреатита важно как можно скорее обратиться за лечением.
Врач спросит пациента о симптомах и осмотрит его брюшную полость. Если определенные области живота чувствительны при прикосновении, это может указывать на острый панкреатит.
При остром панкреатите мышцы брюшной стенки жесткие. При прослушивании брюшной полости с помощью стетоскопа кишечных звуков может быть очень мало или они могут отсутствовать.
Анализы крови
Поделиться на PinterestУровни амилазы и липазы могут быть высокими на ранних стадиях панкреатита.
Если уровни амилазы и липазы в крови выше нормы, пациента, скорее всего, отправят в больницу. При остром панкреатите поджелудочная железа производит повышенные уровни обоих химических веществ.
Однако анализы крови могут быть неточными, если они не получены в первый или второй день болезни. Это связано с тем, что уровни липазы и амилазы наиболее высоки в течение первых нескольких часов и возвращаются к норме через несколько дней.
Амилаза приходит в норму в течение 3-7 дней, а липаза приходит в норму через 8-14 дней.
Дальнейшее обследование в больнице
Чтобы определить риск осложнений, врач захочет выяснить, насколько воспалена поджелудочная железа; могут быть выполнены следующие тесты:


