Боли в нижней части спины
«Действия профессионалов предсказуемы. Но мир полон любителей»
КЛАССИФИКАЦИЯ (European guidelines; ICSI)
• Острая: до 6 нед.
• Подострая: 6 нед – 3 мес.
• Хроническая: >3 мес.
Причины болей в нижней части спины
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Грыжа позвоночного диска
• Боли в ноге.
• Тест с поднятием прямой ноги (Ласега).
• Нарушение рефлексов.
• Грыжи дисков на уровне L4–5 и L5/S1 по МРТ, КТ.
Спинальный стеноз
• Двусторонняя боль в ягодицах, бедрах, ногах.
• Псеводхромота.
• Преклонный возраст.
• Стеноз позвоночного канала (остеофиты, грыжи диска, гипертрофия желтой связки) по МРТ.
Опухоль
• Возраст >60 лет.
• Необъяснимое похудание.
• Рак легких, молочной железы, простаты (68% метастазов в кости), а также почки, желудка.
• Нет улучшения >1 мес.
• R пояснично-крестцового отдела, МРТ.
Компрессионный перелом позвонков
• Возраст >65 лет у мужчин и >75 лет у женщин.
• Анамнез остеопророза.
• Прием кортикостероидов.
• R пояснично-крестцового отдела.
Анкилозирующий спондилит
• Молодой возраст (<45 лет).
• Утренняя скованность.
• Улучшение при физических нагрузках.
• Боли во вторую половину ночи.
• Артрит, энтезит, дактилит, псориаз, воспаление кишечника, увеит.
• >СОЭ.
• R позвоночника, таза в прямой проекции (сакроилеит).
Инфекция позвоночника
• Начало боли с лихорадкой.
• Внутривенные инъекции, недавняя инфекция, иммуносупрессия, процедуры на позвоночнике.
• Боли в покое, ночью.
• Факторы риска туберкулеза.
ПОКАЗАНИЯ К РЕНТГЕНОГРАФИИ ПОЗВОНОЧНИКА ПРИ ОСТРЫХ БОЛЯХ (ICSI)
• Персистирующие ночные боли или боли в покое.
• Подозрение на рак.
• Лихорадка >38°С.
• Остеопороз.
• Системные заболевания.
• Длительное применение кортикостероидов.
• Иммуносупрессия.
• Тяжелая авария или повреждение.
• Подозрение на анкилозирующий спондилоартрит.
• Злоупотребление алкоголем или психоактивными веществами (риск остеомиелита, травм, переломов).
• В прямой и боковой проекции. Рентгенография нецелесообразна всем пациентам.
Магнитно-резонансная томография
Слева — норма, справа — грыжа межпозвонкового диска.
ПОКАЗАНИЯ К МАГНИТНО-РЕЗОНАНСНОЙ ТОМОГРАФИИ (ACP/APS; ICSI)
• Персистирующие и прогрессирующие боли в спине.
• Выраженный или прогрессирующий неврологический дефицит (парез стопы, функционально ограничивающая слабость — сгибание бедра, разгибание колена).
• Симптомы радикулопатии (боль с иррадиацией ниже колена).
• Нарушения стула, мочеиспускания (недержание, задержка).
• Прогрессирующая мышечная слабость ног.
• Симптомы спинального стеноза.
• Клинические или рентгенологические признаки рака.
• Травма.
• Потенциальные кандидаты для хирургии или эпидурального введения стероидов.
• Визуальные тесты всем пациентам нецелесообразны.
ДИАГНОСТИЧЕСКИЕ ВОЗМОЖНОСТИ ВИЗУАЛЬНЫХ ТЕСТОВ
| Ситуация | R компьютерная томография |
Магнитно-резонансная томография |
| Структура костей | + | +/− |
| Перелом, смещение позвонков | + | +/− |
| Грыжи дисков | + | + |
| Спинальный стеноз | + | + |
| Неврологические симптомы | +/− | + |
| Рецидивы симптомов после операции | +/− | + |
| Мягкие ткани | − | + |
ФОРМУЛИРОВКА ДИАГНОЗА
□ Боли в нижней части спины, неспецифические. [M54.5]
[M54.5]
□ Острая люмбалгия. Подвывих дугоотростчатых суставов L4–5. [M54.5]
□ Острая дискогенная радикулопатия L5–S1 справа, выраженная боль. [M51.1]
□ Хроническая люмбалгия. [M54.5]
□ Грыжа диска L4–5, хроническая люмбалгия. [M51.16]
□ Спондилоартроз со стенозом позвоночного канала, люмбоишалгия, перемежающаяся хромота. [M48.06]
□ Остеопороз постменопаузальный, компрессионный перелом Th12, L2, дорсалгия. [M80.0]
ЛЕЧЕНИЕ ОСТРОЙ БОЛИ (ACP, ICSI)
Нефармакологическое лечение (предпочтение)
• У большинства пациентов боль проходит независимо от лечения.
• Избегать постельного режима, постепенно расширять активность.
• Поверхностное тепло (согревающие подушки, одеяла).
• Массаж.
• Альтернативная медицина: мануальная терапия, акупунктура.
Фармакологическое лечение
• Противовоспалительные препараты: напроксен 250–550 мг 2–3 раза, ибупрофен 200–800 мг 3–4 раза, диклофенак 50–150 мг 1–3 раза.
• Миорелаксанты: толперизон 50–150 мг 2–3 раза после еды, н/ночь, тизанидин МР 6–12 мг 1 раз до 7–14 сут.
• Преднизолон: 60–40–20 мг по 5 сут при ишиасе вследствие грыжи диска.
Протезирование диска
ЛЕЧЕНИЕ ХРОНИЧЕСКОЙ БОЛИ (ACP, ICSI)
Нефармакологическое лечение (предпочтение)
•Матрас умеренной жесткости.
• Физические нагрузки.
• Массаж.
• Физиотерапия: низкоинтенсивный лазер.
• Альтернативная медицина: мануальная терапия, акупунктура, йога, тайчи, прогрессивная релаксация.
Фармакологическое лечение
• Противовоспалительные препараты.
• Дулоксетин 60 мг/сут, амитриптилин 25 мг/сут.
Причины болей в нижней части спины | Парфенов
1. Global Burden of Disease Study 2013 Collaborators. Global, regional, and national incidence, prevalence, and years lived with disability for 301 acute and chronic diseases and injuries in 188 countries, 1990-2013: a systematic analysis for the Global Burden of Disease Study 2013. Lancet. 2015;386: 743–800.
Lancet. 2015;386: 743–800.
2. Vos T., Flaxman A.D., Naghavi M., et al. Years lived with disability (YLDs) for 1160 sequelae of 289 diseases and injuries 1990–2010: a systematic analysis for the Global Burden of Disease Study 2010. Lancet. 2012;380:2163–2196.
3. Hoy D., Bain C., Williams G., et al. A systematic review of the global prevalence of low back pain. Arthritis Rheum. 2012;64(6):2028–2037.
4. Urits I., Burshtein A., Sharma M. et al. Low Back Pain, a Comprehensive Review: Pathophysiology, Diagnosis, and Treatment. Current Pain and Headache Reports. 2019;23:23.
5. van Tulder M., Becker A., Bekkering T., Breen A., Gil del Real M.T., Hutchinson A., et al. Chapter 3 European guidelines for the management of acute nonspecific low back pain in primary care. Eur. Spine J. 2006;15:s169–91.
Eur. Spine J. 2006;15:s169–91.
6. Koes B.W., van Tulder M., Lin C.W., et al. An updated overview of clinical guidelines for the management of non-specific low back pain in primary care. Eur. Spine J. 2010;19(12):2075–2094.
7. Bardin L.D., King P., Maher C.G. Diagnostic triage for low back pain: a practical approach for primary care. Med. J. Aust. 2017;206(6):268–273.
8. Oliveira C.B., Maher C.G., Pinto R.Z., Traeger A.C., Lin C.C., Chenot J.F., van Tulder M., Koes B.W. Clinical practice guidelines for the management of non-specific low back pain in primary care: an updated overview. Eur. Spine J. 2018; 27(11):2791–2803.
9. Парфенов В.А., Исайкин А.И. Боли в поясничной области. М., 2018. 200 с.
М., 2018. 200 с.
10. Парфенов В.А., Яхно Н.Н., Кукушкин М.Л. и др. Острая неспецифическая (скелетно-мышечная) поясничная боль: Рекомендации Российского общества по изучению боли (РОИБ). Неврология, нейропсихиатрия, психосоматика. 2018;10(2):4–11.
11. Chou R., Qaseem A., Snow V., et al. Diagnosis and treatment of low back pain: a joint clinical practice guideline from the American College of Physicians and the American Pain Society. Ann. Intern. Med. 2007; 147:478–491.
12. Chou R., Atlas S.J., Stanos S.P., et al. Nonsurgical interventional therapies for low back pain: a review of the evidence for an American Pain Society clinical practice guideline. Spine (Phila Pa 1976). 2009;34:1078–1093.
13. Henschke N., Maher C.G., Refshauge K.M., et al. Prevalence of and screening for serious spinal pathology in patients presenting to primary care settings with acute low back pain. Arthritis Rheum. 2009;60(10):3072–3080.
Henschke N., Maher C.G., Refshauge K.M., et al. Prevalence of and screening for serious spinal pathology in patients presenting to primary care settings with acute low back pain. Arthritis Rheum. 2009;60(10):3072–3080.
14. Sieper J., van der Heijde D., Landewé R. New criteria for inflammatory back pain in patients with chronic back pain: a real patient exercise by experts from the Assessment of SpondyloArthritis international Society (ASAS). Ann. Rheum Dis. 2009;68:777–83.
15. Cohen S.P., Chen Y., Neufeld N.J. Sacroiliac joint pain: a comprehensive review of epidemiology, diagnosis and treatment. Expert Rev. Neurother. 2013;13(1):99–116.
16. Schmidt G.L., Bhandutia A.K., Altman D.T. Management of Sacroiliac Joint Pain. J Am Acad Orthop Surg. 2018;26:610–616.
17. King W., Ahmed S.U., Baisden J. et al. Diagnosis and treatment of posterior sacroiliac complex pain: a systematic review with comprehensive analysis of the published data. Pain Med. 2015;16:257–265.
18. Fortin J.D., Dwyer A.P., West S., et al. (). Sacroiliac joint: pain referral maps upon applying a new injection/arthrography technique. Part I: asymptomatic volunteers. Spine (Phila Pa 1976). 1994;19:1475–1482.
19. Hooten W.M., Cohen S.P. Evaluation and Treatment of Low Back Pain: A Clinically Focused Review for Primary Care Specialists. Mayo Clin Proc. 2015;90(12):1699–1718.
20. Cohen S.P., Huang J.H., Brummett C. Facet joint pain — advances in patient selection and treatment. Nat. Rev. Rheumatol. 2013;9(2):101–116.
Nat. Rev. Rheumatol. 2013;9(2):101–116.
21. Bykowski J.L., Wong W.H. Role of facet joints in spine pain and image-guided treatment: a review. AJNR Am. J. Neuroradiol. 2012;33(8):1419–1426.
22. Zhen S., Ming Z., Xu-Hong Z., et al. Immune cascades in human intervertebral disc: the pros and cons. Int. J. Clin. Exp. Pathol. 2013;6:1009–1014.
23. Schistad E.I., Espeland A., Pedersen L.M., et al. Association between baseline IL-6 and 1-year recovery in lumbar radicular pain. Eur. J. Pain. 2014;18:1394–1401.
24. Chiu C.C., Chuang T.Y., Chang K.H., et al. The probability of spontaneous regression of lumbar herniated disc: a systematic review. Clin Rehabil. 2014;29:184–195.
25. Подчуфарова Е.В., Яхно Н.Н. Боль в спине. М.; 2010. 368 с.
Подчуфарова Е.В., Яхно Н.Н. Боль в спине. М.; 2010. 368 с.
26. Bogduk N. On the definitions and physiology of back pain, referred pain, and radicular pain. Pain. 2009;147:17–29.
27. Zhang Y., Guo T., Guo X., Wu S. Clinical diagnosis for discogenic low back pain. International journal of biological sciences. 2009;5(7):647–658.
28. Kim S.J., Lee T.H., Lim S.M. Prevalence of disc degeneration in asymptomatic korean subjects. Part 1: lumbar spine. Journal of Korean Neurosurgical Society. 2013;53:31–38.
29. Steurer J., Roner S., Gnannt R., Hodler J. LumbSten Research Collaboration. Quantitative radiologic criteria for the diagnosis of lumbar spinal stenosis: a systematic literature review. BMC Musculoskelet Disord. 2011;12:175.
BMC Musculoskelet Disord. 2011;12:175.
30. Covaro A., Vilà–Canet G., de Frutos A.G. Management of degenerative lumbar spinal stenosis: an evidence-based review. EFORT Open Rev. 2017;1(7):267–274.
31. Koc Z., Ozcakir S., Sivrioglu K., Gurbet A., Kucukoglu S. Effectiveness of physical therapy and epidural steroid injections in lumbar spinal stenosis. Spine (Phila Pa 1976). 2009;34:985–989.
32. Clauw D.J. Fibromyalgia: a clinical review. JAMA. 2014; 311(15):1547–1555.
33. Cohen H. Controversies and challenges in fibromyalgia: a review and a proposal. The Adv Musculoskel Dis. 2017; 9(5): 115–127.
34. Bennett R., Friend R., Marcus D., et al. Criteria for the diagnosis of fibromyalgia: validation of the modified 2010 preliminary ACR criteria and the development of alternative criteria. Arthritis Care Res. 2014;66(9):1364–1373.
Bennett R., Friend R., Marcus D., et al. Criteria for the diagnosis of fibromyalgia: validation of the modified 2010 preliminary ACR criteria and the development of alternative criteria. Arthritis Care Res. 2014;66(9):1364–1373.
35. George S.Z., Calley D., Valencia C., Beneciuk J.M. Clinical investigation of pain related fear and pain catastrophizing for patients with low back pain. Clin. J. Pain. 2011;27(2):108–115.
36. Калимеева Е.Ю., Парфенов В.А. Оптимизация ведения пациентов с хронической неспецифической люмбалгией. Неврология, нейропсихиатрия, психосоматика. 2017;9(2):25–29.
37. Hartvigsen J., Hancock M.J., Kongsted A., et al. What low back pain is and why we need to pay attention. Lancet. 2018;391: 2356–2367.
38. Pinto R.Z., Ferreira P.H., Kongsted A., Ferreira M.L. et al. Self-reported moderate-to-vigorous leisure time physical activity predicts less pain and disability over 12 months in chronic and persistent low back pain. Eur. J. Pain. 2014;18(8):1190–1198.
Pinto R.Z., Ferreira P.H., Kongsted A., Ferreira M.L. et al. Self-reported moderate-to-vigorous leisure time physical activity predicts less pain and disability over 12 months in chronic and persistent low back pain. Eur. J. Pain. 2014;18(8):1190–1198.
39. DiNapoli E.A., Craine M., Dougherty P. et al. Deconstructing chronic low back pain in the older adult step-by-step evidence and expert-based recommendations for evaluation and treatment. Part V: Maladaptive coping. Pain Med. 2016;17(1): 64–73.
40. Kamper S.J., Apeldoorn A.T., Chiarotto A., et al. Multidisciplinary biopsychosocial rehabilitation for chronic low back pain. Cochrane Database Syst. Rev. 2014;9:CD000963.
41. Foster N.E., Anema J.R., Cherkin D. et al. Prevention and treatment of low back pain: evidence, challenges, and promising directions. Lancet. 2018;391:2368–2383.
42. Kent P.M., Keating J. L., Taylor N.F. Primary care clinicians use variable methods to assess acute nonspecific low back pain and usually focus on impairments. Man. Ther. 2009;14(1):88–100.
Остеоартрит суставов позвоночника как причина хронической боли в нижней части спины | Каратеев
1. Яхно НН, Кукушкин МЛ, редакторы. Боль (практическое руководство для врачей). Москва: Издательство РАМН; 2012. 512 c.
2. Knezevic NN, Mandalia S, Raasch J, et al. Treatment of chronic low back pain – new approaches on the horizon. J Pain Res. 2017 May 10;10:1111-23. doi: 10.2147/JPR.S132769. eCollection 2017.
3. Wong AY, Karppinen J, Samartzis D. Low back pain in older adults: risk factors, management options and future directions. Scoliosis Spinal Disord. 2017 Apr 18;12:14. doi: 10.1186/s13013-017-0121-3.eCollection 2017.
Wong AY, Karppinen J, Samartzis D. Low back pain in older adults: risk factors, management options and future directions. Scoliosis Spinal Disord. 2017 Apr 18;12:14. doi: 10.1186/s13013-017-0121-3.eCollection 2017.
4. Last AR, Hulberta K. Chronic Low Back Pain: Evaluation and Management. Am Fam Physician. 2009;79(12):1067-74.
5. GBD 2017 Disease and Injury Incidence and Prevalence Collaborators. Global, regional, and national incidence, prevalence, and years lived with disability for 354 diseases and injuries for 195 countries and territories, 1990-2017: a systematic anlysis for the Global Burden of Disease Study 2017. Lancet. 2018 Nov 10;392(10159):1789-858. doi: 10.1016/S0140-6736(18)32279-7. Epub 2018 Nov 8.
6. Allegri M, Montella S, Salici F, et al. Mechanisms of low back pain: a guide for diagnosis and therapy. Version 2. F1000Res. 2016 Jun 28 [revised 2016 Oct 11];5. pii: F1000 Faculty Rev-1530. eCollection 2016.
Mechanisms of low back pain: a guide for diagnosis and therapy. Version 2. F1000Res. 2016 Jun 28 [revised 2016 Oct 11];5. pii: F1000 Faculty Rev-1530. eCollection 2016.
7. Shmagel A, Foley R, Ibrahim H. Epidemiology of Chronic Low Back Pain in US Adults: Data From the 2009-2010 National Health and Nutrition Examination Survey. Arthritis Care Res (Hoboken). 2016 Nov;68(11):1688-94. doi: 10.1002/acr.22890
8. Deyo R, Mirza S, Turner J, Martin B. Overtreating chronic back pain: time to back off? J Am Board Fam Med. 2009;22(1):62-8.
9. Давыдов ОС. Остеоартрит фасеточных суставов как одна из составляющих неспецифической боли в спине. Неврология, нейропсихиатрия, психосоматика. 2019;11(2S):76-82 doi: 10.14412/2074-2711-2019-2S-76-82
10. Исайкин АИ, Давыдов ОС, Кавелина АВ, Иванова МА. Проблема спондилоартроза. Взгляд невролога. Эффективная фармакотерапия. 2017;38(5):28-40
Исайкин АИ, Давыдов ОС, Кавелина АВ, Иванова МА. Проблема спондилоартроза. Взгляд невролога. Эффективная фармакотерапия. 2017;38(5):28-40
11. Perolat R, Kastler A, Nicot B, et al. Facet joint syndrome: from diagnosis to interventional management. Insights Imaging. 2018 Oct;9(5):773-89. doi: 10.1007/s13244-018-0638-x. Epub 2018 Aug 8.
12. Gellhorn AC, Katz JN, Suri P. Osteoarthritis of the spine: the facet joints. Nat Rev Rheumatol. 2013 Apr;9(4):216-24. doi: 10.1038/nrrheum.2012.199. Epub 2012 Nov 13.
13. Cavanaugh JM, Lu Y, Chen C, Kallakuri S. Pain generation in lumbar and cervical facet joints. J Bone Joint Surg Am. 2006 Apr;88 Suppl 2:63-7.
14. Ita ME, Zhang S, Holsgrove TP, et al. The Physiological Basis of Cervical Facet-Mediated Persistent Pain: Basic Science and Clinical Challenges. J Orthop Sports Phys Ther. 2017 Jul;47(7):450-61. doi: 10.2519/jospt.2017.7255. Epub 2017 Jun 16.
The Physiological Basis of Cervical Facet-Mediated Persistent Pain: Basic Science and Clinical Challenges. J Orthop Sports Phys Ther. 2017 Jul;47(7):450-61. doi: 10.2519/jospt.2017.7255. Epub 2017 Jun 16.
15. Zhang S, Zhao E, Winkelstein BA. A Nociceptive Role for Integrin Signaling in Pain After Mechanical Injury to the Spinal Facet Capsular Ligament. Ann Biomed Eng. 2017 Dec;45(12):2813-25. doi: 10.1007/s10439-017-1917-2. Epub 2017 Sep 18.
16. Kalichman L, Kim DH, Li L, et al. Computed tomography-evaluated features of spinal degeneration: prevalence, intercorrelation, and association with self-reported low back pain. Spine J. 2010 Mar;10(3):200-8. doi: 10.1016/j.spinee.2009.10.018. Epub 2009 Dec 16.
17. Goode AP, Marshall SW, Renner JB, et al. Lumbar spine radiographic features and demographic, clinical, and radiographic knee, hip, and hand osteoarthritis. Arthritis Care Res (Hoboken). 2012 Oct;64(10):1536-44. doi: 10.1002/acr.21720
Arthritis Care Res (Hoboken). 2012 Oct;64(10):1536-44. doi: 10.1002/acr.21720
18. Eubanks JD, Lee MJ, Cassinelli E, Ahn NU. Prevalence of lumbar facet arthrosis and its relationship to age, sex, and race: an anatomic study of cadaveric specimens. Spine (Phila Pa 1976). 2007 Sep 1;32(19):2058-62.
19. Ko S, Vaccaro AR, Lee S, et al. The prevalence of lumbar spine facet joint osteoarthritis and its association with low back pain in selected Korean populations. Clin Orthop Surg. 2014 Dec;6(4):385-91. doi: 10.4055/cios.2014.6.4.385. Epub 2014 Nov 10.
20. Maataoui A, Vogl TJ, Middendorp M, et al. Association between facet joint osteoarthritis and the Oswestry Disability Index. World J Radiol. 2014 Nov 28;6(11):881-5.
21. Schwarzer AC, Derby R, Aprill CN, et al. The value of the provocation response in lumbar zygapophyseal joint injections. Clin J Pain. 1994 Dec;10(4):309-13.
Schwarzer AC, Derby R, Aprill CN, et al. The value of the provocation response in lumbar zygapophyseal joint injections. Clin J Pain. 1994 Dec;10(4):309-13.
22. Manchikanti L, Boswell MV, Singh V, et al. Prevalence of facet joint pain in chronic spinal pain of cervical, thoracic, and lumbar regions. BMC Musculoskelet Disord. 2004 May 28;5:15.
23. Mooney V, Robertson J. The facet syndrome. Clin Orthop Relat Res. 1976 Mar-Apr;(115):149-56.
24. Gomez Vega JC, Acevedo-Gonzalez JC. Clinical diagnosis scale for pain lumbar of facet origin: systematic review of literature and pilot study. Neurocirugia (Astur). 2018 Jun 14. pii: S1130-1473(18)30051-4
25. Vleeming A, Schuenke MD, Masi AT, et al. The sacroiliac joint: an overview of its anatomy, function and potential clinical implications. J Anat. 2012 Dec;221(6):537-67. doi: 10.1111/j.1469-7580.2012.01564.x. Epub 2012 Sep 19.
The sacroiliac joint: an overview of its anatomy, function and potential clinical implications. J Anat. 2012 Dec;221(6):537-67. doi: 10.1111/j.1469-7580.2012.01564.x. Epub 2012 Sep 19.
26. Forst SL, Wheeler MT, Fortin JD, Vilensky JA. The sacroiliac joint: anatomy, physiology and clinical significance. Pain Physician. 2006 Jan;9(1):61-7
27. Polly DW Jr. The Sacroiliac Joint. Neurosurg Clin N Am. 2017 Jul;28(3):301-12. doi: 10.1016/j.nec.2017.03.003
28. Исайкин АИ, Иванова МА, Кавелина АВ, Черненко ОА, Яхно НН. Синдром крестцово-подвздошного сочленения. Русский медицинский журнал. 2016;24:1583-8
29. Asada M, Tokunaga D, Arai Y, et al. Degeneration of the Sacroiliac Joint in Hip Osteoarthritis Patients: A Three-Dimensional Image Analysis. J Belg Soc Radiol. 2019 May 23;103(1):36. doi: 10.5334/jbsr.1648
30. Weinberg DS, Gebhart JJ, Liu RW. Hip-spine syndrome: A cadaveric analysis between osteoarthritis of the lumbar spine and hip joints. Orthop Traumatol Surg Res. 2017 Sep;103(5):651-6. doi: 10.1016/j.otsr.2017.05.010. Epub 2017 May 31.
31. Laplante BL, DePalma MJ. Spine osteoarthritis. PMR. 2012 May;4(5 Suppl):S28-36. doi: 10.1016/j.pmrj.2012.03.005
32. Kampen WU, Tillmann B. Age-related changes in the articular cartilage of human sacroiliac joint. Anat Embryol (Berl). 1998 Dec;198(6):505-13.
33. Cohen SP, Chen Y, Neufeld NJ. Sacroiliac joint pain: a comprehensive review of epidemiology, diagnosis and treatment. Expert Rev Neurother. 2013 Jan;13(1):99-116. doi: 10.1586/ern.12.148
Expert Rev Neurother. 2013 Jan;13(1):99-116. doi: 10.1586/ern.12.148
34. Hodge JC, Bessette B. The incidence of sacroiliac joint disease in patients with low-back pain. Can Assoc Radiol J. 1999 Oct;50(5):321-3.
35. Shibata Y, Shirai Y, Miyamoto M. The aging process in the sacroiliac joint: helical computed tomography analysis. J Orthop Sci. 2002;7(1):12-8.
36. Vogler JB 3rd, Brown WH, Helms CA, Genant HK. The normal sacroiliac joint: a CT study of asymptomatic patients. Radiology. 1984 May;151(2):433-7.
37. Maigne JY, Aivaliklis A, Pfefer F. Results of sacroiliac joint double block and value of sacroiliac pain provocation tests in 54 patients with low back pain. Spine (Phila Pa 1976). 1996;21:1889-92.
1996;21:1889-92.
38. Simopoulos TT, Manchikanti L, Gupta S, et al. Systematic Review of the Diagnostic Accuracy and Therapeutic Effectiveness of Sacroiliac Joint Interventions. Pain Physician. 2015 SepOct;18(5):E713-56.
39. Barros G, McGrath L, Gelfenbeyn M. Sacroiliac Joint Dysfunction in Patients With Low Back Pain. Fed Pract. 2019 Aug;36(8):370-5.
40. Rupert MP, Lee M, Manchikanti L, et al. Evaluation of sacroiliac joint interventions: a systematic appraisal of the literature. Pain Physician. 2009 Mar-Apr;12(2):399-418.
41. Szadek KM, van der Wurff P, van Tulder MW, et al. Diagnostic validity of criteria for sacroiliac joint pain: a systematic review. J Pain. 2009 Apr;10(4):354-68. doi: 10.1016/j.jpain.2008.09.014. Epub 2008 Dec 19.
doi: 10.1016/j.jpain.2008.09.014. Epub 2008 Dec 19.
42. Насонов ЕЛ, редактор. Российские клинические рекомендации. Ревматология. Москва: ГЭОТАР-Медиа; 2017. 464 с.
43. Bannuru RR, Osani MC, Vaysbrot EE, et al. OARSI guidelines for the non-surgical management of knee, hip, and polyarticular osteoarthritis. Osteoarthritis Cartilage. 2019 Jul 3. pii: S1063-4584(19)31116-1. doi: 10.1016/j.joca.2019.06.011 [Epub ahead of print].
44. Bruyere O, Honvo G, Veronese N, et al. An updated algorithm recommendation for the management of knee osteoarthritis from the European Society for Clinical and Economic Aspects of Osteoporosis, Osteoarthritis and Musculoskeletal Diseases (ESCEO). Semin Arthritis Rheum. 2019 Apr 30. pii: S0049-0172(19)30043-5. doi: 10.1016/j.semarthrit. 2019.04.008 [Epub ahead of print].
2019.04.008 [Epub ahead of print].
45. Zhang W, Doherty M, Arden N, et al. EULAR evidence based recommendations for the management of hip osteoarthritis: report of a task force of the EULAR Standing Committee for International Clinical Studies Including Therapeutics (ESCISIT). Ann Rheum Dis. 2005 May;64(5):669-81. Epub 2004 Oct 7.
46. Hochberg MC, Altman RD, April KT, et al. American College of Rheumatology 2012 recommendations for the use of nonpharmacologic and pharmacologic therapies in osteoarthritis of the hand, hip, and knee. Arthritis Care Res (Hoboken). 2012 Apr;64(4):465-74.
47. Qaseem A, Wilt TJ, McLean RM, et al. Noninvasive Treatments for Acute, Subacute, and Chronic Low Back Pain: A Clinical Practice Guideline From the American College of Physicians. Ann Intern Med. 2017 Apr 4;166(7):514-30. doi: 10.7326/M16-2367. Epub 2017 Feb 14.
Ann Intern Med. 2017 Apr 4;166(7):514-30. doi: 10.7326/M16-2367. Epub 2017 Feb 14.
48. Bernstein IA, Malik Q, Carville S, Ward S. Low back pain and sciatica: summary of NICE guidance. BMJ. 2017 Jan 6;356:i6748. doi: 10.1136/bmj.i6748
49. Foster NE, Anema JR, Cherkin D, et al. Prevention and treatment of low back pain: evidence, challenges, and promising directions. Lancet. 2018 Jun 9;391(10137):2368-83. doi: 10.1016/S0140-6736(18)30489-6. Epub 2018 Mar 21.
50. Oliveira CB, Maher CG, Pinto RZ, et al. Clinical practice guidelines for the management of non-specific low back pain in primary care: an updated overview. Eur Spine J. 2018 Nov;27(11):2791-803. doi: 10.1007/s00586-018-5673-2. Epub 2018 Jul 3.
51. Leopoldino AO, Machado GC, Ferreira PH, et al. Paracetamol versus placebo for knee and hip osteoarthritis. Cochrane Database Syst Rev. 2019 Feb 25;2:CD013273. doi: 10.1002/14651858.CD013273
Leopoldino AO, Machado GC, Ferreira PH, et al. Paracetamol versus placebo for knee and hip osteoarthritis. Cochrane Database Syst Rev. 2019 Feb 25;2:CD013273. doi: 10.1002/14651858.CD013273
52. Saragiotto BT, Machado GC, Ferreira ML, et al. Paracetamol for low back pain. Cochrane Database Syst Rev. 2016 Jun 7;(6):CD012230. doi: 10.1002/14651858.CD012230
53. De Abajo FJ, Gil MJ, Bryant V, et al. Upper gastrointestinal bleeding associated with NSAIDs, other drugs and interactions: a nested case-control study in a new general practice database. Eur J Clin Pharmacol. 2013 Mar;69(3):691-701. doi: 10.1007/s00228-012-1386-3. Epub 2012 Sep 6.
54. McCrae JC, Morrison EE, MacIntyre IM, et al. Long-term adverse effects of paracetamol – a review. Br J Clin Pharmacol. 2018 Oct;84(10):2218-30. doi: 10.1111/bcp.13656. Epub 2018 Jul 20.
2018 Oct;84(10):2218-30. doi: 10.1111/bcp.13656. Epub 2018 Jul 20.
55. Girard P, Sourdet S, Cantet C, et al. Acetaminophen Safety: Risk of Mortality and Cardiovascular Events in Nursing Home Residents, a Prospective Study. J Am Geriatr Soc. 2019 Jun;67(6):1240-7. doi: 10.1111/jgs.15861. Epub 2019 Mar 26.
56. Da Costa BR, Reichenbach S, Keller N, et al. Effectiveness of non-steroidal anti-inflammatory drugs for the treatment of pain in knee and hip osteoarthritis: a network meta-analysis. Lancet. 2017 Jul 8;390(10090):e21-e33. doi: 10.1016/S0140-6736(17)31744-0
57. Jung SY, Jang EJ, Nam SW, et al. Comparative effectiveness of oral pharmacologic interventions for knee osteoarthritis: A network meta-analysis. Mod Rheumatol. 2018 Nov;28(6):1021-8.
58. Moss P, Benson HAE, Will R, Wright A. Fourteen days of etoricoxib 60 mg improves pain, hyperalgesia and physical function in individuals with knee osteoarthritis: a randomized controlled trial. Osteoarthritis Cartilage. 2017 Aug 2. pii: S1063-4584(17)31091-9
Moss P, Benson HAE, Will R, Wright A. Fourteen days of etoricoxib 60 mg improves pain, hyperalgesia and physical function in individuals with knee osteoarthritis: a randomized controlled trial. Osteoarthritis Cartilage. 2017 Aug 2. pii: S1063-4584(17)31091-9
59. Arendt-Nielsen L, Egsgaard LL, Petersen KK. Evidence for a central mode of action for etoricoxib (COX-2 inhibitor) in patients with painful knee osteoarthritis. Pain. 2016 Aug;157(8):1634-44. doi: 10.1097/j.pain.0000000000000562
60. Cannon C, Curtis S, FitzGerald G, et al. Cardiovascular outcomes with etoricoxib and diclofenac in patients with osteoarthritis and rheumatoid arthritis in the Multinational Etoricoxib and Diclofenac Arthritis Long-term (MEDAL) programme: a randomised comparison. Lancet. 2006;368:1771-81 Epub 2006 Nov 13.
61. Reginster J, Malmstrom K, Mehta A, et al. Evaluation of the efficacy and safety of etoricoxib compared with naproxen in two, 138-week randomised studies of patients with osteoarthritis. Ann Rheum Dis. 2007;66(7):945-51.
Reginster J, Malmstrom K, Mehta A, et al. Evaluation of the efficacy and safety of etoricoxib compared with naproxen in two, 138-week randomised studies of patients with osteoarthritis. Ann Rheum Dis. 2007;66(7):945-51.
62. Feng X, Tian M, Zhang W, Mei H. Gastrointestinal safety of etoricoxib in osteoarthritis and rheumatoid arthritis: A meta-analysis. PLoS One. 2018 Jan 10;13(1):e0190798. doi: 10.1371/journal.pone.0190798. eCollection 2018.
63. Gunter BR, Butler KA, Wallace RL, et al. Non-steroidal antiinflammatory drug-induced cardiovascular adverse events: a metaanalysis. J Clin Pharm Ther. 2017 Feb;42(1):27-38. doi: 10.1111/jcpt.12484. Epub 2016 Dec 26.
64. Zingler G, Hermann B, Fischer T, Herdegen T. Cardiovascular adverse events by non-steroidal anti-inflammatory drugs: when the benefits outweigh the risks. Expert Rev Clin Pharmacol. 2016 Nov;9(11):1479-92. doi: 10.1080/17512433.2016.1230495. Epub 2016 Sep 8.
Expert Rev Clin Pharmacol. 2016 Nov;9(11):1479-92. doi: 10.1080/17512433.2016.1230495. Epub 2016 Sep 8.
65. Van Tulder MW, Touray T, Furlan AD, et al. Muscle relaxants for nonspecific low back pain: a systematic review within the framework of the cochrane collaboration. Spine (Phila Pa 1976). 2003 Sep 1;28(17):1978-92.
66. Abdel Shaheed C, Maher CG, Williams KA, McLachlan AJ. Efficacy and tolerability of muscle relaxants for low back pain: Systematic review and meta-analysis. Eur J Pain. 2017 Feb;21(2):228-37. doi: 10.1002/ejp.907. Epub 2016 Jun 22.
67. Trouvin AP, Berenbaum F, Perrot S. The opioid epidemic: helping rheumatologists prevent a crisis. RMD Open. 2019 Aug 6;5(2):e001029. doi: 10.1136/rmdopen-2019-001029.eCollection 2019.
68. Smith SR, Deshpande BR, Collins JE, et al. Comparative pain reduction of oral non-steroidal anti-inflammatory drugs and opioids for knee osteoarthritis: systematic analytic review. Osteoarthritis Cartilage. 2016 Jun;24(6):962-72.
Smith SR, Deshpande BR, Collins JE, et al. Comparative pain reduction of oral non-steroidal anti-inflammatory drugs and opioids for knee osteoarthritis: systematic analytic review. Osteoarthritis Cartilage. 2016 Jun;24(6):962-72.
69. Abdel Shaheed C, Maher CG, Williams KA, et al. Efficacy, Tolerability, and Dose-Dependent Effects of Opioid Analgesics for Low Back Pain: A Systematic Review and Meta-analysis. JAMA Intern Med. 2016 Jul 1;176(7):958-68. doi: 10.1001/jamainternmed.2016.1251
70. Zhu X, Wu D, Sang L, et al. Comparative effectiveness of glucosamine, chondroitin, acetaminophen or celecoxib for the treatment of knee and/or hip osteoarthritis: a network meta-analysis. Clin Exp Rheumatol. 2018 Jul-Aug;36(4):595-602. Epub 2018 Jan 31.
71. Sodha R, Sivanadarajah N, Alam M. The use of glucosamine for chronic low back pain: a systematic review of randomised control trials. BMJ Open. 2013 Jun 20;3(6). pii: e001167. doi: 10.1136/bmjopen-2012-001167
The use of glucosamine for chronic low back pain: a systematic review of randomised control trials. BMJ Open. 2013 Jun 20;3(6). pii: e001167. doi: 10.1136/bmjopen-2012-001167
72. Wilkens P, Scheel IB, Grundnes O, et al. Effect of glucosamine on pain-related disability in patients with chronic low back pain and degenerative lumbar osteoarthritis: a randomized controlled trial. JAMA. 2010 Jul 7;304(1):45-52. doi: 10.1001/jama.2010.893
73. Левин ОС, Олюнин ДЮ, Голубева ЛВ. Эффективность алфлутопа при хронической вертеброгенной люмбоишалгии по данным двойного слепого плацебо-контролируемого исследования. Научно-практическая ревматология. 2004;42(4):80-4 doi: 10.14412/1995-4484-2004-809
74. Лила АМ, Мазуров ВИ, Шидловская ОВ, Шостак МС. Терафлекс в комплексной терапии остеоартроза коленных суставов и позвоночника (результаты клинического исследования). Русский медицинский журнал. 2005;13(24):1618-22
Русский медицинский журнал. 2005;13(24):1618-22
75. Ковальчук ВВ, Миннуллин ТИ, Аманова ЭО и др. Пациент с болью в спине в практике клинициста. Возможности повышения эффективности терапии. Поликлиника. 2016;(3-4): 62-72
76. Алексеева ЛИ, Алексеев ВВ, Баринов АН, Сингх Г. Новые подходы к лечению неспецифической боли в нижней части спины. Научно-практическая ревматология. 2016;54(1):16-20 doi: 10.14412/1995-4484-2016-16-20
77. Jü ni P, Hari R, Rutjes AW, et al. Intra-articular corticosteroid for knee osteoarthritis. Cochrane Database Syst Rev. 2015 Oct 22;(10):CD005328.
78. McAlindon TE, LaValley MP, Harvey WF, et al. Effect of Intraarticular Triamcinolone vs Saline on Knee Cartilage Volume and Pain in Patients With Knee Osteoarthritis: A Randomized Clinical Trial. JAMA. 2017 May 16;317(19):1967-75. doi: 10.1001/jama.2017.5283
JAMA. 2017 May 16;317(19):1967-75. doi: 10.1001/jama.2017.5283
79. Manchikanti L, Kaye AD, Boswell MV, et al. A Systematic Review and Best Evidence Synthesis of the Effectiveness of Therapeutic Facet Joint Interventions in Managing Chronic Spinal Pain. Pain Physician. 2015 Jul-Aug;18(4):E535-82.
80. Vekaria R, Bhatt R, Ellard DR, et al. Intra-articular facet joint injections for low back pain: a systematic review. Eur Spine J. 2016 Apr;25(4):1266-81. doi: 10.1007/s00586-016-4455-y. Epub 2016 Feb 23.
81. Kennedy DJ, Huynh L, Wong J, et al. Corticosteroid Injections Into Lumbar Facet Joints: A Prospective, Randomized, DoubleBlind Placebo-Controlled Trial. Am J Phys Med Rehabil. 2018 Oct;97(10):741-6. doi: 10.1097/PHM.0000000000000960
82. Sae-Jung S, Jirarattanaphochai K. Outcomes of lumbar facet syndrome treated with oral diclofenac or methylprednisolone facet injection: a randomized trial. Int Orthop. 2016 Jun;40(6):1091-8. doi: 10.1007/s00264-016-3154-y. Epub 2016 Mar 18.
Sae-Jung S, Jirarattanaphochai K. Outcomes of lumbar facet syndrome treated with oral diclofenac or methylprednisolone facet injection: a randomized trial. Int Orthop. 2016 Jun;40(6):1091-8. doi: 10.1007/s00264-016-3154-y. Epub 2016 Mar 18.
83. Hansen H, Manchikanti L, Simopoulos TT, et al. A systematic evaluation of the therapeutic effectiveness of sacroiliac joint interventions. Pain Physician. 2012 May-Jun;15(3):E247-78.
84. Fuchs S, Erbe T, Fischer HL, et al. Intraarticular hyaluronic acid versus glucocorticoid injections for nonradicular pain in the lumbar spine. J Vasc Interv Radiol. 2005 Nov;16(11):1493-8.
85. DePalma MJ, Ketchum JM, Queler ED, Trussell BS. Prospective pilot study of painful lumbar facet joint arthropathy after intraarticular injection of hylan G-F 20. PMR. 2009 Oct;1(10):908-15. doi: 10.1016/j.pmrj.2009.09.008
PMR. 2009 Oct;1(10):908-15. doi: 10.1016/j.pmrj.2009.09.008
86. Cleary M, Keating C, Poynton AR. Viscosupplementation in lumbar facet joint arthropathy: a pilot study. J Spinal Disord Tech. 2008 Feb;21(1):29-32. doi: 10.1097/BSD.0b013e318057720c
87. Annaswamy TM, Armstead C, Carlson L, et al. Intra-articular Triamcinolone Versus Hyaluronate Injections for Low Back Pain With Symptoms Suggestive of Lumbar Zygapophyseal Joint Arthropathy: A Pragmatic, Double-Blind Randomized Controlled Trial. Am J Phys Med Rehabil. 2018 Apr;97(4):278-84. doi: 10.1097/PHM.0000000000000879
88. Srejic U, Calvillo O, Kabakibou K. Viscosupplementation: a new concept in the treatment of sacroiliac joint syndrome: a preliminary report of four cases. Reg Anesth Pain Med. 1999 Jan-Feb;24(1):84-8.
89. O’Connell B, Wragg NM, Wilson SL. The use of PRP injections in the management of knee osteoarthritis. Cell Tissue Res. 2019 May;376(2):143-52. doi: 10.1007/s00441-019-02996-x. Epub 2019 Feb 13.
90. Wu J, Zhou J, Liu C, et al. A Prospective Study Comparing Platelet-Rich Plasma and Local Anesthetic (LA)/Corticosteroid in Intra-Articular Injection for the Treatment of Lumbar Facet Joint Syndrome. Pain Pract. 2017 Sep;17(7):914-24. doi: 10.1111/papr.12544. Epub 2017 Feb 22.
91. Navani A, Manchikanti L, Albers SL, et al. Responsible, Safe, and Effective Use of Biologics in the Management of Low Back Pain: American Society of Interventional Pain Physicians (ASIPP) Guidelines. Pain Physician. 2019 Jan;22(1S):S1-S74.
92. Maas ET, Ostelo RW, Niemisto L, et al. Radiofrequency denervation for chronic low back pain. Cochrane Database Syst Rev. 2015 Oct 23;(10):CD008572. doi: 10.1002/14651858.CD008572.pub2
Maas ET, Ostelo RW, Niemisto L, et al. Radiofrequency denervation for chronic low back pain. Cochrane Database Syst Rev. 2015 Oct 23;(10):CD008572. doi: 10.1002/14651858.CD008572.pub2
93. Juch JN, Maas ET, Ostelo RWJG, et al. Effect of Radiofrequency Denervation on Pain Intensity Among Patients With Chronic Low Back Pain: The Mint Randomized Clinical Trials. JAMA. 2017 Jul 4;318(1):68-81. doi: 10.1001/jama.2017.7918
94. Do KH, Ahn SH, Cho YW, Chang MC. Comparison of intra-articular lumbar facet joint pulsed radiofrequency and intra-articular lumbar facet joint corticosteroid injection for management of lumbar facet joint pain: A randomized controlled trial. Medicine (Baltimore). 2017 Mar;96(13):e6524. doi: 10.1097/MD.0000000000006524
95. Burmester GR, Bijlsma JWJ, Cutolo M, McInnes IB. Managing rheumatic and musculoskeletal diseases – past, present and future. Nat Rev Rheumatol. 2017 Jul;13(7):443-8. doi: 10.1038/nrrheum.2017.95. Epub 2017 Jun 15.
Managing rheumatic and musculoskeletal diseases – past, present and future. Nat Rev Rheumatol. 2017 Jul;13(7):443-8. doi: 10.1038/nrrheum.2017.95. Epub 2017 Jun 15.
96. Clauw DJ, Essex MN, Pitman V, Jones KD. Reframing chronic pain as a disease, not a symptom: rationale and implications for pain management. Postgrad Med. 2019 Jan;131(3):1-14. doi: 10.1080/00325481.2019.1574403 [Epub ahead of print].
97. Rausch Osthoff AK, Niedermann K, Braun J, et al. 2018 EULAR recommendations for physical activity in people with inflammatory arthritis and osteoarthritis. Ann Rheum Dis. 2018 Sep;77(9): 1251-60. doi: 10.1136/annrheumdis-2018-213585. Epub 2018 Jul 11.
98. Jauregui JJ, Cherian JJ, Gwam CU, et al. A Meta-Analysis of Transcutaneous Electrical Nerve Stimulation for Chronic Low Back Pain. Surg Technol Int. 2016 Apr;28:296-302.
Surg Technol Int. 2016 Apr;28:296-302.
99. Resende L, Merriwether E, Rampazo EP, et al. Meta-analysis of transcutaneous electrical nerve stimulation for relief of spinal pain. Eur J Pain. 2018 Apr;22(4):663-78. doi: 10.1002/ejp.1168. Epub 2017 Dec 27.
100. Lam M, Galvin R, Curry P. Effectiveness of acupuncture for nonspecific chronic low back pain: a systematic review and metaanalysis. Spine (Phila Pa 1976). 2013 Nov 15;38(24):2124-38. doi: 10.1097/01.brs.0000435025.65564.b7
101. Coulter ID, Crawford C, Hurwitz EL, et al. Manipulation and mobilization for treating chronic low back pain: a systematic review and meta-analysis. Spine J. 2018 May;18(5):866-79. doi: 10.1016/j.spinee.2018.01.013. Epub 2018 Jan 31.
102. Furlan AD, Giraldo M, Baskwill A, Irvin E, Imamura M.
Furlan AD, Giraldo M, Baskwill A, Irvin E, Imamura M.
103. Massage for low-back pain. Cochrane Database Syst Rev. 2015 Sep 1;(9):CD001929. doi: 10.1002/14651858.CD001929.pub3
104. Meng XG, Yue SW. Efficacy of aerobic exercise for treatment of chronic low back pain: a meta-analysis. Am J Phys Med Rehabil. 2015 May;94(5):358-65. doi: 10.1097/PHM.0000000000000188
105. Lingutla KK, Pollock R, Ahuja S. Sacroiliac joint fusion for low back pain: a systematic review and meta-analysis. Eur Spine J. 2016 Jun;25(6):1924-31. doi: 10.1007/s00586-016-4490-8. Epub 2016 Mar 8.
106. Polly DW, Cher DJ, Wine KD, et al. Randomized Controlled Trial of Minimally Invasive Sacroiliac Joint Fusion Using Triangular Titanium Implants vs Nonsurgical Management for Sacroiliac Joint Dysfunction: 12-Month Outcomes. Neurosurgery. 2015 Nov; 77(5):674-90; discussion 690-1. doi: 10.1227/NEU.0000000000000988
подходы к диагностике и лечению
Цель данной статьи — рассмотрение особенностей лечения острых болевых синдромов в нижней части спины (в пояснице).
Учитывая специфику отношения острой и хронической боли, рассмотрим вначале данные понятия. Всемирная ассоциация по изучению боли (IASP) дала определение боли как неприятного сенсорного и эмоционального опыта, возникающего вследствие повреждения ткани [1]. Острая боль описана как боль, возникающая после повреждения и ограниченная во времени (не более 1 мес), она обычно имеет идентифицируемую временну´ю и причинную связь с травмой или болезнью. Хроническая же боль обычно сохраняется и после окончания повреждения и часто может и не иметь анатомического субстрата [2]. Острой принято называть боль, которая продолжается не более 1 мес, от 1 до 3 мес боль считается подострой и начиная с 3 мес болевой синдром переходит в хроническую форму. Все чаще обсуждается вопрос о связи острой и хронической боли. При этом в ряде исследований подчеркивается, что для эффективного лечения важно устранить связь между острой и хронической болью.
Все чаще обсуждается вопрос о связи острой и хронической боли. При этом в ряде исследований подчеркивается, что для эффективного лечения важно устранить связь между острой и хронической болью.
Прежде чем перейти к дифференцированному рассмотрению каждого из видов боли, следует напомнить общие сведения о восприятии болевого ощущения.
Восприятие болевого ощущения представлено сложной ноцицептивной системой, расположенной в разных отделах нервной системы. Путь передачи информации начинается от периферических нервов и лежит через спинномозговой ганглий в спинной мозг, ствол мозга, таламус и кору головного мозга. Это сложная система, на которую существенное влияние оказывают эмоциональные компоненты. При этом острая боль является нормальным ответом на повреждение тканей, а передача и проведение сигнала всегда происходят по классическим ноцицептивным путям [4]. Длительно существующий болевой синдром приводит к функциональным изменениям системы, после чего даже нормальный, не болевой, импульс может восприниматься как боль.
Связь между острой и хронической болью достаточно четко определена, но лишь немногие рандомизированные контролируемые исследования касались причин и времени перехода между этими двумя болевыми состояниями, особенно в аспекте профилактики и терапии. Если такие исследования проводились, то они касались в основном оценки постоперационной боли. Установлено, что ранние анальгетические вмешательства могут снизить частоту хронической боли после операции. Эпидуральная аналгезия, начавшаяся до торакотомии и продолжавшаяся в послеоперационном периоде, приводит к значительному уменьшению числа пациентов, сообщивших о боли через 6 мес, по сравнению с пациентами, которые получали внутривенные опиоиды в качестве послеоперационной аналгезии (45% против 78% соответственно) [5]. У пациентов, подвергавшихся резекции толстой кишки, непрерывная эпидуральная аналгезия привела к уменьшению риска развития стойкой боли в течение 1-го года после операции по сравнению с традиционной аналгезией [6]. Речь идет о том, что своевременное воздействие на острую боль имело эффект в виде снижения распространенности хронического болевого синдрома.
Таким образом, разделение на острую и хроническую боль происходит в период существования болевого ощущения, когда осуществляется функциональная перестройка ноцицептивных систем. В связи с этим подходы к лечению данных состояний должны существенно отличаться.
Для обеспечения пациентам безопасного, эффективного и индивидуального лечения прежде всего необходима точная оценка острой боли. При этом боль следует оценивать в рамках биопсихосоциальной модели, согласно которой на формирование болевого ощущения одновременно влияют физиологические, психологические и экологические факторы.
Распространенность боли в нижней части спины
Болевой синдром в нижней части спины является одной из самых частых причин обращения больных к неврологу. Так, к 60 годам 8 человек из 10 испытали хотя бы один эпизод боли в спине, 14% взрослого населения испытывают эпизоды боли в спине каждый год, 2% населения становятся нетрудоспособными в связи с развитием хронической боли в спине [7].
По данным одного из обзоров последнего времени [8], распространенность хронической боли в нижней части спины оказывается различной в зависимости от возраста. Так, она в 3—4 раза выше у лиц старше 50 лет по сравнению с пациентами в возрасте от 18 до 30 лет. В этом обзоре также обращено внимание на то, что женщины, люди с низким экономическим статусом и низким уровнем образования и курильщики имеют более высокий уровень распространенности болей в нижней части спины, по сравнению с мужчинами, людьми с высоким экономическим статусом, хорошим образованием и некурящими пациентами.
Имеются данные [9, 10], что распространенность хронической боли в нижней части спины увеличивается с течением времени. Это может быть следствием изменений в образе жизни и условий труда. Так, интенсивное использование компьютеров, а также других технологий на работе и дома увеличило распространенность сидячего образа жизни — фактора риска хронических и острых болей в пояснице [11, 12]. Известным фактором риска для развития хронической боли в спине является и ожирение, которое способствует перегрузке суставных структур пояснично-крестцового отдела позвоночника и развитию их предрасположенности к дегенерации [9]. Увеличение распространенности боли в нижней части спины среди лиц в возрасте от 30 до 60 лет также может быть связано с профессиональными и домашними воздействиями, приводящими к перегрузке поясничного отдела позвоночника.
Увеличение распространенности боли в нижней части спины среди лиц в возрасте от 30 до 60 лет также может быть связано с профессиональными и домашними воздействиями, приводящими к перегрузке поясничного отдела позвоночника.
По данным ряда исследований [9, 10, 13—15], боль в нижней части спины уменьшается после 70 лет, что может быть связано с уменьшением воздействия профессиональных и повседневных факторов. Тем не менее ее распространенность в этой возрастной группе остается более высокой по сравнению с молодыми людьми (20—30 лет).
Считается, что большинство эпизодов боли в пояснице бывают кратковременными, и от 80 до 90% таких приступов разрешается примерно через 6 нед, независимо от лечения. Тем не менее исследования, проведенные в конце 90-х годов [16], показали распространенность развития хронической боли в пояснице после эпизода острой боли в диапазоне от 35 до 79%, при оценке в течение 3, 6 или 12 мес.
Факторы риска возникновения боли в нижней части спины включают физические особенности человека, социально-демографические характеристики, привычки и психосоциальные факторы. Поэтому при подборе эффективных схем лечения таких болей крайне важно учитывать эти факторы и общее изменение образа жизни.
Поэтому при подборе эффективных схем лечения таких болей крайне важно учитывать эти факторы и общее изменение образа жизни.
Причины боли в нижней части спины
Боль в нижней части спины принято разделять на специфическую (инфекционные, дисметаболические, воспалительные, онкологические причины) и неспецифическую.
При специфической боли речь идет о серьезных заболеваниях, определяющих ее проявление. Симптомы таких заболеваний принято обозначать термином «красные флаги». Это может быть инфекция, травма, остеопороз, прием кортикостероидов, злокачественные новообразования в анамнезе; имеет значение также возраст — обычно старше 50 лет; неэффективность лечения и т. п. [17]. В этих случаях очень важно проводить полное неврологическое обследование пациента.
В данной статье основное внимание уделено рассмотрению неспецифической боли в спине, которую также часто называют мышечно-скелетной. Неспецифический болевой синдром в спине может быть обусловлен поражением самих позвонков, межпозвонковых дисков, фасеточных суставов, а также связок и мышц позвоночника. В этом случае боли возникают или усиливаются при механической нагрузке и уменьшаются после отдыха. Самой распространенной причиной дегенеративного поражения позвоночника является патология межпозвонковых дисков без компрессии невральных структур. Она связана с раздражением фиброзного кольца и/или дурального мешка. Кроме того, болевой синдром может быть вызван миофасциальным и мышечно-тоническим синдромами, которые могут быть как самостоятельными, так и возникать на фоне дегенеративного процесса в межпозвонковых дисках [18]. Фасеточная артропатия также может быть причиной боли в нижней части спины. Кроме того, имеет место сочетание данных причин. Например, остеоартрит фасеточного сустава считается следствием процесса старения, однако имеются свидетельства того, что он может быть связан с дегенеративными изменениями других структур.
Неспецифический болевой синдром в спине может быть обусловлен поражением самих позвонков, межпозвонковых дисков, фасеточных суставов, а также связок и мышц позвоночника. В этом случае боли возникают или усиливаются при механической нагрузке и уменьшаются после отдыха. Самой распространенной причиной дегенеративного поражения позвоночника является патология межпозвонковых дисков без компрессии невральных структур. Она связана с раздражением фиброзного кольца и/или дурального мешка. Кроме того, болевой синдром может быть вызван миофасциальным и мышечно-тоническим синдромами, которые могут быть как самостоятельными, так и возникать на фоне дегенеративного процесса в межпозвонковых дисках [18]. Фасеточная артропатия также может быть причиной боли в нижней части спины. Кроме того, имеет место сочетание данных причин. Например, остеоартрит фасеточного сустава считается следствием процесса старения, однако имеются свидетельства того, что он может быть связан с дегенеративными изменениями других структур. При дегенеративных изменениях межпозвонковых дисков нагрузка на фасеточные суставы возрастает, что оказывает существенное влияние на развитие дегенеративных изменений самих суставов с развитием болевого синдрома.
При дегенеративных изменениях межпозвонковых дисков нагрузка на фасеточные суставы возрастает, что оказывает существенное влияние на развитие дегенеративных изменений самих суставов с развитием болевого синдрома.
При острых болевых ощущениях преобладает ноцицептивная боль, однако пациенты могут также испытывать и нейропатические боли. Нейропатический компонент боли появляется при прорастании нервных окончаний в трещину межпозвонкового диска. Установлены общие особенности характера боли и анамнеза заболевания, которые дают основание предполагать наличие нейропатической боли [19, 20]. К таким особенностям относятся следующие: клинические обстоятельства, связанные с высоким риском повреждения нервов; такие дескрипторы боли, как жжение, простреливающий и колющий ее характер; пароксизмальный или спонтанный характер боли, который не имеет явных этиологических факторов; наличие дизестезии (спонтанные или вызванные неприятные аномальные ощущения), гипералгезии (повышенный ответ на обычно болезненный раздражитель), аллодинии (боль из-за стимула, который обычно не вызывает боли, например легкое прикосновение) области гипестезии; региональные вегетативные особенности (изменение цвета, температуры и потоотделения) и фантомные явления.
Выделяют также дисфункциональную боль, при которой отсутствует ноцицептивная активация, нет повреждения, и болевое ощущение возникает из-за дисфункции церебральных структур.
Определять тип боли, ее продолжительность и особенности реакции на обезболивающие препараты важно для определения стратегии терапии [21, 22]. Но в настоящее время принимают во внимание и возможность сочетания разных видов боли у пациента. При использовании данного подхода помимо оценки повреждения особое внимание уделяют психосоциальному портрету пациента.
Алгоритм ведения пациента с болью в нижней части спины
Кроме общих подходов к терапии, учитывающих роль физиологических, психологических и экологических факторов, в возникновении боли важно учитывать субъективные особенности больного [23]. Здесь особое значение имеет осведомленность пациента о болевом синдроме, которая позволяет ему тщательнее и точнее оценивать боль [24], в том числе в процессе лечения [25]. Для оценки адекватности анальгетической терапии важны регулярные повторные измерения интенсивности боли. Частота повторной оценки определяется продолжительностью и выраженностью боли, а также типом применяемого препарата или вмешательства [26].
Для оценки адекватности анальгетической терапии важны регулярные повторные измерения интенсивности боли. Частота повторной оценки определяется продолжительностью и выраженностью боли, а также типом применяемого препарата или вмешательства [26].
С целью облегчения работы соответствующих вмешательств на раннем этапе следует оценивать психосоциальные и профессиональные факторы (так называемые «желтые флаги»), связанные с повышенным риском перехода острой боли в хроническую. К таким факторам относятся пессимистичное отношение пациента к заболеванию, ощущение неизлечимости боли (катастрофизация), чувство вины и убеждение пациента, что болезнь является платой за что-либо, наличие тревожно-депрессивных расстройств, ятрогения — негативный опыт лечения в прошлом, испуг от формулировки диагноза, неэффективность предыдущей терапии, проблемы в семье и на работе [27].
В 2010 г. специалисты австралийского и новозеландского колледжа анестезии и изучения боли [17] проанализировали представленные в литературе руководства по ведению пациентов с болью в нижней части спины. Были сделаны следующие обобщения: 1. Острая боль в пояснице неспецифична примерно в 95% случаев; серьезные причины встречаются редко; часто лежащая в основе боли пратология является бессимптомной и может не быть причиной боли (уровень доказательности I). 2. Однако важно обследовать пациента на выявление «красных флагов» для того, чтобы не пропустить специфический болевой синдром (уровень доказательности III-2). 3. Рекомендации сохранять активность, «ориентированная на деятельность» печатная и устная информация, а также когнитивно-поведенческая терапия полезны при острой боли в пояснице (уровень доказательности I). 4. Психосоциальные и профессиональные факторы («желтые флаги»), по-видимому, связаны с прогрессированием боли в спине от острой к хронической; такие факторы следует оценивать на ранней стадии, чтобы облегчить дальнейшее ведение пациента с болью в нижней части спины (уровень доказательности III-2).
Были сделаны следующие обобщения: 1. Острая боль в пояснице неспецифична примерно в 95% случаев; серьезные причины встречаются редко; часто лежащая в основе боли пратология является бессимптомной и может не быть причиной боли (уровень доказательности I). 2. Однако важно обследовать пациента на выявление «красных флагов» для того, чтобы не пропустить специфический болевой синдром (уровень доказательности III-2). 3. Рекомендации сохранять активность, «ориентированная на деятельность» печатная и устная информация, а также когнитивно-поведенческая терапия полезны при острой боли в пояснице (уровень доказательности I). 4. Психосоциальные и профессиональные факторы («желтые флаги»), по-видимому, связаны с прогрессированием боли в спине от острой к хронической; такие факторы следует оценивать на ранней стадии, чтобы облегчить дальнейшее ведение пациента с болью в нижней части спины (уровень доказательности III-2).
Кроме того, упомянутые выше [17] специалисты дали рекомендации по ведению пациентов с болью в нижней части спины, основанные на результатах доказательной медицины: 1) план ведения пациентов с острой неспецифической болью должен включать оценку состояния пациента (анамнез и соматическое обследование), рекомендации (информация для пациентов о его состоянии, указания для возобновления нормальной деятельности, медикаментозное лечение боли), а также точки оценки боли для возможного пересмотра плана лечения; 2) информация должна предоставляться пациентам достоверно, но нейтрально, избегая тревожных сведений для исключения неуместных ожиданий, опасений или ошибочных убеждений; 3) в качестве медикаментозного лечения острой неспецифической боли в нижней части спины могут использоваться нестероидное противовоспалительные средства НПВС; 4) для облегчения тяжелой острой мышечно-скелетной боли могут использоваться оральные опиоиды (предпочтительно короткого действия) через регулярные промежутки времени, однако потребность в таком лечении требует серьезной оценки; 5) адъювантные средства, такие как противоэпилептические препараты, антидепрессанты и миорелаксанты, для рутинного лечения острой неспецифической боли не рекомендуются.
Лечение острой боли в нижней части спины
Несмотря на существование разных возможных механизмов формирования болевого синдрома, при возникновении острой боли в нижней части спины для медикаментозного лечения на первый план выходят НПВС.
НПВС обладают аналгезирующими, противовоспалительными и жаропонижающими эффектами и являются эффективными анальгетиками при различных острых болевых состояниях. Многие эффекты НПВС могут быть объяснены ингибированием синтеза простагландинов в периферических тканях, нервах и ЦНС [28]. Однако НПВС могут иметь другие механизмы действия, независимые от влияния на простагландины, включая воздействие на основные клеточные и нейронные процессы. Простагландины продуцируются с помощью фермента простагландин-эндопероксид-синтазы, которая имеет как части циклооксигеназы, так и гидропероксидазы. Были идентифицированы два основных подтипа фермента циклооксигеназы — ЦОГ-1, ЦОГ-2, кроме того был обнаружен ЦОГ-3 [28—31]. Простагландины обладают многими физиологическими функциями, включая защиту слизистой оболочки желудка, почечно-трубчатую функцию и интраренальную вазодилатацию, бронходилатацию, производство эндотелиального простациклина, что приводит к вазодилатации и предотвращает адгезию тромбоцитов, а также влияет на агрегацию тромбоцитов и спазм сосудов. Такие физиологические роли в основном регулируются ЦОГ-1 и их ингибирование является основой развития многих побочных эффектов, связанных с использованием НПВС. Повреждение ткани вызывает образование ЦОГ-2, приводящее к синтезу простагландинов, которые вызывают боль и воспаление, а индукция ЦОГ-2 в спинном мозге играет роль в механизмах центральной сенситилизации [30]. НПВС являются неселективными ингибиторами циклооксигеназы, которые ингибируют как ЦОГ-1, так и ЦОГ-2. НПВС являются обратимыми ингибиторами ферментов.
Простагландины обладают многими физиологическими функциями, включая защиту слизистой оболочки желудка, почечно-трубчатую функцию и интраренальную вазодилатацию, бронходилатацию, производство эндотелиального простациклина, что приводит к вазодилатации и предотвращает адгезию тромбоцитов, а также влияет на агрегацию тромбоцитов и спазм сосудов. Такие физиологические роли в основном регулируются ЦОГ-1 и их ингибирование является основой развития многих побочных эффектов, связанных с использованием НПВС. Повреждение ткани вызывает образование ЦОГ-2, приводящее к синтезу простагландинов, которые вызывают боль и воспаление, а индукция ЦОГ-2 в спинном мозге играет роль в механизмах центральной сенситилизации [30]. НПВС являются неселективными ингибиторами циклооксигеназы, которые ингибируют как ЦОГ-1, так и ЦОГ-2. НПВС являются обратимыми ингибиторами ферментов.
Побочные эффекты НПВС чаще встречаются при длительном их применении. В таких случаях может развиваться почечная недостаточность, нарушение функции тромбоцитов, эрозии гастродуоденального отдела, желудочно-кишечного тракта, бронхоспазм. Однако данные побочные эффекты чаще возникают у предрасположенных к ним пациентов и у пожилых людей [32, 33].
Однако данные побочные эффекты чаще возникают у предрасположенных к ним пациентов и у пожилых людей [32, 33].
В настоящее время существует большое количество препаратов с различной степенью селективности, выбор которых зависит от индивидуальных особенностей пациента и его реакции на обезболивающее действие.
Одним из эффективных НПВС является нимесулид. Он обратимо ингибирует образование ПГE2, как в очаге воспаления, так и в восходящих путях ноцицептивной системы, включая пути проведения болевых импульсов в спинном мозге. При обобщении более 200 клинических исследований [34, 35] установлено, что нимесулид способен уменьшать связанную с воспалением боль и в некоторых случаях он более эффективен, чем другие НПВС.
Нимесулид проявляет выраженную эффективность и при лечении боли в нижней части спины. В одном из проспективных рандомизированных двойных слепых сравнительных исследований [36] им лечили 104 пациентов с болью в пояснично-крестцовой области. Пациенты были рандомизированы на группы, одна из которых лечилась с применением нимесулида для приема внутрь (100 мг 2 раза в сутки в течение 10 дней), вторая — ибупрофеном для приема внутрь (600 мг 3 раза в сутки в течение 10 дней). В обеих группах отмечалось улучшение по всем параметрам боли, которые измерялись на 3-й день лечения. Авторы сделали вывод, что нимесулид является более эффективным, чем ибупрофен, препаратом для лечения острой боли в нижней части спины и он хорошо переносится больными.
В обеих группах отмечалось улучшение по всем параметрам боли, которые измерялись на 3-й день лечения. Авторы сделали вывод, что нимесулид является более эффективным, чем ибупрофен, препаратом для лечения острой боли в нижней части спины и он хорошо переносится больными.
Одним из самых частых нежелательных явлений при применении НПВС выступает возникновение желудочно-кишечных осложнений. J. Castellsague и соавт. [37] провели метаанализ соответствующих данных мировой литературы по оценке риска осложнений со стороны верхних отделов желудочно-кишечного тракта (язвенная болезнь желудка и двенадцатиперстной кишки, перфорация, обструкция и кровотечение). Оценивали 16 НПВС. Наиболее высокий относительный риск (ОР) был обнаружен при применении пироксикама, кеторолака и азапропазона, нимесулид имел в этом отношении значительно более благоприятный профиль: ОР для азапропазона был 18,5, для нимесулида — 3,8. Эти же исследователи в другой работе [38] получили доказательства о более высокой степени безопасности нимесулида по сравнению с другими НПВС. Кроме того, A. Conforti и соавт. [39] проанализировали 10 608 сообщений о серьезных побочных явлениях на фоне приема НПВС. По данным этого исследования, нимесулид вызывал побочные эффекты в 2 раза реже, чем другие НПВС, и являлся причиной лищь 10,4% заявленных нежелательных эффектов.
Кроме того, A. Conforti и соавт. [39] проанализировали 10 608 сообщений о серьезных побочных явлениях на фоне приема НПВС. По данным этого исследования, нимесулид вызывал побочные эффекты в 2 раза реже, чем другие НПВС, и являлся причиной лищь 10,4% заявленных нежелательных эффектов.
D. Sanchez-Matienzo и соавт. [40] изучали гепатотоксичность НВПС и нимесулида, в частности, авторы проанализировали 185 253 сообщений практикующих врачей. При анализе абсолютных данных общее число сообщений о гепатотоксических реакциях при использовании диклофенака составило 990, ибупрофена — 590, нимесулида — 152. При этом печеночная недостаточность была зафиксирована у 21 больного, получавшего диклофенак, у 32 получавших ибупрофен, и у 4 получавших нимесулид. Следовательно, осложнения со стороны печени при использовании нимесулида возникают редко, а их абсолютное число невелико по сравнению с таковым для других НПВС.
На международном совещании, которое проходило в Вене 4 ноября 2014 г. [41], было сделано заключение, что при применении нимесулида в точном соответствии с инструкцией отмечается его хорошая переносимость, и хотя общий профиль безопасности нимесулида аналогичен профилю других НПВС, риск желудочно-кишечных осложнений при лечении нимесулидом меньше, чем при применении многих других препаратов этой группы. Частота случаев реакций со стороны печени при применении нимесулида составляет примерно 0,1 на 100 000 получавших лечение пациентов, что соответствует частоте аналогичных случаев других НПВС. Был сделан вывод, что применение нимесулида при острой боли особенно целесообразно при терапии различных форм острой воспалительной боли, таких как скелетно-мышечная боль и боль в нижней части спины.
[41], было сделано заключение, что при применении нимесулида в точном соответствии с инструкцией отмечается его хорошая переносимость, и хотя общий профиль безопасности нимесулида аналогичен профилю других НПВС, риск желудочно-кишечных осложнений при лечении нимесулидом меньше, чем при применении многих других препаратов этой группы. Частота случаев реакций со стороны печени при применении нимесулида составляет примерно 0,1 на 100 000 получавших лечение пациентов, что соответствует частоте аналогичных случаев других НПВС. Был сделан вывод, что применение нимесулида при острой боли особенно целесообразно при терапии различных форм острой воспалительной боли, таких как скелетно-мышечная боль и боль в нижней части спины.
Таким образом, болевой синдром в нижней части спины является актуальной проблемой современной медицины. Число случаев хронической боли в нижней части спины растет из-за изменения образа жизни в сторону увеличения нагрузки на позвоночник в результате увеличения времени, проведенного в положении сидя. Хронический болевой синдром имеет непосредственную связь с острой болью в спине, поэтому особенно важно правильно и своевременно лечить острые болевые синдромы. При лечении пациентов с болевым синдромом в поясничном отделе важно помнить о системе «красных флагов», для того чтобы не пропустить специфический болевой синдром. Кроме того, следует не забывать о большом значении психосоциальных факторов в формировании боли.
Автор заявляет об отсутствии конфликта интересов.
Боль в нижней части спины uMEDp
Боль в нижней части спины обусловлена рядом заболеваний. Следовательно, медикаментозное лечение болевого синдрома должно включать терапию основного заболевания и патогенетическую терапию, актуальными средствами которой чаще всего являются нестероидные противовоспалительные препараты. Механизм их действия заключается в ингибировании циклооксигеназы. Эторикоксиб (Аркоксиа) является селективным ингибитором циклооксигеназы 2 и превосходит по данному параметру другие НПВП. Обезболивающий и противовоспалительный эффекты эторикоксиба после однократного приема сохраняются в течение суток. Эффективность и безопасность эторикоксиба доказана многочисленными исследованиями.
Таблица. Основные причины вторичного синдрома БНС [9]
Рисунок. Кумулятивная частота подтвержденных тромботических сердечно-сосудистых осложнений, зарегистрированных у пациентов, получавших эторикоксиб или диклофенак
Боль в нижней части спины (БНС) – синдром, при котором боль локализуется между XII парой ребер и ягодичными складками [1–3].
Распространенность данного синдрома составляет 40–80%, ежегодный прирост – 5%. При этом у 80% пациентов БНС проходит в результате лечения в достаточно короткий срок – от нескольких недель до месяца, у 20% – приобретает хронический характер [4–7].
В настоящее время выделяют первичный и вторичный синдромы БНС. Первичный синдром БНС чаще всего развивается в возрасте 20–50 лет, хотя наиболее выраженные его проявления наблюдаются в возрасте 50–64 года. Данный cиндром чаще встречается у женщин (19–67% случаев), что связано с дисгормональными нарушениями. Нередко БНС возникает в период беременности и постменопаузы [8].
Первичный синдром БНС чаще всего развивается в возрасте 20–50 лет, хотя наиболее выраженные его проявления наблюдаются в возрасте 50–64 года. Данный cиндром чаще встречается у женщин (19–67% случаев), что связано с дисгормональными нарушениями. Нередко БНС возникает в период беременности и постменопаузы [8].
Самая распространенная причина первичного синдрома БНС – остеохондроз (спондилез) позвоночника как результат возрастных дегенеративно-дистрофических процессов в межпозвонковых дисках, мышечно-связочном аппарате позвоночника. Спондилоартроз является частой причиной БНС у пожилых людей. Его развитие связано с дегенеративным процессом, локализующимся в межпозвонковых суставах.
Грыжи диска (чаще всего L5–S1) обычно сопровождаются типичной клинической картиной БНС. Грыжа диска с компрессией корешка S1 вызывает боль в пояснице с иррадиацией по задней поверхности бедра, передней поверхности голени и заднебоковой поверхности стопы.
Одним из осложнений остеохондроза позвоночника и грыж межпозвонковых дисков является радикулопатия, возникновение которой обусловлено микротравматизацией нервного корешка окружающими тканями. Как следствие, развиваются воспаление, ишемия, отек.
Как следствие, развиваются воспаление, ишемия, отек.
Нередко БНС возникает при миофасциальном синдроме с вовлечением мышц тазового пояса и нижних конечностей. Основными причинами его развития являются длительная антифизиологическая поза, перегрузка нетренированных мышц, болезни висцеральных органов (желудочно-кишечного тракта и малого таза), аномалии развития скелета, критериями диагностики – болезненные спазмированные мышцы, мышечные уплотнения, активные триггерные точки с формированием зон отраженных болей. Существенным для постановки диагноза является воспроизведение боли при надавливании на триггерную точку.
Боли в спине, появляющиеся после длительной ходьбы, указывают на возможность развития стеноза позвоночного канала. При обследовании сразу после физической нагрузки отмечается слабость в нижних конечностях, снижение рефлексов и нарушение чувствительности.
Еще одна причина первичного синдрома БНС – юношеская остеохондропатия, или болезнь Шейермана – Мау, врожденный дефект развития опорных площадок (замыкательных пластинок) позвонков. Дебют данной патологии совпадает с периодом интенсивного роста (14–17 лет). К рентгенологическим признакам заболевания относится «двойной» контур опорных площадок, многочисленные грыжи Шморля, клиновидная деформация тел позвонков и ранние дегенеративные изменения.
Дебют данной патологии совпадает с периодом интенсивного роста (14–17 лет). К рентгенологическим признакам заболевания относится «двойной» контур опорных площадок, многочисленные грыжи Шморля, клиновидная деформация тел позвонков и ранние дегенеративные изменения.
Боли, продолжающиеся более двух месяцев, являются индикаторами вторичного синдрома БНС. Причины вторичного синдрома БНС также различны: врожденные аномалии (спондилолистез – смещение вперед вышележащего позвонка из-за дефекта межсуставной части), травмы, воспалительные заболевания позвоночника, опухоли и инфекционные поражения позвоночника, нарушения метаболизма, заболевания органов мочеполовой системы, проекционные боли при заболевании внутренних органов (таблица) [9]. Вторичный синдром БНС чаще развивается у больных моложе 20 лет и старше 50 лет [10].
Кроме того, причиной болей в спине могут стать остеопороз и его осложнения (переломы позвоночника), серонегативные спондилоартропатии – реактивные артриты, анкилозирующий спондилит, псориатический артрит, воспалительные заболевания кишечника, ассоциированные со спондилитом.
Следовательно, при лечении БНС необходимо учитывать вид заболевания и особенности его течения. При острых БНС сначала устраняется основная причина боли. Пациенту показан постельный режим (покой) в течение двух-трех дней, холод на зону поражения в первые один-два дня, затем легкое тепло, ношение фиксирующего корсета (в дальнейшем его используют по необходимости).
Медикаментозное лечение БНС базируется на терапии основного заболевания с присоединением патогенетической терапии, основными средствами которой чаще всего являются нестероидные противовоспалительные препараты (НПВП) [11].
НПВП эффективны для купирования как острой, так и хронической БНС. Механизм их действия заключается в ингибировании циклооксигеназы (ЦОГ) – ключевого фермента в каскаде метаболизма арахидоновой кислоты, являющейся предшественником простагландинов, простациклинов и тромбоксана [12].
В настоящее время выделены два изофермента ЦОГ. ЦОГ-1 является структурным ферментом, присутствующим в большинстве тканей. Он участвует в регуляции большого количества физиологических процессов. ЦОГ-2 присутствует лишь в отдельных тканях. Ее экспрессия увеличивается на фоне воспаления, приводя к повышению уровня провоспалительных субстанций (простагландинов групп F и I). Ингибирование ЦОГ-2 рассматривается как один из важнейших механизмов противовоспалительной и анальгетической активности, а ингибирование ЦОГ-1 – как механизм развития большинства побочных эффектов.
ЦОГ-1 является структурным ферментом, присутствующим в большинстве тканей. Он участвует в регуляции большого количества физиологических процессов. ЦОГ-2 присутствует лишь в отдельных тканях. Ее экспрессия увеличивается на фоне воспаления, приводя к повышению уровня провоспалительных субстанций (простагландинов групп F и I). Ингибирование ЦОГ-2 рассматривается как один из важнейших механизмов противовоспалительной и анальгетической активности, а ингибирование ЦОГ-1 – как механизм развития большинства побочных эффектов.
Существует несколько классов НПВП. Одни из первых – неселективные ингибиторы ЦОГ. К ним относится диклофенак, который долгое время считался золотым стандартом, поскольку обладал высокой эффективностью и достаточной безопасностью.
В последнее время появились селективные ингибиторы ЦОГ-2. НПВП, обладающие более высокой селективностью в отношении ЦОГ-2, были разработаны еще в середине 1980-х гг., до открытия изоформ ЦОГ (мелоксикама).
Эторикоксиб (Аркоксиа) является селективным ингибитором ЦОГ-2 и превосходит по данному параметру другие НПВП [13, 14]. Соотношение ингибирующей концентрации ЦОГ-1/ЦОГ-2 у препарата в условиях in vitro составляет 344, что существенно выше, чем у всех высокоселективных ингибиторов ЦОГ-2.
Кроме того, эторикоксиб имеет благоприятную фармакодинамику. Вследствие высокой биодоступности (до 100%) его пиковая концентрация в крови достигается уже через 1–3 часа после перорального приема. По быстроте действия эторикоксиб не уступает НПВП, которые используются для быстрого обезболивания. При этом период полувыведения препарата составляет 22 часа. Таким образом, обезболивающий и противовоспалительный эффект эторикоксиба после однократного приема сохраняется в течение суток.
На сегодняшний день проведены многочисленные международные рандомизированные плацебоконтролируемые исследования по изучению влияния эторикоксиба на купирование БНС. Так, C. Birbar и соавт. сравнивали дей-
Так, C. Birbar и соавт. сравнивали дей-
ствие эторикоксиба в дозах 60 и 90 мг/сут с плацебо у пациентов, страдавших БНС [15]. Число участников – 319. К четвертой неделе лечения различие в снижении боли для обеих дозировок эторикоксиба (по сравнению с плацебо) составило 12,9 и 10,3 мм по визуальной аналоговой шкале (ВАШ) (р
Аналогичным по дизайну, количеству больных (n = 325) и длительности наблюдения было исследование R. Pallay и соавт. [16].
Эторикоксиб в дозе 60 и 90 мг/сут продемонстрировал достоверное преимущество по сравнению с плацебо. Различие в анальгетическом эффекте было максимальным к четвертой неделе наблюдения – 15 и 13 мм соответственно (р = 0,001).
Изучению эффективности эторикоксиба в дозе 60 мг/сут и диклофенака в дозе 150 мг/сут при БНС посвящено масштабное исследование C. Zerbini и соавт. В работе участвовало 446 пациентов с хронической дорсопатией.
К концу четвертой недели наблюдения уменьшение выраженности боли на фоне приема эторикоксиба было весьма значительным и составило в среднем 32,9 мм по ВАШ. Данный показатель в группах эторикоксиба и диклофенака достоверно не различался – разница 2,5 мм по ВАШ. Помимо обезболивающего действия оба препарата одинаково и значимо улучшали функцию позвоночника и общее самочувствие.
Данный показатель в группах эторикоксиба и диклофенака достоверно не различался – разница 2,5 мм по ВАШ. Помимо обезболивающего действия оба препарата одинаково и значимо улучшали функцию позвоночника и общее самочувствие.
В многочисленных исследованиях также доказаны безопасность и хорошая переносимость эторикоксиба со стороны желудочно-кишечного тракта (ЖКТ). Метаанализ результатов серии длительных исследований (5441 больной), в ходе которых сравнивалась безопасность эторикоксиба у больных с ревматическими заболеваниями, продемонстрировал существенно меньшую частоту развития опасных осложнений со стороны ЖКТ на фоне приема препарата [16, 17].
Так, общая частота желудочно-кишечных кровотечений, перфораций и клинически выраженных язв при приеме эторикоксиба в дозе 60–120 мг составила 1,24%, в то время как при использовании диклофенака – 2,48% (p
Известно, что прием эторикоксиба способен вызывать класс-специфическое повышение артериального давления. При этом для эторикоксиба не доказано существенного повышения риска развития сердечно-сосудистых событий, таких как инфаркт миокарда или ишемический инсульт, а также связанной с ними смерти. Такие данные были получены в ходе международного рандомизированного многоцентрового исследования MEDAL, оценивавшего частоту сердечно-сосудистых событий у пациентов, получавших эторикоксиб в дозах 60 и 90 мг и диклофенак в дозе 150 мг в течение 42 месяцев [18, 19] (рисунок).
При этом для эторикоксиба не доказано существенного повышения риска развития сердечно-сосудистых событий, таких как инфаркт миокарда или ишемический инсульт, а также связанной с ними смерти. Такие данные были получены в ходе международного рандомизированного многоцентрового исследования MEDAL, оценивавшего частоту сердечно-сосудистых событий у пациентов, получавших эторикоксиб в дозах 60 и 90 мг и диклофенак в дозе 150 мг в течение 42 месяцев [18, 19] (рисунок).
Следовательно, эторикоксиб является эффективным и относительно безопасным анальгетиком, который может применяться как для купирования острой боли, так и для проведения длительной симптоматической терапии у пациентов с хроническими заболеваниями позвоночника (остеоартрозом, анкилозирующим спондилитом).
В комплексной терапии БНС в отсутствие эффекта от максимальных доз НПВП, а также при наличии побочных эффектов на фоне их применения показано назначение трамадола, являющегося опиоидным анальгетиком.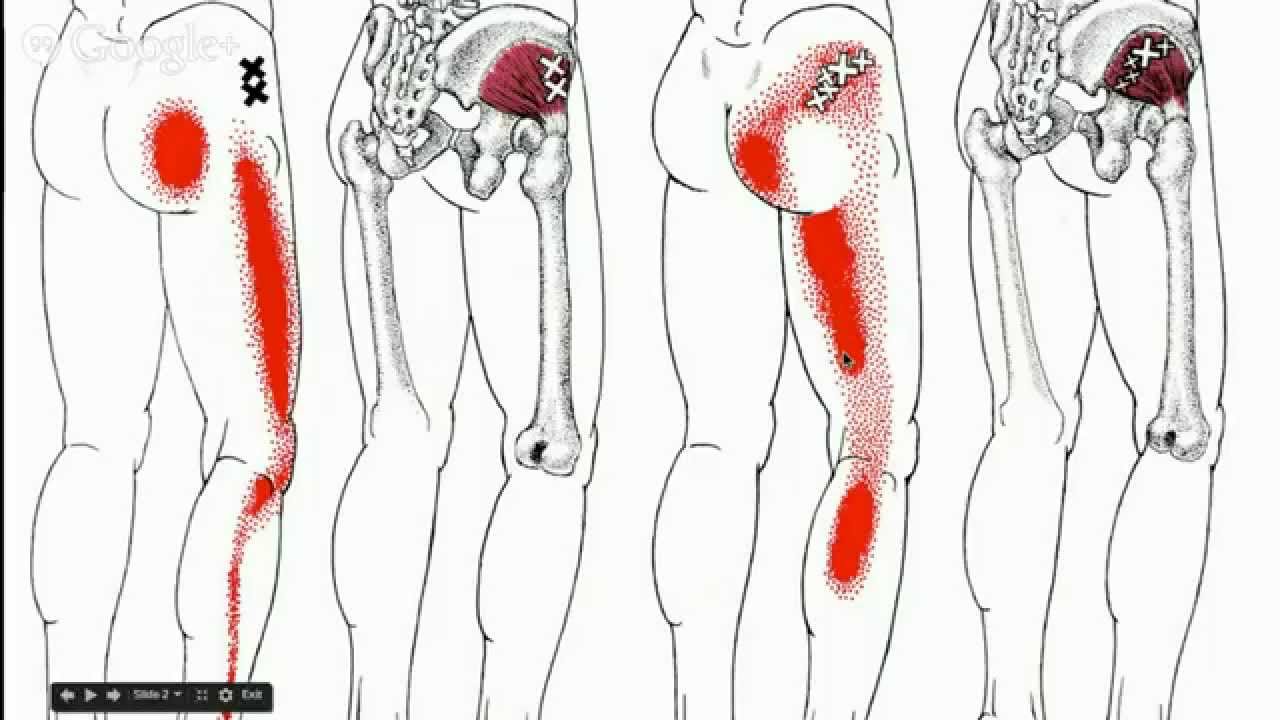 Разовая доза (капли или капсулы) должна составлять 50 мг. Однако доза трамадола может быть увеличена до 200 мг (в зависимости от клинического случая).
Разовая доза (капли или капсулы) должна составлять 50 мг. Однако доза трамадола может быть увеличена до 200 мг (в зависимости от клинического случая).
В связи с тем что в генезе БНС большую роль играет мышечный спазм, патогенетически обоснованным является включение в терапию миорелаксантов. Применение миорелаксантов позволяет снизить потребность в НПВП. Среди миорелаксантов центрального действия хорошо зарекомендовал себя толперизон (Мидокалм), максимальная доза которого при БНС может составлять 450 мг в сутки в два приема; эффективно использование тизанидина (Сирдалуд) по 4–8 мг два раза в сутки в течение 10–14 дней.
У пациентов с БНС, связанной с развитием остеопороза и его осложнениями, эффективно применение кальцитонина лосося (Миакальцика), обладающего наряду с антирезорбтивным выраженным анальгетическим эффектом.
При стойком болевом синдроме в отсутствие эффекта от НПВП и миорелаксантов возможно назначение комбинированных препаратов – Амбене (дексаметазон, фенилбутазон, витамин В12). Амбене предназначен для внутримышечного введения, поэтому выпускается в шприцах. Режим применения – одна инъекция в сутки или через день (не более трех введений в неделю).
Амбене предназначен для внутримышечного введения, поэтому выпускается в шприцах. Режим применения – одна инъекция в сутки или через день (не более трех введений в неделю).
В случае неэффективности терапии (после исключения инфекции, опухоли, эрозии кости, остеопороза и некоторых других заболеваний) рекомендуется эпидуральное введение глюкокортикостероидов и/или анестетиков (10–20 мл 0,5%-ного раствора новокаина и 1,0 мл бетаметазона или триамцинолона).
Для повышения эффективности купирования боли рекомендуется использовать транквилизаторы с выраженным мышечнорелаксирующим эффектом: диазепам в дозе 10–30 мг/сут в течение 14 дней с постепенным снижением дозы.
При рецидивирующей или хронической БНС показано назначение антидепрессантов: амитриптилина, миансерина, флуоксетина – не менее 6 недель.
Важной составляющей лечения БНС является локальная терапия: использование мазевых, кремовых и гелевых форм НПВП, хорошо проникающих в подкожную жировую клетчатку, мышцы, связки и обладающих анальгетическим, противовоспалительным, противоотечным эффектами. В остром периоде БНС при спондилоартрозе показаны, в частности, Финалгон, обладающий раздражающим и сосудорасширяющим эффектом, Финалгель, для длительного применения – Фастум гель, Диклофенак гель и др.
В остром периоде БНС при спондилоартрозе показаны, в частности, Финалгон, обладающий раздражающим и сосудорасширяющим эффектом, Финалгель, для длительного применения – Фастум гель, Диклофенак гель и др.
При снижении острой боли в программу лечения включают сосудистые препараты: винпоцетин, пентоксифиллин, циннаризин, производные никотиновой кислоты. Улучшению венозного оттока способствуют аминофиллин, троксерутин, Детралекс.
После купирования острой боли назначают реабилитационные мероприятия: мануальную терапию, точечный массаж, иглорефлексотерапию, физиотерапию, грязелечение, сухое и подводное вытяжение, лечебную физическую культуру. Противопоказаниями для проведения мануальной терапии и вытяжения являются выраженные спондилез и остеопороз, нестабильность позвоночно-двигательного сегмента со спондилолистезом.
Если медикаментозная терапия БНС оказалась неэффективной, решается вопрос о хирургическом лечении. Наиболее частые показания для операции – грыжи диска и стеноз позвоночного канала.
Наиболее частые показания для операции – грыжи диска и стеноз позвоночного канала.
В заключение необходимо отметить, что БНС – это синдром различных заболеваний. При БНС необходимо стремиться к постановке точного нозологического диагноза, что позволит провести грамотное патогенетическое лечение. При существующем арсенале медикаментозных средств врач может и должен выбирать для пациента препараты, которые сочетают адекватный механизм действия, быстроту наступления эффекта, безопасность и хорошую переносимость.
Избавляемся от боли в нижней части спины: 8 простых упражнений
Не ленитесь и находите хотя бы 15 минут для простых упражнений, которые помогут нижней части спины.
Упражнение № 1. Растяжка подколенного сухожилия в положении стоя
Поставьте одну ногу на невысокую табуретку или подставку — сгодится любой предмет высотой не больше 15 см, на который можно опереться. Упор на пятку, носок немного на себя. Начинайте медленно наклоняться к прямой ноге, пока не почувствуете напряжение в задней поверхности бедра. Задержитесь в таком положении на 15–30 секунд и смените ногу. Во время наклона нужно следить, чтобы нога, к которой наклоняетесь, была выпрямлена, не было прогибов в пояснице, а плечи не сутулились. Повторите описанное по три раза на каждую ногу.
Задержитесь в таком положении на 15–30 секунд и смените ногу. Во время наклона нужно следить, чтобы нога, к которой наклоняетесь, была выпрямлена, не было прогибов в пояснице, а плечи не сутулились. Повторите описанное по три раза на каждую ногу.
Упражняться можно и без подставки. Одна нога немного согнута, вторая упирается пяткой в пол, носок на себя, колено не согнуто. Тянуться следует к носку выпрямленной ноги. Если получится, возьмитесь руками за носок. Ещё вариант: всё то же самое, но руками упритесь в выпрямленное колено. Наклоняйтесь немного вперёд, пока не почувствуете натяжение в задней поверхности бедра. И следите за плечами и поясницей!
Упражнение № 2. «Кошка и верблюд»
Опуститесь на четвереньки. Упор на колени и выпрямленные руки. Ладони должны находиться прямо под вашими плечами. Полностью расслабьте спину и живот (даже если он немного провисает). Задержитесь в этом положении на 5 секунд. Затем выгните спину и снова задержитесь на 5 секунд. Выполните по 10 повторений.
Упражнение № 3. Одновременное поднятие противоположных руки и ноги
Это упражнение наверняка вам знакомо. Оно учит держать баланс и растягивает мышцы нижней части спины. Станьте на четвереньки, упор на выпрямленные руки, ладони находятся прямо под плечами. Мышцы живота и спины напряжены. Вытяните вперёд левую руку и одновременно с ней поднимите правую ногу. Рука и нога должны находиться на одном уровне. Задержите их в этом положении на 5 секунд, затем медленно опустите. Проделайте то же с другой рукой и ногой. Выполните по 10 повторений на каждую сторону.
Упражнение № 4. Подъём таза
Лягте на спину. Ноги согните в коленях, ступни должны быть на полу. Прижмите поясницу к полу, напрягите мышцы пресса. Задержитесь в таком положении на 5 секунд и расслабьтесь. Выполните три подхода по 10 раз.
Упражнение № 5. Частичный подъём корпуса
Лягте на спину. Колени согнуты, ступни на полу. Напрягите мышцы живота, подбородок прижмите к груди. Вытяните руки вдоль тела и начинайте подниматься вперёд до тех пор, пока ваши плечи не оторвутся от пола. Задержитесь в этом положении на 3 секунды и расслабьтесь. Руки при этом должны находиться на одном уровне с телом. Вы как будто тянетесь ладонями к ступням. Выполните три подхода по 10 повторений. Во время упражнения не задерживайте дыхание. Это важно!
Задержитесь в этом положении на 3 секунды и расслабьтесь. Руки при этом должны находиться на одном уровне с телом. Вы как будто тянетесь ладонями к ступням. Выполните три подхода по 10 повторений. Во время упражнения не задерживайте дыхание. Это важно!
Более сложный вариант — руки не вдоль тела, а за головой. Локти должны быть разведены чётко в стороны. И желательно не поддерживать голову руками: ладони пусть находятся около ушей или висков.
Упражнение № 6. Растяжка ягодичных мышц
Лягте на спину. Колени согнуты, ступни на полу. Сделайте так, чтобы щиколотка одной ноги лежала на колене другой. Заведите под него руки и аккуратно притяните опорную ногу к груди. Вы почувствуете растяжение в ягодичных мышцах, а, возможно, и в поверхности бедра той ноги, которая закинута на другую. Задержитесь в этом положении на 15–30 секунд и вернитесь в исходное. Выполните по три подхода на каждую ногу.
То, насколько близко к груди вы сможете подтянуть ногу, зависит от вашей растяжки. Поэтому лучше выполнять упражнение аккуратно, насколько позволяют связки.
Более сложный вариант — подтягивать не согнутую ногу, а выпрямленную, держась за её ступню.
Упражнение № 7. Растяжка спины
Сначала лягте на живот и расслабьтесь на 5 минут. Если можете лежать на полу всё это время и не ощущать при этом боли — значит, можно продолжить. Если боль в спине слишком сильная, положите небольшую подушку под живот.
Упражнение чем-то напоминает позу кобры и льва, но только без сильного прогиба назад. Приподнимите верхнюю часть тела на руках, согнутых в локтях. При этом предплечья могут оставаться на полу. Задержитесь в таком положении на 5 минут. Затем снова лягте и расслабьтесь на минуту.
Второй раз поднимитесь немного выше, буквально на секунду оторвав локти от пола, и снова опуститесь. Выполните четыре подхода по 10 таких подъёмов. Между подходами отдохните, в течение 2 минут лёжа на животе. Во время выполнения упражнения следите за тем, чтобы бёдра были прижаты к полу.
Упражнение № 8. Боковая планка
Лягте на пол так, чтобы плечи и ноги находились на одной линии. Приподнимитесь, оперевшись на локоть. При этом он должен находиться чётко под плечом. Приподнимите бёдра над полом и старайтесь 15 секунд удерживать баланс в таком положении. Затем вернитесь в исходное. Повторите то же самое на другую сторону. Старайтесь постепенно увеличивать время в балансе до минуты. Если выполнять упражнение с выпрямленными ногами сложно, согните колени. Угол между бёдрами и согнутыми коленями должен составлять примерно 45 градусов.
Следите за тем, чтобы корпус оставался на одной линии с ногами. И не виляйте тазом.
Итак. Если чувствуете, что засиделись — встаньте и немного разомнитесь. Чаще гуляйте. Попробуйте работать стоя. Не проводите выходные лёжа на диване. Находите хотя бы 15 минут для лёгкой зарядки. И не забывайте, что позвоночник — ваша опора.
Читайте также
Боль в нижней части спины
В терапевтической практике самой распространённой жалобой пациентов является боль в различных отделах спины. Глобально, данную боль необходимо разделить на механическую и воспалительную.
Симптомы боли механического характера возникают вследствие дегенеративных заболеваний позвоночника, как правило, проявляются корешковой симптоматикой, которая усиливается при выполнении какой-либо физической активности (наклоны, повороты, подъем тяжелых предметов и т.д.) в вовлеченном отделе позвоночника. Практически всегда, отдых и/или вынужденное положение тела (на спине, на боку) приводит к регрессу данной симптоматики, она редко беспокоит в течение ночи и в утренние часы и может возникнуть почти в любом возрасте (наиболее часто после 40-45 лет).
В свою очередь боль воспалительного характера (в превалирующем большинстве в пояснично-крестцовом отделе позвоночника) имеет противоположные характеристики, а именно: начало возникновение боли ранее 40 лет (преимущественно в 20-30 лет), возникновение болевого синдрома растянуто во времени (в течение не менее 3-6 месяцев), снижение качества жизни пациентов связано с тем, что максимальные проявления боли приходятся на вторую половину ночи и ранее утро. Как правило, пациенты часто просыпаются среди ночи, а утром присутствует «скованность» (т.е. тугоподвижность) в затронутом отделе позвоночника. В свою очередь, в отличие от механической боли, физические упражнения (например, ЛФК, плавание) или использование горячего душа, уменьшают проявления боли и скованности. Боль воспалительного характера наблюдается при заболеваниях из группы воспалительных спордилоартропатий (аксиальный спондилоартрит, анкилозирующий спондилит (болезнь Бехтерева), псориатический спондилит, спондилоартрит, ассоциированный с воспалительными заболеваниями кишечника (болезнь Крона, неспецифический язвенный колит (НЯК)), реактивные артриты). Как правило, имеется наследственный характер данной патологии, но может манифестировать de novo. Высока связь с носительством локуса гена HLA-B27. Нередко, боль в спине ассоциируется с периферическими артритами крупных и мелких суставов конечностей.
Таким образом, замечая у себя проявления боли воспалительного характера, в первую очередь целесообразно посещение ревматолога с целью уточнения генеза болевого синдрома.
Рис. 1.1.
Рис. 1.2. Ренгенография костей таза. На обзорной рентгенографии определяются ассиметричные щели крестцово-подвздошных сочленений (неравномерное сужение справа, приманки субхондрального склероза). Щели тазобедренных суставов сужены, умеренный субхондральный склероз замыкательной пластинки вертлужной впадины с обеих сторон. Рентгенографические признаки двустороннего коксартроза 2 ст., правостороннего сакроилеита 1-2 ст. (Изображение из личного архива, разрешено к публикации).
Рис. 1.3. Ренгенография костей таза. На обзорной рентгенографии суставные щели крестцово-подвздошных сочленений не определяются, тотальный анкилоз. Щели тазобедренных суставов сужены, умеренный субхондральный склероз замыкательной пластинки вертлужной впадины с обеих сторон. Рентгенографические признаки двустороннего коксартроза 2 ст., двустороннего сакроилеита 4 ст. — осложнение болезни Бехтерева (анкилозирующего спондилита). Изображение из личного архива, разрешено к публикации.
Автор: врач-ревматолог Артемьев Илья Андреевич
Механическая боль в пояснице — Американский семейный врач
1. Patrick N,
Эмански Э,
Knaub MA.
Острая и хроническая боль в пояснице. Med Clin North Am .
2014; 98 (4): 777–789 ….
2. Balagué F,
Маннион А.Ф.,
Пеллисе Ф,
Седраски К.
Неспецифическая боль в пояснице. Ланцет .
2012. 379 (9814): 482–491.
3. Хой Д,
Брукс П.,
Блит Ф,
Бухбиндер Р.
Эпидемиология боли в пояснице. Лучшая практика Res Clin Rheumatol .
2010. 24 (6): 769–781.
4. Дейо Р.А.,
Мирза СК,
Тернер Дж. А.,
Мартин Б.И.
Преодоление хронической боли в спине: пора отступить? J Am Board Fam Med .
2009. 22 (1): 62–68.
5. Casazza BA.
Диагностика и лечение острой боли в пояснице. Ам Фам Врач .
2012. 85 (4): 343–350.
6. Дауни А,
Уильямс СМ,
Хеншке Н.,
и другие.Красные флажки для скрининга злокачественных новообразований и переломов у пациентов с болью в пояснице: систематический обзор [опубликованные исправления появляются в BMJ. 2014; 348: g7]. BMJ .
2013; 347: f7095.
7. Дейо Р.А.,
Рейнвилл Дж,
Кент DL.
Что анамнез и физикальное обследование могут сказать нам о боли в пояснице? JAMA .
1992. 268 (6): 760–765.
8. Патель Н.Д.,
Бродерик Д.Ф.,
Бернс Дж.
и другие.
Критерии соответствия ACR Боль в пояснице. Дж. Ам Колл Радиол .
2016; 13 (9): 1069–1078.
9. Чжоу Р.,
Казим А,
Оуэнс Д.К.,
и другие.;
Комитет по клиническим рекомендациям Американского колледжа врачей.
Диагностическая визуализация боли в пояснице: рекомендации Американского колледжа врачей по поводу дорогостоящей медицинской помощи [опубликованные исправления опубликованы в Ann Intern Med. 2012; 156 (1 п. 1): 71]. Энн Интерн Мед. .
2011. 154 (3): 181–189.
10.Ярвик Дж. Г.,
Холлингворт W,
Мартин Б.,
и другие.
Быстрая магнитно-резонансная томография и рентгенограммы для пациентов с болью в пояснице: рандомизированное контролируемое исследование. JAMA .
2003. 289 (21): 2810–2818.
11. Ярвик Дж. Г.,
Дейо РА.
Диагностическая оценка боли в пояснице с упором на визуализацию. Энн Интерн Мед. .
2002. 137 (7): 586–597.
12. Сараджотто BT,
Мачадо GC,
Феррейра М.Л.,
Пинейро МБ,
Абдель Шахид C,
Maher CG.Парацетамол при болях в пояснице. Кокрановская база данных Syst Rev .
2016; (6): CD012230.
13. Рулофс П.Д.,
Дейо Р.А.,
Koes BW,
Scholten RJ,
van Tulder MW.
Нестероидные противовоспалительные препараты при болях в пояснице. Кокрановская база данных Syst Rev .
2008; (1): CD000396.
14. Шантанна Х,
Гилрон I,
Раджаратхинам М,
и другие.
Преимущества и безопасность габапентиноидов при хронической боли в пояснице: систематический обзор и метаанализ рандомизированных контролируемых исследований. ПЛоС Мед .
2017; 14 (8): e1002369.
15. Мюльбахер М,
Никель МК,
Кеттлер C,
и другие.
Топирамат в лечении пациентов с хронической болью в пояснице: рандомизированное двойное слепое плацебо-контролируемое исследование. Клин Дж. Боль .
2006. 22 (6): 526–531.
16. Рубинштейн С.М.,
Terwee CB,
Ассенделфт WJ,
де Бур М.Р.,
van Tulder MW.
Спинальная манипулятивная терапия при острой боли в пояснице. Кокрановская база данных Syst Rev .
2012; (9): CD008880.
17. Смит Б. Е.,
Литтлвуд C,
Мэй С.
Обновление стабилизационных упражнений при боли в пояснице: систематический обзор с метаанализом. BMC Musculoskelet Disord .
2014; 15: 416.
18. van Tulder MW,
Турей Т,
Фурлан А.Д.,
Солуэй S,
Bouter LM.
Миорелаксанты при неспецифической боли в пояснице. Кокрановская база данных Syst Rev .2003; (2): CD004252.
19. Фридман Б.В.,
Дым А.А.,
Давитт М,
и другие.
Напроксен с циклобензаприном, оксикодоном / ацетаминофеном или плацебо для лечения острой боли в пояснице. Рандомизированное клиническое испытание. JAMA .
2015; 314 (15): 1572–1580.
20. Franke H,
Franke JD,
Фрайер Г.
Остеопатическое манипулятивное лечение неспецифической боли в пояснице: систематический обзор и метаанализ. BMC Musculoskelet Disord .2014; 15: 286.
21. Эскин Б,
Ши Р.Д.,
Fiesseler FW,
и другие.
Преднизон при боли в пояснице отделения неотложной помощи: рандомизированное контролируемое исследование. J Emerg Med .
2014; 47 (1): 65–70.
22. Уркхарт DM,
Любящий JL,
Assendelft WW,
Роланд М,
van Tulder MW.
Антидепрессанты при неспецифической боли в пояснице. Кокрановская база данных Syst Rev .
2008; (1): CD001703.
23.Маккензи Р., Мэй С. Механическая диагностика и терапия человеческих конечностей. Вайканаэ, Новая Зеландия: Spinal Publications; 2000.
24. Rosedale R,
Растоги р.,
Май S,
и другие.
Эффективность физических упражнений, определенная системой механической диагностики и терапии Маккензи для остеоартрита коленного сустава: рандомизированное контролируемое исследование. Дж. Ортоп Спорт Физ Тер .
2014. 44 (3): 173–181.
25. Дансфорд А,
Кумар С,
Кларк С.Интеграция доказательств в практику: использование лечения на основе Маккензи при механической боли в пояснице. J Мультидисциплинарное здравоохранениеc .
2011; 4: 393–402.
26. Franke H,
Franke JD,
Фрайер Г.
Остеопатическое манипулятивное лечение неспецифической боли в пояснице: систематический обзор и метаанализ. BMC Musculoskelet Disord .
2014; 15: 286.
27. Фурлан А.Д.,
ван Тульдер М.В.
Черкин ДК,
и другие.Иглоукалывание и иглоукалывание при болях в пояснице. Кокрановская база данных Syst Rev .
2005; (1): CD001351.
28. Фурлан А.Д.,
Хиральдо М,
Басквилл А,
Ирвин Э,
Имамура М.
Массаж при болях в пояснице. Кокрановская база данных Syst Rev .
2015; (9): CD001929.
29. Чоу Р.,
Loeser JD,
Оуэнс Д.К.,
и другие.;
Группа рекомендаций Американского общества боли по боли в пояснице.
Интервенционные методы лечения, хирургия и междисциплинарная реабилитация при боли в пояснице: научно обоснованное руководство по клинической практике Американского общества боли. Позвоночник (Phila Pa 1976) .
2009. 34 (10): 1066–1077.
30. Staal JB,
де Би Р,
де Вет ХК,
Хильдебрандт Дж.,
Нелеманс П.
Инъекционная терапия при подострой и хронической боли в пояснице. Кокрановская база данных Syst Rev .
2008; (3): CD001824.
31. Дагенаис С,
Йелланд MJ,
Дель Мар C,
Schoene ML.
Инъекции пролотерапии при хронической боли в пояснице. Кокрановская база данных Syst Rev .2007; (2): CD004059.
32. Черкина ДЦ,
Шерман К.Дж.,
Balderson BH,
и другие.
Влияние снижения стресса на основе осознанности по сравнению с когнитивно-поведенческой терапией или обычным уходом на боль в спине и функциональные ограничения у взрослых с хронической болью в пояснице: рандомизированное клиническое исследование. JAMA .
2016; 315 (12): 1240–1249.
33. Бухмюллер А,
Навез М,
Миллетр-Бернардин М,
и другие.;
Lombotens Trial Group.Значение TENS для облегчения хронической боли в пояснице с корешковой болью или без нее. евро J Pain .
2012. 16 (5): 656–665.
34. Cramer H,
Лауш Р.,
Халлер Х,
Добош Г.
Систематический обзор и метаанализ йоги при боли в пояснице. Клин Дж. Боль .
2013. 29 (5): 450–460.
35. Кампер С.Дж.,
Апелдорн АТ,
Кьяротто А,
и другие.
Междисциплинарная биопсихосоциальная реабилитация при хронической боли в пояснице: Кокрановский систематический обзор и метаанализ. BMJ .
2015; 350: h544.
36. Энгерс А,
Джеллема П,
Венсинг М,
ван дер Виндт Д.А.,
Грол Р,
van Tulder MW.
Индивидуальное обучение пациентов при болях в пояснице. Кокрановская база данных Syst Rev .
2008; (1): CD004057.
37. Гольдберг Х.,
Фирч В,
Тыбурский М,
и другие.
Пероральные стероиды при острой радикулопатии из-за грыжи поясничного диска: рандомизированное клиническое исследование. JAMA .2015; 313 (19): 1915–1923.
38. Рубинштейн С.М.,
Terwee CB,
Ассенделфт WJ,
де Бур М.Р.,
van Tulder MW.
Спинальная манипулятивная терапия при острой боли в пояснице. Кокрановская база данных Syst Rev .
2012; (9): CD008880.
39. Смит Б. Е.,
Литтлвуд C,
Мэй С.
Обновление стабилизационных упражнений при боли в пояснице: систематический обзор с метаанализом. BMC Musculoskelet Disord .
2014; 15: 416.
40. Хайден Дж. А.,
ван Тульдер М.В.
Мальмиваара А,
Koes BW.
Лечебная физкультура при неспецифической боли в пояснице. Кокрановская база данных Syst Rev .
2005; (3): CD000335.
41. Чайлдс JD,
Фриц Дж. М.,
У СС,
и другие.
Влияние ранней и рекомендованной физиотерапии при болях в пояснице для использования и затрат [опубликованные поправки опубликованы в BMC Health Serv Res. 2016; 16 (1): 444]. BMC Health Serv Res .
2015; 15: 150.
42. Machado GC,
Феррейра PH,
Ю РИ,
и другие.
Варианты хирургического лечения стеноза поясничного отдела позвоночника. Кокрановская база данных Syst Rev .
2016; (11): CD012421.
43. Hedlund R,
Йоханссон C,
Хэгг О,
Фритцелль П.,
Туллберг Т;
Шведская группа по изучению поясничного отдела позвоночника.
Отдаленный результат поясничного спондилодеза в шведском исследовании поясничного отдела позвоночника. Позвоночник J .
2016; 16 (5): 579–587.
44. Маккензи Р.А., Мэй С. Поясничный отдел позвоночника. Механическая диагностика и терапия. Вайканаэ, Новая Зеландия: Spinal Publications; 2003.
45. Лонг А,
Май S,
Фунг Т.
Сравнительная прогностическая ценность предпочтения направления и централизации. Полезный инструмент для передовых врачей ?. Дж Ман Манип Тер .
2018; 16 (4): 248–254.
46. Айна А,
Май S,
Клэр Х.
Феномен централизации спинальных симптомов — систематический обзор. Ман Тер .
2004. 9 (3): 134–143.
47. Clare HA,
Адамс Р,
Maher CG.
Надежность классификации Маккензи пациентов с шейной или поясничной болью. J Manipulative Physiol Ther .
2005. 28 (2): 122–127.
48. Fairbank J,
Гвилим ЮВ,
Франция JC,
и другие.
Роль классификации хронической боли в пояснице. Позвоночник (Phila Pa 1976) .
2011; 36 (21 доп.): S19 – S42.
Боль в пояснице: причины, облегчение и лечение
Боль в пояснице или боль в части спины между ребрами и ногами — одна из наиболее частых жалоб на дискомфорт. Это наиболее частая причина инвалидности, связанной с работой, и основная причина пропусков работы. Хотя большинство болей в спине проходят сами по себе через несколько дней, многие люди страдают от хронических болей в спине.
По данным Национального института неврологических расстройств и инсульта, около 80 процентов людей в США испытывают хотя бы один приступ боли в пояснице в своей жизни.Спина может очень легко выйти из строя, потому что она поддерживает большую часть веса тела. Люди в возрасте от 30 до 50, как правило, чаще страдают от болей в спине, возможно, потому, что большую часть дня они проводят сидя, время от времени выполняя слишком интенсивные тренировки, которые могут привести к травмам.
Типы и причины боли
Большинство болей в спине относится к четырем типам, — сказал доктор Кристофер Махер, директор отделения опорно-двигательного аппарата Института глобального здравоохранения Джорджа Сиднейского университета в Австралии.
Одна из форм боли в спине, называемая ишиасом, возникает при защемлении нервов в позвоночнике.
При стенозе позвоночника сужаются открытые пространства позвоночника, что также может оказывать давление на спинномозговые нервы. Другие испытывают боль в спине из-за инфекций, переломов или серьезных заболеваний, таких как рак. По словам Махера, в общей сложности от 50 до 60 редких заболеваний могут вызывать боли в спине.
Но наиболее распространенной формой, на которую приходится около 90 процентов всех случаев, является так называемая «обычная неспецифическая боль в спине», что означает «мы не уверены, что вызывает боль», — сказал Махер Live Science.
Неправильное скручивание или поднятие тяжелого груза может привести к растяжению или растяжению мышц и связок спины, вызывая острую боль в спине. Кроме того, мягкие диски между позвонками или позвонками с возрастом разрушаются, уменьшая степень поглощения удара, хотя врачи не согласны с тем, насколько это вызывает боль в спине. [Инфографика: Схема скелетной системы]
Есть несколько факторов риска, связанных с хронической болью в спине. По словам Махера, курение, отсутствие физической активности или избыточный вес могут увеличить риск возникновения болей в спине.Риску подвержены люди, которые часто поднимают тяжелые предметы.
Люди, которые сообщают о большом психологическом стрессе из-за стрессовой рабочей среды или плохой социальной поддержки, также склонны испытывать более хронические боли в спине, сказал он.
Боль в спине также может быть связана с вероятностью смерти человека, согласно исследованию 2017 года, опубликованному в European Journal of Pain. Те, кто участвовал в исследовании в возрасте 70 лет и старше, которые сообщили о боли в спине или шее, имели на 13 процентов больше шансов умереть по сравнению с людьми, у которых не было боли в спине.
Лечение
Вылечить боль в спине непросто. При незначительных болях или приступах боли после травмы или напряжения обычно достаточно принять обезболивающее — ацетаминофен (тайленол) или нестероидное противовоспалительное средство, такое как ибупрофен (Адвил), — и продолжать нормальную деятельность. Исследование, проведенное Махером и его коллегами в июле 2014 года и опубликованное в журнале The Lancet, показало, что прием парацетамола не помогает людям быстрее оправиться от боли в спине.
Опиоидные препараты, отпускаемые по рецепту, такие как оксикодон (оксиконтин), могут облегчить боль, но врачи обычно неохотно выписывают их, потому что у людей быстро развивается толерантность, а препараты могут быть перенаправлены для незаконного использования в обществе, сказал Махер.
Иногда может помочь поддельное лекарство. Исследование 2016 года, опубликованное в журнале PAIN с участием 100 человек, показало, что те, кто принимал плацебо, добавленное к их обычным лекарствам, сообщали о боли и инвалидности примерно на 30 процентов ниже, чем их баллы в начале исследования. Что интересно, те, кто принимал плацебо, по-прежнему чувствовали себя лучше, хотя с самого начала исследования знали, что это подделка.
Хотя у людей может возникнуть соблазн поднять ноги или лечь в постель, когда боль в спине усиливается, на самом деле это худшее, что они могут сделать, сказал Махер.По его словам, исследования на собаках, овцах и свиньях показывают, что нагрузка на суставы и мышцы спины может ускорить восстановление тканей после травм.
Межпозвоночные диски и хрящи в спине не имеют хорошего кровоснабжения, поэтому они полагаются на сжатие и движение повседневной активности, чтобы усилить целебные питательные вещества и химические факторы в тканях, сказал Махер.
Людям с очень стойкой болью в спине может потребоваться более активное лечение, например, физиотерапия. Исследование 2002 года, опубликованное в журнале Spine, показало, что упражнения для спины могут значительно уменьшить боль у пациентов, у которых возникла боль по неустановленной причине.
Также могут помочь некоторые формы разговорной терапии. Исследование 2014 года, опубликованное в Журнале реабилитации спины и опорно-двигательного аппарата, и другое исследование в Клиническом журнале боли, показало, что люди, получавшие когнитивно-поведенческую терапию (КПТ), тип разговорной терапии в сочетании с физиотерапией, сообщали о более значительном уменьшении боли, чем те, кто получал терапию. только физиотерапия.
Людям, которые более тревожны, напуганы или подавлены своей болью, может потребоваться больше времени, чтобы выздороветь, сказал Махер, поэтому КПТ может сработать, помогая им переосмыслить то, как они думают о боли.
«Людей учат бросать вызов бесполезным убеждениям и заменять их более полезными убеждениями, которые помогут им выздороветь», — сказал Махер.
Иглоукалывание, йога и массаж могут уменьшить хроническую боль в спине, хотя доказательства для этих вмешательств слабее, согласно рекомендациям Американского колледжа врачей в США по диагностике и лечению хронической боли в пояснице.
Спинальная манипуляционная терапия (SMT), при которой используется компрессия на суставы позвоночника, также может рассматриваться при лечении.Исследование 2015 года, опубликованное в журнале Spine, показало, что этот тип терапии работает для некоторых, но не для всех. Обычно SMT выполняется мануальными терапевтами и физиотерапевтами. Это вызвало споры: некоторые медицинские эксперты утверждали, что это работает, а другие утверждают, что это не так. «Главный вывод заключается в том, что обе стороны всегда были правы», — сказал Грег Кавчук, профессор реабилитационной медицины в Университете Альберты и соавтор исследования.
Хирургия и поясничные инъекции лекарств, таких как стероиды, не продемонстрировали стабильную эффективность, сказал Махер.
«Все формы хирургии — это крайняя мера», — сказал Махер.
Для людей с остеохондрозом, например, терапия спондилодезом дает лишь умеренные преимущества, и эти преимущества могут быть не больше, чем реабилитация и когнитивно-поведенческая терапия, согласно исследованию 2009 года, опубликованному в журнале Spine. И исследование 2014 года, опубликованное в Медицинском журнале Новой Англии, показало, что инъекции болеутоляющего и стероида в позвоночник не уменьшают боль больше, чем инъекции одного только обезболивающего.
Дополнительная информация от Алины Брэдфорд, автора Live Science.
Эта статья предназначена только для информационных целей и не предназначена для медицинских консультаций.
Дополнительные ресурсы:
Обезболивание | Чеширский медицинский центр
Изображение
Многие люди страдают от острой и хронической боли по разным причинам. Мы понимаем, как неизлечимая хроническая боль может серьезно повлиять на вашу жизнь.Это может помешать вам заниматься физической активностью, вам может быть трудно работать и получать удовольствие от хобби, и вы даже отказываетесь от семьи и друзей.
Чем мы можем помочь
Чеширский медицинский центр обеспечивает комплексную оценку и лечение всех типов хронической и связанной с раком боли с помощью нашей службы обезболивания. Наша команда сочетает в себе новейшие технологии с состраданием и опытом.
Вот некоторые из наиболее распространенных проблем, которые мы оцениваем и лечим:
- Боль при артрите
- Боль, связанная с раком
- Центральные болевые синдромы
- Боль в грудной стенке
- Комплексный регионарный болевой синдром
- Боль в голове и шее
- Боль в пояснице
- Миофасциальная боль
- Боль при рассеянном склерозе
- Боль при повреждении нервных корешков и арахноидит
- Боль в позвоночнике и бедре
- Боль в периферических нервах
- Фантомная боль в конечностях
- Боль после операции
- Опоясывающий лишай (постгерпетическая невралгия)
- Боль в плече и руке
- Tic douloureux, боль в лице
- Производственные травмы
Ваш индивидуальный план лечения
Работая с вами, вашим основным лечащим врачом (PCP) и другими специалистами, мы разрабатываем индивидуальный план, направленный на уменьшение вашей боли.Наша цель — убедиться, что вы получаете необходимую помощь и поддержку, чтобы начать жить без боли и получать удовольствие от занятий и людей, которых вы любите. Некоторые из наших методов управления включают:
- Эпидуральная инъекция стероидов в шейный, грудной, поясничный и каудальный отделы под рентгеноскопией
- Медицинская оценка и обзор фармацевтической терапии хронической боли
- Блокада периферических нервов
- Радиочастотный невролиз
- Радиочастотное лечение боли в шейных, грудных и пояснично-фасеточных суставах
- Радиочастотное лечение крестцово-подвздошной боли
- Блокада симпатического ганглия
- Инъекции в триггерную точку
Сотрудничество для лучшего ухода
Команда
Cheshire по лечению боли часто координирует свои действия с другими экспертами в рамках вашего индивидуального плана лечения.Например:
Боль в пояснице — обзор
Острая боль в пояснице в большинстве случаев проходит спонтанно в течение 2–4 недель. Следовательно, при отсутствии травмы, лихорадки, известных злокачественных новообразований или очаговых неврологических признаков или симптомов (таких как недержание мочи или слабость ног) острая боль в пояснице не требует визуализации или вмешательства, кроме консервативного симптоматического лечения.
Пациентам с новой болью в пояснице после травмы требуется экстренная визуализация поясничного отдела позвоночника, обычно с помощью компьютерной томографии (КТ), для выявления мозгового конуса или повреждения корешка пояснично-крестцового нерва, вторичного по отношению к перелому, повреждению связок или сдавлению от гематома.При отсутствии лечения такие травмы могут привести к стойкой неврологической инвалидности. Другие специфические клинические признаки могут указывать на причину боли, при которой показана визуализация. Наиболее частыми симптомами эпидурального абсцесса являются боль в спине (~ 50%), лихорадка или озноб (~ 33%). Поздняя диагностика является обычным явлением, и необходим высокий показатель подозрительности. Недавняя системная инфекция или операции на позвоночнике, включая люмбальную пункцию, эпидуральную анестезию или операцию на позвоночнике, должны вызывать беспокойство по поводу этого диагноза.Инфаркт спинного мозга и синдром Гийена-Барре, хотя и редки, часто сопровождаются выраженной болью в пояснице. Однако ни в одном из этих состояний боль не является единственным симптомом; Связанная с этим слабость ног и рефлекторные нарушения, а также временное течение симптомов позволяют предположить эти диагнозы.
Нетравматическая боль в пояснице, сопровождающаяся новым недержанием кишечника или мочевого пузыря, независимо от наличия других симптомов, требует экстренной визуализации поясничного отдела позвоночника. Магнитно-резонансная томография (МРТ) обеспечивает лучшую визуализацию мозгового конуса, нервных корешков и патологии межпозвонкового диска по сравнению с КТ и поэтому предпочтительнее, если она доступна.Асимметричная слабость, иррадиация в ноги (корешковая боль) или отсутствие коленных рефлексов предполагают патологию конского хвоста. Напротив, симметричная слабость в ногах с отсутствием ахиллова сухожилия и сохраненными рефлексами надколенника предполагает поражение мозгового конуса.
Наличие корешковой боли свидетельствует о пояснично-крестцовой радикулопатии. Нерадикулярная боль в пояснице, связанная с односторонней слабостью ног, также должна побуждать к рассмотрению пояснично-крестцовой радикулопатии. Согнутая вперед стойка при стоянии или ходьбе для уменьшения боли в пояснице предполагает, что пояснично-крестцовая радикулопатия вызвана стенозом позвоночного канала.Эта поза обеспечивает облегчение симптомов за счет расширения позвоночного канала.
Отсутствие слабости в ногах или корешковой боли в пояснице наиболее вероятно указывает на скелетно-мышечный источник боли. В острой фазе этим пациентам могут помочь нестероидные противовоспалительные препараты (НПВП). При хронической боли может быть полезен междисциплинарный подход, включающий физиотерапию, массаж, йогу и когнитивно-поведенческую терапию. Пациентов следует проинструктировать, чтобы они возобновили нормальную деятельность и ограничились 1-2 часами отдыха в день, когда боль наиболее сильна.
Корешковая боль без слабости в ногах указывает на легкую или преимущественно сенсорную пояснично-крестцовую радикулопатию, хотя нельзя исключить скелетно-мышечный источник боли. Острое симптоматическое лечение может включать НПВП и физиотерапию. Кроме того, лечение невропатической боли габапентином может быть полезным. Ограниченные по времени испытания опиоидов или бензодиазепинов могут рассматриваться при сильной, выводящей из строя боли, но, учитывая их потенциальную возможность злоупотребления и зависимости, не должны использоваться в качестве лечения первой линии.Несмотря на то, что системные стероиды или эпидуральные инъекции стероидов часто используются, они явно не продемонстрировали долгосрочной пользы. Отсутствие ответа на консервативное лечение должно потребовать повторной оценки прогрессирующего неврологического дефицита. При хронической боли в пояснице в дополнение к вышеперечисленным методам лечения часто используются дополнительные подходы, такие как трициклические антидепрессанты и радиочастотная абляция.
Изолированная односторонняя слабость сгибания бедра указывает на радикулопатию L2, которая встречается довольно редко.Слабость при одностороннем сгибании бедра, приведении бедра и разгибании колена со сниженным или отсутствующим рефлексом надколенника указывает на радикулопатию L3. Эти результаты также можно увидеть при поясничной плексопатии (см. Главу 95).
Оценка слабости одностороннего разгибания колена обсуждается в главе 29.
Одностороннее провисание стопы обычно вызывается радикулопатией L5 и малоберцовыми невропатиями. Оценка падения стопы из-за слабости при тыльном сгибании голеностопного сустава обсуждается в главе 30.
Односторонняя слабость подошвенного сгибания голеностопного сустава и сниженный или отсутствующий ахиллов рефлекс указывают на радикулопатию S1 или невропатию большеберцовой кости.
Наличие слабости в ногах при предполагаемой пояснично-крестцовой радикулопатии указывает на потерю моторных аксонов с потенциалом дальнейшей потери аксонов, если не устранена основная причина. Для оценки необходимости хирургической декомпрессии следует выполнить МРТ поясничного отдела позвоночника (с контрастированием, если есть клиническое подозрение на инфекцию или злокачественное новообразование).Имейте в виду, что дегенеративные изменения поясничного отдела позвоночника, такие как грыжа диска или остеофиты, очень часто встречаются у пожилых пациентов и могут представлять собой случайную находку, не связанную с симптомами. Если есть клиническая неопределенность в отношении того, вызывают ли дегенеративные изменения, наблюдаемые на МРТ, симптомы пациента, следует провести исследования нервной проводимости / электромиографию (NCS / EMG). NCS / EMG может подтвердить локализацию поражения в периферической нервной системе, оценить тяжесть потери моторных аксонов и предоставить информацию об остроте травмы.Симптоматическое лечение этих пациентов состоит из консервативного подхода, описанного в разделе E.
Если МРТ поясничного отдела позвоночника является нормальным у пациентов со слабостью ног или недержанием кишечника или мочевого пузыря, рассмотрите возможность визуализации грудного и шейного отделов позвоночника. оценить миелопатию.
Боль в пояснице — familydoctor.org
Есть несколько способов предотвратить или избежать боли в пояснице. К ним относятся обучение правильной осанке и укрепление мышц.
Как лучше всего сидеть?
Сядьте на стулья с прямой спинкой или опорой с низкой спинкой. Колени держите немного выше бедер. Отрегулируйте сиденье или используйте низкий стул, чтобы поддержать ноги. Чтобы повернуться на стуле, двигайте всем телом, а не поворачивайтесь в талии.
Во время движения сядьте прямо и сдвиньте сиденье вперед. Это поможет вам не наклоняться, чтобы дотянуться до органов управления. Вы можете положить небольшую подушку или свернутое полотенце за поясницу, если вам нужно вести машину или сидеть в течение длительного времени.
Какое положение лучше всего для стоя?
Сохраняйте правильную осанку, когда стоите. Держите уши, плечи и бедра на прямой линии, голова должна быть поднята, а живот втянут. Старайтесь не сутулиться и не выгибать спину. Это оказывает дополнительное давление на нижнюю часть спины. Носите удобную обувь, обеспечивающую поддержку. Если вы стоите длительное время, поставьте ногу на низкий стул, чтобы уменьшить давление на поясницу. Каждые 5-15 минут меняйте ногу, которой вы поставили на табурет.
Какое положение лучше всего для сна?
Лучше всего спать на боку, согнув колени. Вы можете положить подушку под голову, чтобы поддержать шею. Вы также можете положить подушку между коленями для большего комфорта. Если вы спите на спине, положите подушки под колени и небольшую подушку под поясницу. Не спите на животе, если не положите подушку под бедра.
Используйте жесткий матрас. Если ваш матрас слишком мягкий, положите под матрас фанерную доску толщиной 1/2 дюйма, чтобы добавить поддержки.
Какие упражнения я могу делать, чтобы укрепить спину?
Всегда растягивайте спину и тело перед тренировкой. Для легкой растяжки лягте на спину, согнув колени. Медленно поднимите левое колено к груди и прижмите поясницу к полу. Держите 5 секунд. Расслабьтесь и повторите упражнение с правым коленом. Сделайте по 10 таких упражнений на каждую ногу.
В дополнение к упражнениям для спины важно оставаться активным в целом. Плавание и ходьба — хорошие упражнения для улучшения вашей физической формы.
Факты и статистика о боли в спине
- Во всем мире боль в спине является единственной ведущей причиной инвалидности, мешающей многим людям заниматься работой, а также другими повседневными делами. 2
- Боль в спине — одна из самых частых причин пропуска работы. Половина всех работающих американцев ежегодно признают симптомы боли в спине. 3
- На боль в спине приходится более 264 миллионов потерянных рабочих дней за год — это два рабочих дня на каждого штатного работника в стране. 4
- По оценкам экспертов, до 80% населения когда-нибудь будут испытывать боли в спине. 5
- Боль в спине может возникнуть у людей любого возраста, от подростков до пожилых людей. 5
- Боль в спине — третья по частоте причина посещения врача после кожных заболеваний и остеоартрита / заболеваний суставов. 6
- Большинство случаев боли в спине являются механическими или неорганическими, то есть они не вызваны серьезными заболеваниями, такими как воспалительный артрит, инфекция, перелом или рак. 7
- Большинство людей с болью в пояснице выздоравливают, однако рецидивы являются обычным явлением, и у небольшого процента людей заболевание переходит в хроническую форму и приводит к инвалидности. 7
- Во всем мире количество лет, прожитых с инвалидностью, вызванной болями в пояснице, увеличилось на 54% с 1990 по 2015 год. 7
- Боль в пояснице обходится американцам как минимум в 50 миллиардов долларов в год на здравоохранение. 8 — Добавьте к этому потерю заработной платы и снижение производительности, и эта цифра легко возрастет до более чем 100 миллиардов долларов. 9
Что вызывает боль в спине?
Спина представляет собой сложную структуру из костей, суставов, связок и мышц. Вы можете растягивать связки, растягивать мышцы, разрывать диски и раздражать суставы, и все это может привести к боли в спине. Хотя спортивные травмы или несчастные случаи могут вызвать боль в спине, иногда простейшие движения — например, поднятие карандаша с пола — могут иметь болезненные последствия. Кроме того, артрит, плохая осанка, ожирение и психологический стресс могут вызвать или усложнить боль в спине.Боль в спине также может быть прямым следствием заболеваний внутренних органов, таких как камни в почках, инфекции почек, сгустки крови или потеря костной массы.
Исследования в поддержку хиропрактических манипуляций с позвоночником
В связи с тем, что сегодня все большее внимание уделяется качеству лечения, клиническим исходам и экономической эффективности, манипуляциям на позвоночнике уделяется все больше внимания. Эпидемия чрезмерного употребления рецептурных опиоидов и злоупотребления ими также привела к более широкому признанию преимуществ немедикаментозных подходов к боли.
Спинальная манипуляция — безопасное и эффективное немедикаментозное лечение боли в позвоночнике. Он уменьшает боль (в некоторых случаях снижает потребность в лекарствах), быстро развивает физиотерапию и требует очень мало пассивных форм лечения, таких как постельный режим. 10
Растущее количество исследований поддерживает манипуляции с позвоночником:
- После обширного изучения всех доступных методов лечения проблем с поясницей Федеральное агентство по политике и исследованиям в области здравоохранения (ныне Агентство по исследованиям и качеству здравоохранения) рекомендовало людям, страдающим болями в пояснице, в первую очередь выбирать наиболее консервативные методы лечения.И он рекомендовал манипуляции с позвоночником как единственную безопасную и эффективную безмедикаментозную форму начального профессионального лечения острых проблем с поясницей у взрослых. 11
- Уважаемый обзор доказательств в Annals of Internal Medicine указал на хиропрактику как на одно из основных немедикаментозных методов лечения, которое считается эффективным при острой и хронической боли в пояснице. 12
- Согласно статье в медицинском журнале Spine , есть убедительные доказательства того, что манипуляции с позвоночником при боли в спине так же эффективны, как и сочетание медицинского ухода и физических упражнений, и есть умеренные доказательства того, что они столь же эффективны, как и назначенные НПВП в сочетании с упражнениями. 13
- Статья в журнале Американской медицинской ассоциации предложила хиропрактику в качестве варианта для людей, страдающих от боли в пояснице, и отметила, что операция обычно не требуется и ее следует пробовать только в случае неудачи других методов лечения. 14
- Совсем недавно результаты клинического исследования, опубликованные в JAMA Network Open , показали, что хиропрактика в сочетании с обычной медицинской помощью при боли в пояснице обеспечивает большее облегчение боли и большее снижение инвалидности, чем только медицинская помощь.В исследовании приняли участие 750 военнослужащих, находящихся на действительной военной службе, и это одно из крупнейших сравнительных испытаний эффективности обычной медицинской помощи и хиропрактики, когда-либо проводившихся. 15
Боль в спине и опиоидная эпидемия
Эпидемия опиоидов заставила многие уважаемые медицинские группы пересмотреть ценность консервативного подхода к боли в пояснице (наиболее распространенное состояние, при котором назначают опиоиды). В частности, Американский колледж врачей (ACP), крупнейшее медицинское сообщество в мире, обновил свои рекомендации по лечению боли в пояснице в 2017 году, чтобы поддержать консервативный подход к лечению.
Опубликовано в Annals of Internal Medicine и основано на обзоре рандомизированных контролируемых испытаний и наблюдательных исследований, руководство ACP называет тепловую терапию, массаж, иглоукалывание и спинальные манипуляции как неинвазивные, немедикаментозные варианты лечения боли в пояснице. В руководстве также говорится, что только тогда, когда такое лечение приносит незначительное облегчение или не приносит никакого облегчения, пациенты должны переходить на такие лекарства, как ибупрофен или миорелаксанты, которые, как показывают исследования, обладают ограниченным обезболивающим эффектом.Согласно ACP, отпускаемые по рецепту опиоиды должны быть последним средством для тех, кто страдает от боли в пояснице, поскольку риск зависимости и передозировки может перевешивать преимущества.
Советы по предотвращению боли в спине
Есть несколько простых стратегий, которые могут помочь предотвратить возникновение боли в спине. Среди них:
- Поддерживайте здоровое питание и вес.
- Оставайтесь активными под наблюдением мануального терапевта.
- Избегайте длительного бездействия или постельного режима.
- Разминка или растяжка перед тренировкой или физической активностью, например садоводством.
- Сохраняйте правильную осанку.
- Носите удобную обувь на низком каблуке.
- Спите на матрасе средней жесткости, чтобы свести к минимуму искривления позвоночника.
- Поднимая предмет, поднимайте его на коленях, держите предмет близко к телу и не перекручивайте.
- Бросить курить. Курение ухудшает кровоток, в результате чего ткани позвоночника лишаются кислорода и питательных веществ.
- Работайте со своим мануальным терапевтом, чтобы убедиться, что ваше рабочее место является эргономичным.
Американская ассоциация хиропрактиков (ACA) призывает вас сделать осознанный выбор в отношении ухода за спиной. Чтобы узнать больше о том, как услуги хиропрактиков могут вам помочь, нажмите здесь. Вы также можете выполнить поиск в нашей базе данных, чтобы найти ближайшего к вам врача ACA.
Вы или член семьи участвуете в программе Medicare? Щелкните здесь, чтобы узнать, как вы можете поддержать усилия ACA по расширению охвата услуг хирпрактики для пожилых людей в Америке.
Артикул:
- Йенсен М., Брант-Завадски М., Обуховски Н. и др. Магнитно-резонансная томография поясничного отдела позвоночника у людей без боли в спине. N Engl J Med 1994; 331: 69-116.
- Хой Д., Марч Л., Брукс П. и др. Глобальное бремя боли в пояснице: оценки из исследования «Глобальное бремя болезней 2010» Annals of the Rheumatic Diseases Первая публикация в Интернете: 24 марта 2014 г. doi: 10.1136 / annrheumdis-2013- 204428
- Валлфорс Б.Острая, подострая и хроническая боль в пояснице: клинические симптомы, прогулы и рабочая среда. Scan J Rehab Med Suppl 1985; 11: 1-98.
- Скрытое влияние скелетно-мышечных заболеваний на американцев, United State Bone and Joint Initiative, 2018.
- Рубин Дл. Эпидемиология и факторы риска боли в позвоночнике. Neurol Clin. 2007; Май; 25 (2): 353-71.
- Sauver, JL et al. Почему пациенты посещают своих врачей: оценка наиболее распространенных состояний в определенной американской популяции. Труды клиники Мэйо , том 88, выпуск 1, 56–67.
- Hartvigsen J et al. Серия о боли в пояснице: что такое боль в пояснице и почему нам нужно обращать внимание. Lancet , июнь 2018 г .; Том 391, выпуск 10137; p2356-2367.
- В кратких обзорах проекта: Группа оценки результатов лечения пациентов с болью в спине (BOAT). В обновлении MEDTEP, Vol. 1 Выпуск 1, Агентство по политике и исследованиям в области здравоохранения, Роквилл, Мэриленд.
- Katz JN. Заболевания поясничного диска и боли в пояснице: социально-экономические факторы и последствия [обзор]. J Bone Joint Surg Am. 2006; 88 (приложение 2): 21-24.
- Пора признать ценность хиропрактики? Научные исследования и опросы пациентов указывают на полезность манипуляций с позвоночником. Ортопедия сегодня 2003 фев; 23 (2): 14-15.
- Bigos S, Bowyer O, Braen G и др. Острые проблемы поясницы у взрослых. Руководство по клинической практике №14. Публикация AHCPR № 95-0642. Роквилл, Мэриленд: Агентство по политике и исследованиям в области здравоохранения, Служба общественного здравоохранения, Министерство здравоохранения и социальных служб США, декабрь 1994 г.
- Chou R, Hoyt Huffman LH. Нефармакологические методы лечения острой и хронической боли в пояснице: обзор доказательств для Руководства по клинической практике Американского общества боли / Американского колледжа врачей. Ann of Internal Med 2 октября 2007 г .; 147 (7): 492-504.
- Bronfort G, Haas M, Evans R и др. Доказательно обоснованное лечение хронической боли в пояснице с помощью спинальных манипуляций и мобилизации. Позвоночник. 2008; 8 (1) 213-225.
- Гудман Д., Берк А., Ливингстон Э. Боль в пояснице.ДЖАМА. 2013; 309 (16): 1738.
- Goertz C et al. Влияние обычного медицинского обслуживания плюс хиропрактика по сравнению с обычным медицинским обслуживанием в одиночку на боль и инвалидность среди военнослужащих США с болью в пояснице: клиническое испытание сравнительной эффективности. Открытая сеть JAMA
6 распространенных причин боли в пояснице и 5 способов ее лечения
Getty Images
По оценкам, 29 процентов американцев (это примерно 96 миллионов человек) ежегодно страдают от болей в спине, но причина боли в спине остается для многих загадкой.
Это, вероятно, отчасти связано с тем, что у боли в спине так много потенциальных первопричин, но это также связано с тем, что многие люди предпочли бы принимать безрецептурные обезболивающие, а не работать над определением фактической причины боли в спине. И это обидно, потому что часто боль в спине можно исправить простыми усилиями.
Если вы боретесь с болью в спине, решение может быть проще, чем вы думаете. Узнайте, как избавиться от боли в спине с помощью растяжки, упражнений и других безмедикаментозных процедур.
Подробнее: 8 простых упражнений для облегчения боли в запястье, шее и спине на вашем рабочем месте
Наш информационный бюллетень о здоровье и благополучии помещает лучшие продукты, обновления и советы в ваш почтовый ящик.
Что вызывает боль в пояснице?
Getty Images
Первый шаг к облегчению боли в спине — определение причины.
Сидячий образ жизни
Недостаток физической активности приводит к плохой подвижности, смещению осанки и слабости мышц, что по-разному способствует возникновению болей в спине.
- Плохая подвижность: Напряженные мышцы ягодиц и ног тянут поясничный отдел позвоночника, создавая чрезмерный поясничный изгиб (лордоз). Напряженные мышцы плеч и верхней части спины также нарушают выравнивание позвоночника.
- Проблемы с осанкой: Если вы много сидите, возможно, вы приняли неправильную осанку, например, опущенные плечи, выступающая шея и выгнутая поясница.Все эти проблемы с осанкой могут привести к боли в спине.
- Слабые мышцы: Слабые мышцы, особенно мышцы кора, бедер, ягодиц и спины, не поддерживают позвоночник должным образом. Это приводит к смещению позвоночника и, как следствие, к болям в пояснице.
Положение для сна
Getty Images
Иногда боль в спине возникает из-за неудобного положения для сна.Если вы просыпаетесь с сильной болью в спине, которая проходит в течение дня, возможно, пришло время купить новый матрас или подушку, чтобы дополнить ваше естественное положение для сна.
Мышечные травмы
Растяжения (растяжение мышц или сухожилий) и растяжения (разрыв связок) обычно связаны с болью в пояснице. Оба типа травм возникают, когда вы толкаете свое тело за пределы его нормального диапазона движений или поднимаете грузы тяжелее, чем вы можете выдержать.
Воспаление суставов
Воспаленные суставы, особенно поясничные позвонки и тазобедренные суставы, могут вызывать серьезную боль в пояснице.Воспаление суставов может быть результатом нормального износа (артрита) или травмы.
Травмы и состояния позвоночника
Getty Images
Иногда боль в пояснице напрямую связана с заболеванием или травмой позвоночника, например:
- Грыжа межпозвоночного диска: травма межпозвоночного диска, которая возникает, когда желеобразная внутренняя часть диска выступает через разрыв во внешнем слое диска. диск
- Стеноз позвоночника: сужение позвоночного столба
- Спондилит: воспаление суставов между позвонками
- Спондилез: дегенеративное заболевание позвоночника, которое может привести к потере нормальной функции позвоночника
- 9025 остеопороз (дегенерация костей) позвоночника
Ишиас
Седалищный нерв проходит от поясницы до ног.Ишиас возникает, когда седалищный нерв сжимается или раздражается, и он посылает стреляющую боль в бедра и ноги. Боль при радикулите часто ощущается как толчок в ответ на чихание и кашель, а также на слишком быстрое вставание или сидение.
Безмедикаментозное лечение боли в пояснице
Перкуссионная терапия — это безмедикаментозное лечение боли в спине.
Сара Митрофф / CNET
Обычно используют безрецептурное обезболивающее или даже спрашивают у врача рецепт для лечения больной спины.Обезболивающие имеют свое место, но, возможно, вы сможете избавиться от боли в спине с помощью этих вариантов лечения без лекарств.
Корректирующие упражнения
Многие люди избегают упражнений, когда у них болит спина, полагая, что упражнения только усугубят их. В случае травм это верно, если вы не будете осторожны. Но упражнения на самом деле являются эффективным противоядием от боли в спине.
Слабые мышцы — особенно слабые мышцы кора, ягодиц и спины — не поддерживают позвоночник должным образом.Результат: тянущая хроническая боль в спине. Корректирующие упражнения нацелены на эти слабые группы мышц и исправляют смещения осанки, чтобы облегчить боль.
Тренировки с низкой нагрузкой, такие как плавание, водная аэробика и велотренажер, также сохранят вашу спину здоровой и сильной.
Растяжка и мобилизация
Getty Images
Боль в спине, которая часто возникает из-за негибкости, может исчезнуть при последовательной и целенаправленной растяжке.
Плотные бедра, четырехглавые мышцы бедра, подколенные сухожилия и ягодицы способствуют возникновению боли в пояснице из-за того, как эти напряженные мышцы тянут позвоночник. Они могут вызывать хронические смещения осанки и мышечный дисбаланс, вызывающие боль в, казалось бы, несвязанных областях, в первую очередь спине.
Попробуйте растягивать бедра, квадрицепсы и подколенные сухожилия каждый вечер перед сном. Сделайте несколько мягких поворотов позвоночника сидя, если движение не вызывает боли. При постоянной практике вы можете заметить, что боль в спине стала менее сильной.
Подробнее: Тренеры говорят, что вы никогда не должны делать эти растяжки.
Тепло и холодная терапия
Для временного облегчения боли в спине попробуйте использовать грелку или холодный компресс. Холод уменьшает воспаление и сужает кровоток, а тепло расслабляет мышцы и расширяет кровеносные сосуды. Оба могут лечить боль в спине в зависимости от причины. Помните, что тепло лучше всего помогает при болезненных ощущениях, а холод — при травмах.
Подробнее: Заморозка задницы может уменьшить беспокойство
Терапия TENS
Устройства TENS, такие как Omron Avail, могут временно облегчить хроническую боль.
Омрон
Чрескожная электрическая стимуляция нервов (ЧЭНС) — это вид терапии, которая стимулирует нервы в местах боли. Используя электроды, размещенные на вашей коже, устройство TENS излучает мягкие электрические сигналы, которые маскируют или перехватывают сигналы боли, которые ваше тело посылает в мозг.
Подробнее: Облегчение хронической боли без лекарств: 8 продуктов, которые стоит попробовать
Массаж
Массаж снимает скелетно-мышечные боли от мышечных узлов и спаек.Он также способствует усилению кровотока, что помогает доставлять больше кислорода и питательных веществ к напряженным мышцам. Если боль в спине возникла из-за травмы, массаж может быть не лучшим вариантом для вас. Если вы не уверены, поговорите со своим врачом.
Если вы любите массаж, но не можете раскошелиться на него каждую неделю, подумайте о приобретении пистолета для перкуссионного массажа. В наши дни существует множество вариантов по низким и умеренным ценам, и одноразовое вложение может воспроизвести преимущества традиционной массажной терапии.Чтобы избавиться от боли в спине с помощью перкуссионного массажа, начните с минимальной настройки устройства и медленно увеличивайте давление, если чувствуете, что можете с этим справиться.
Подробнее: Theragun: как использовать его при растяжениях, растяжениях и повреждениях вен
Информация, содержащаяся в этой статье, предназначена только для образовательных и информационных целей и не предназначена для использования в качестве медицинских или медицинских рекомендаций. Всегда консультируйтесь с врачом или другим квалифицированным поставщиком медицинских услуг по любым вопросам, которые могут у вас возникнуть относительно состояния здоровья или целей здоровья.
.


